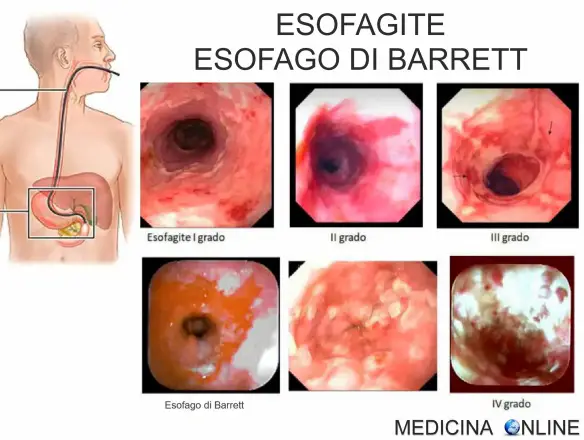
 L’esofago di Barrett è una metaplasia in cui le pareti dell’esofago, anziché essere costituite da epitelio normale (epitelio squamoso pluristratificato), sono costituite da tessuti simili a quelli delle pareti dell’intestino (cellule mucipare caliciformi) . L’esofago di Barrett è un disturbo asintomatico, ma spesso si presenta nei pazienti affetti dal reflusso gastroesofageo. Una piccola percentuale dei pazienti affetti dall’esofago di Barrett svilupperà una forma rara, ma purtroppo in molti casi mortale, di tumore all’esofago.
L’esofago di Barrett è una metaplasia in cui le pareti dell’esofago, anziché essere costituite da epitelio normale (epitelio squamoso pluristratificato), sono costituite da tessuti simili a quelli delle pareti dell’intestino (cellule mucipare caliciformi) . L’esofago di Barrett è un disturbo asintomatico, ma spesso si presenta nei pazienti affetti dal reflusso gastroesofageo. Una piccola percentuale dei pazienti affetti dall’esofago di Barrett svilupperà una forma rara, ma purtroppo in molti casi mortale, di tumore all’esofago.
Diffusione di esofago di Barrett e del tumore dell’esofago
Negli Stati Uniti l’esofago di Barrett colpisce l’uno per cento circa degli adulti; l’età media alla diagnosi è di 50 anni, ma capire quand’è comparso il problema di solito è difficile. L’esofago di Barrett ha un’incidenza doppia negli uomini, e gli uomini di etnia caucasica sono colpiti più frequentemente rispetto a quelli di altre etnie. L’esofago di Barrett si manifesta raramente nei i bambini.
Il tumore dell’esofago è il sesto tumore più comune nei paesi non industrializzati, mentre è al diciottesimo posto nei paesi industrializzati, e colpisce prevalentemente i maschi (è tre volte più frequente negli uomini che nelle donne, con 1.500 casi stimati l’anno in Italia contro 600 nel sesso femminile).
Si sviluppa nella maggior parte dei casi dopo la sesta decade di vita. L’incidenza geografica è variabile: i paesi orientali, tra cui la Cina e Singapore, sono quelli dove la mortalità è più elevata e i casi sono circa 20-30 l’anno ogni 100.000 abitanti. In Italia il tasso di incidenza annuo è di circa 4 casi su 100.000.
Poiché si tratta di una forma di cancro molto aggressiva, la mortalità è abbastanza elevata.
Cause di esofago di Barrett
Non si sa con esattezza quali sino le cause dell’esofago di Barrett, tuttavia la malattia da reflusso gastroesofageo cronica (e la relativa esofagite da reflusso cronica) rappresenta sicuramente un fattore di rischio; anche chi non soffre di reflusso può soffrire dell’esofago di Barrett, però il disturbo è da tre a cinque volte più diffuso nei pazienti che soffrono anche di reflusso. Curando o alleviando i sintomi della malattia da reflusso è possibile diminuire il rischio di ammalarsi di esofago di Barrett; a tal proposito leggi anche: Reflusso gastroesofageo: sintomi, diagnosi e cura
Sintomi e segni dell’esofago di Barrett
L’esofago di Barrett non si manifesta con sintomi e proprio per questo può essere presente in modo silenzioso per diversi anni prima dell’effettivo sviluppo del tumore. Purtroppo la diagnosi di adenocarcinoma all’esofago non è sempre precoce, quindi il tumore molte volte viene diagnosticato quando già si trova in stadio avanzato: ciò peggiora la prognosi e rende le terapie meno efficaci.
Leggi anche: Acidità di stomaco e bruciore: tutti i farmaci antiacidi
Sintomi e segni del cancro all’esofago
Quasi sempre i sintomi iniziali del tumore dell’esofago sono aspecifici: si ha perdita progressiva di peso corporeo preceduta dalla disfagia , cioè dalla difficoltà a deglutire, che di solito compare in modo graduale prima per i cibi solidi e successivamente per quelli liquidi. Questi sintomi sono riferiti dal 90% dei pazienti. Inoltre, la crescita del tumore verso l’esterno dell’esofago può provocare un calo o un’alterazione del tono di voce perché coinvolge i nervi che governano l’emissione dei suoni, oppure indurre una paralisi del diaframma o, ancora, un dolore al torace, appena dietro lo sterno, se coinvolge la zona tra cuore, polmoni, sterno e colonna vertebrale. Negli stadi più avanzati di sviluppo del tumore la capacità di assumere cibo può diventare faticosa. Se il tumore è ulcerato, la deglutizione potrebbe anche diventare dolorosa. Quando la massa del tumore ostacola la discesa del cibo lungo l’esofago si possono verificare episodi di rigurgito. Nelle forme più avanzate possono inoltre ingrossarsi i linfonodi ai lati del collo e sopra la clavicola, oppure può formarsi del liquido nel rivestimento del polmone (versamento pleurico) con comparsa di dispnea (difficoltà a respirare), oppure ancora possono comparire dolori alle ossa o un aumento delle dimensioni del fegato: la causa di questi sintomi è in genere legata alla presenza di metastasi. I dati prodotti dal Registro italiano tumori segnalano una sopravvivenza a 5 anni che in media non supera il 12% se la malattia è stata diagnosticata in fase avanzata, mentre è molto più elevata se scoperta in fase iniziale.
Per approfondire:
Esofago di Barrett e tumore dell’esofago
Chi è affetto dall’esofago di Barrett presenta un rischio minimo di sviluppare un tipo di cancro detto adenocarcinoma dell’esofago, ma ogni anno meno dell’uno per cento dei pazienti affetti dall’esofago di Barrett sviluppa un adenocarcinoma all’esofago; per approfondire leggi questo articolo: Esofago di Barrett, tumore e reflusso gastroesofageo
Diagnosi di esofago di Barrett
L’esofago di Barrett è un disturbo asintomatico, quindi molti medici consigliano agli adulti che hanno superato i 40 anni e che soffrono da diversi anni di reflusso gastroesofageo di sottoporsi all’endoscopia e alla biopsia, come misura precauzionale. L’unico modo per diagnosticare l’esofago di Barrett è la gastroscopia (endoscopia del tratto gastrointestinale superiore) che permette di ottenere campioni bioptici dell’esofago. Durante l’esame, dopo che il paziente è stato sedato, il medico inserisce nell’esofago un tubicino flessibile (endoscopio) dotato di una fonte luminosa e di una telecamera miniaturizzata a un’estremità. Se il tessuto presenta delle anomalie il medico ne rimuove diversi minuscoli campioni, usando una sorta di pinzetta che viene fatta passare nell’endoscopio. Il patologo esaminerà i campioni di tessuto al microscopio ed elaborerà una diagnosi.
Leggi anche: Bruciore di stomaco: cosa mangiare, come dormire e rimedi naturali
Diagnosi del cancro all’esofago
Nei pazienti che presentano sintomi la diagnosi di cancro all’esofago richiede una radiografia dell’esofago con mezzo di contrasto e un’endoscopia esofagea (l’esofagogastroscopia) che consente di vedere l’eventuale lesione e di ottenere materiale per un esame delle cellule. L’associazione delle due procedure aumenta la sensibilità diagnostica al 99%: la radiografia serve a escludere la presenza di malattie associate, ma l’esofagogastroscopia è l’esame a maggiore valore diagnostico, in quanto permette di visualizzare direttamente le strutture e di eseguire prelievi per la biopsia.
L’ecoendoscopia è invece un altro tipo di esame che consente di determinare in maniera più accurata quanto è profonda l’infiltrazione degli strati della parete esofagea e può evidenziare anche linfonodi interessati da metastasi.
Una volta individuato il tumore, a completamento degli esami diagnostici è opportuno fare una radiografia del torace e una tomografia computerizzata (TC) del torace e dell’addome per escludere la presenza di metastasi a distanza.
Leggi anche:
Chi è a rischio
Tra i pazienti con esofago di Barrett, quelli con maggior rischio di sviluppare cancro esofageo, sono quelli che presentano questi fattori di rischio:
- Fattori genetici: il tumore dell’esofago, nella forma squamocellulare, compare in quasi tutti i pazienti affetti da tilosi palmare e plantare, una rara malattia ereditaria contraddistinta da ispessimento della pelle delle palme delle mani e delle piante dei piedi (ipercheratosi) e da papillomatosi dell’esofago, ovvero dalla formazione di piccole escrescenze dette appunto papillomi.
- Alcol e tabacco: sono tra i fattori di rischio più rilevanti, dato che in Europa e Stati Uniti l’80-90% dei tumori esofagei è provocato dal consumo di alcol e tabacco, fumato o masticato. I fumatori hanno probabilità di ammalarsi 5-10 volte maggiori rispetto ai non fumatori, a seconda del numero di sigarette fumate e degli anni di abitudine al fumo, i cui effetti vengono moltiplicati dall’alcol. Quest’ultimo, infatti, oltre ad agire come causa tumorale diretta, potenzia l’azione cancerogena del fumo, e le persone che consumano sigarette e alcol insieme hanno un rischio di ammalarsi di cancro esofageo aumentato fino a 100 volte.
- Dieta: una dieta povera di frutta e verdura e un ridotto apporto di vitamina A e di alcuni metalli come zinco e molibdeno possono aumentare il rischio di tumore dell’esofago. Una dieta ricca di grassi, e il conseguente aumento del grasso corporeo, influisce direttamente sul livello di molti ormoni che creano l’ambiente favorevole per l’insorgenza dei tumori (carcinogenesi). Il sovrappeso e l’obesità si associano spesso a reflusso gastroesofageo con un conseguente rischio di sviluppare la patologia dell’esofago di Barrett (che si riscontra nell’8-20% dei portatori di malattia da reflusso gastroesofageo).
- Fattori infiammatori:l’infiammazione cronica della mucosa che riveste l’esofago aumenta il rischio. La forma più frequente è l’esofagite peptica, cioè l’infiammazione cronica della parte terminale dell’esofago causata dal reflusso di succhi gastrici acidi dovuta a una tenuta difettosa della giunzione che separa l’esofago dallo stomaco. L’irritazione cronica fa sì che, a lungo andare, l’epitelio dell’esofago (ovvero il tessuto di rivestimento interno dell’organo) venga sostituito da uno simile a quello dello stomaco, sul quale poi si può sviluppare il tumore. Questa situazione prende il nome di “esofago di Barrett” ed è considerata una vera e propria precancerosi, che richiede talvolta anche il ricorso alla chirurgia al fine di evitare la completa trasformazione dell’epitelio in maligno.
Cura e dieta
Per quanto riguarda la dieta si può fare riferimento a questi articoli:
In generale i pazienti affetti dall’esofago di Barrett dovrebbero sottoporsi periodicamente all’endoscopia e alle biopsie per escludere precocemente i sintomi del tumore: questo approccio diagnostico è detto attesa vigile. Di solito, prima che si sviluppi il tumore all’esofago, compaiono cellule precancerose nei tessuti di Barrett. Questo disturbo è detto displasia e può essere diagnosticato solo tramite la biopsia. Può essere necessario sottoporsi a varie biopsie, perché una potrebbe non essere sufficiente a individuare le cellule displastiche. Diagnosticare e curare le displasie può essere fondamentale per la prevenzione del tumore. Per curare l’esofago di Barrett con displasia grave o tumore possono essere usati l’endoscopia o l’intervento chirurgico. Il medico vi illustrerà le possibilità a vostra disposizione e vi aiuterà a decidere qual è la terapia che fa al caso vostro.
Terapie endoscopiche
Per curare le displasie gravi ed il tumore all’esofago esistono diversi tipi di terapia endoscopica, nel corso di queste terapie i tessuti di Barrett vengono distrutti, oppure viene rimossa la parte di mucosa displastica o contenente il tumore. Lo scopo della terapia è quello di permettere alle cellule normali dell’esofago di prendere il posto di quelle distrutte o rimosse. Le terapie endoscopiche vengono eseguite in centri specializzati, da medici esperti.
Terapia fotodinamica
La terapia fotodinamica usa un agente fotosensibilizzante, la fotofrina, e un raggio laser per uccidere le cellule precancerose e cancerose. La fotofrina viene iniettata in vena e il paziente ritorna in ospedale dopo 48 ore. Il raggio laser è fatto passare nell’endoscopio e attiva la fotofrina che distrugge i tessuti di Barrett nell’esofago. Tra gli effetti collaterali della terapia fotodinamica ricordiamo:
- il dolore al torace,
- la nausea,
- la fotosensibilità per diverse settimane,
- la stenosi esofagea.
Resezione mucosa esofagea
Questa terapia solleva l’epitelio di Barrett, inietta una soluzione sopra di esso o la risucchia via, e infine lo rimuove chirurgicamente per via endoscopica. Se questo approccio viene usato per curare il tumore, per prima cosa deve essere effettuata un’ecografia endoscopica per accertarsi che il tumore coinvolga solo la parete esterna delle cellule dell’esofago. L’ecografia usa onde sonore che fanno eco sulle pareti dell’esofago per creare un’immagine su un monitor. Tra gli effetti collaterali ricordiamo il sanguinamento o le lesioni dell’esofago. Spesso la resezione mucosa esofagea viene associata alla terapia fotodinamica.
Intervento chirurgico
L’asportazione chirurgica della maggior parte dell’esofago è consigliabile per pazienti affetti dall’esofago di Barrett con displasia grave o tumore in grado di tollerare l’intervento chirurgico. Molte persone affette dall’esofago di Barrett sono anziane e hanno altri problemi di salute che rappresentano una controindicazione all’intervento. In questi pazienti è consigliabile ricorrere alle terapie endoscopiche meno invasive. Effettuare l’intervento entro breve tempo dalla diagnosi di displasia grave o di tumore, è la soluzione ottimale per il paziente. Esistono diversi tipi di intervento, che di norma comportano la rimozione della maggior parte dell’esofago, la dislocazione di parte dello stomaco nella cavità toracica e l’unione dello stomaco con la parte dell’esofago conservata.
Leggi anche:
Chirurgia e chemioterapia nel cancro all’esofago
L’intervento vero e proprio di solito consiste nell’asportazione del tratto di esofago interessato dal tumore, di un pezzetto dello stomaco e dei linfonodi regionali, procedura chiamata in gergo medico “esofagogastrectomia parziale con linfoadenectomia regionale”. Nei pazienti non operabili la chemioterapia accompagnata da radioterapia è il trattamento di scelta, dato che la combinazione delle due cure aumenta la sopravvivenza rispetto alle singole opzioni. Nei casi operabili ma localmente avanzati o con sospette metastasi ai linfonodi può essere indicata la chemioterapia, eventualmente associata alla radioterapia, prima dell’intervento chirurgico (terapia neoadiuvante) I farmaci più usati sono il cisplatino e il 5-fluorouracile, talvolta con l’aggiunta di epirubicina. Il 60-80% dei tumori esofagei presenta una sovraespressione di EGFR (recettore del fattore di crescita dell’epidermide), che può essere bersaglio di farmaci biologici. Sono in corso alcune sperimentazioni con cetuximab e anche con farmaci che inibiscono l’angiogenesi come il bevacizumab. Nei tumori che presentano una sovraespressione del gene HER2 è possibile ricorrere al trastuzumab.
Pazienti in fase terminale
I pazienti in fase avanzata con difficoltà a deglutire e dolore, nei quali non è proponibile né il trattamento chirurgico né quello chemio-radioterapico, possono trarre beneficio da cure palliative che permettano un adeguato supporto alimentare. Queste possono consistere nel posizionamento per via endoscopica di un tubo rigido in plastica, silicone o anche in metallo attraverso l’esofago che consenta il passaggio del cibo oppure la laser-terapia, che consiste nell’uso di un raggio laser diretto sul tumore per ricreare il passaggio.
Leggi anche:
Prevenzione di esofago di Barrett e tumore all’esofago
Dieta adeguata e l’evitare alcol e fumo sono le principali precauzioni per prevenire la forma squamocellulare di tumore dell’esofago. Per quanto riguarda invece l’adenocarcinoma, nella maggioranza dei casi si sviluppa da un’esofago di Barrett, e quindi la maniera più efficace di prevenirlo è quella di ridurre il rischio di reflusso gastroesofageo che provoca l’esofagite cronica: ciò si ottiene riducendo il consumo di caffè, di alcol e di sigarette, ma anche il sovrappeso e l’obesità.
Sebbene diversi farmaci antiacidi siano in grado di controllare i sintomi da reflusso, non ci sono finora dimostrazioni scientifiche di una loro efficacia nel ridurre la comparsa dell’esofago di Barrett. Pur non essendo disponibili esami di screening nei pazienti sani, la diagnosi precoce diventa estremamente importante una volta che l’esofago di Barrett si è sviluppato, per cogliere in tempo la sua eventuale trasformazione maligna.
Nei pazienti in cui la mucosa esofagea si è semplicemente trasformata in mucosa gastrica è consigliata un’endoscopia ogni due o tre anni. Viceversa, nei pazienti in cui le cellule trasformate mostrino segni di anormalità (displasia) si raccomanda di ripetere l’endoscopia almeno due volte a distanza di sei mesi e poi una volta l’anno.
Infine, se il grado di displasia è elevato (cioè se le cellule sono molto trasformate), è consigliabile l’asportazione endoscopica o addirittura l’intervento chirurgico, dato che si tratta di condizione precancerosa a elevato rischio di trasformazione maligna.
Sebbene diversi farmaci antiacidi siano in grado di controllare i sintomi da reflusso, non ci sono finora dimostrazioni scientifiche di una loro efficacia nel ridurre la comparsa dell’esofago di Barrett.
Per approfondire:
Leggi anche:
- Acidità di stomaco e bruciore: tutti i farmaci antiacidi
- Bruciore di stomaco: cosa mangiare, come dormire e rimedi naturali
- L’apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Cosa succede al cibo nello stomaco dopo averlo ingerito?
- Differenza tra laringe, faringe e trachea
- Esofago e trachea: zona, anatomia, rapporti e differenze
- Esofago: anatomia e funzioni in sintesi
- Stomaco: anatomia e funzioni in sintesi
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Ritirato in tutta Italia il famoso farmaco anti reflusso: ecco i lotti interessati
- Tumore del colon retto: diagnosi, metastasi, prognosi e stadiazione
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Tumore del colon retto: trattamento chirurgico, radioterapia e chemioterapia
- Tumore del colon retto con metastasi: chirurgia, chemioterapia e terapie biologiche
- Tumore del colon retto: terapia personalizzata col test RAS
- Anticorpi monoclonali contro il tumore del colon retto metastatico
- Differenza tra ulcera gastrica, duodenale, peptica ed esofagea
- Ulcera peptica: complicanze, cura, dieta, quando è pericolosa
- L’esofagogastroduodenoscopia: cos’è, preparazione, è dolorosa o pericolosa?
- Colangiopancreatografia retrograda (ERCP): cos’è, preparazione, è dolorosa o pericolosa?
- Legatura/sclerosi delle varici esofagee: perché si esegue, quali sono i rischi?
- Cirrosi epatica e fegato: sintomi, dieta, diagnosi, terapia e prevenzione
- Fegato ed epatociti: anatomia, funzioni e patologie in sintesi
- Epatiti croniche: cosa sono, sintomi, diagnosi e cura
- Polipi intestinali e polipectomia: come si esegue, biopsia e pericoli
- Differenza tra polipi e diverticoli: sintomi comuni e diversi
- Differenza tra diverticolite e diverticolosi
- Diverticolite e diverticolosi: sintomi, diagnosi e trattamento
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Vomitare sangue ed ematemesi: cos’è, cosa fare, cause e terapie
- Da cosa viene causata l’ulcera allo stomaco?
- Cancro dell’esofago: epidemiologia, età di esordio, tipologie
- Cancro dell’esofago: cause, fattori di rischio, esofago di Barrett
- Cancro dell’esofago: sintomi e segni iniziali, tardivi e di metastasi
- Cancro dell’esofago: esami, diagnosi, stadiazione, classificazione TNM, gravità
- Cancro dell’esofago: trattamento, chirurgia, chemioterapia, radioterapia
- Cancro dell’esofago: prognosi, mortalità, sopravvivenza, aspettativa di vita
- Cancro dell’esofago: prevenzione, dieta, cibi da evitare, consigli
- Acido cloridrico e succo gastrico dello stomaco: di cosa è fatto ed a che serve
- Meccanismi e controllo della secrezione acida dello stomaco
- Dispepsia: cos’è, sintomi, come si fa la diagnosi e terapia
- Gastrite cronica, quando il bruciore di stomaco non dà tregua
- Incontinenza fecale primitiva e secondaria: cos’è e come si cura
- Infezione da Helicobacter Pylori: cosa causa, come si riconosce e cura
- Le 5 cose da fare a stomaco vuoto, secondo la scienza
- Stomaco: come fa a digerire il cibo che mangi ed a dirti che sei “pieno”
- Come vincere l’ansia per evitare di mangiare fuori pasto
- Eliminare la tensione nervosa allo stomaco con i rimedi naturali
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn, su Reddit, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere: Cistifellea: cos’è, a cosa serve e dove si trova
Prima di iniziare la lettura, per meglio comprendere l’argomento trattato, ti consiglio di leggere: Cistifellea: cos’è, a cosa serve e dove si trova
 E’ possibile vivere senza la colecisti? La risposta è SI. Negli esseri umani la colecistectomia (cioè l’asportazione chirurgica della colecisti) è in genere ben tollerata: anche quando la cistifellea viene eliminata, un “nuovo” percorso consentirebbe comunque alla bile di raggiungere l’intestino compiendo il suo dovere, sebbene ciò possa portare alla sindrome post-colecistectomia. A tale proposito leggi anche:
E’ possibile vivere senza la colecisti? La risposta è SI. Negli esseri umani la colecistectomia (cioè l’asportazione chirurgica della colecisti) è in genere ben tollerata: anche quando la cistifellea viene eliminata, un “nuovo” percorso consentirebbe comunque alla bile di raggiungere l’intestino compiendo il suo dovere, sebbene ciò possa portare alla sindrome post-colecistectomia. A tale proposito leggi anche:  L’esofago di Barrett è una
L’esofago di Barrett è una 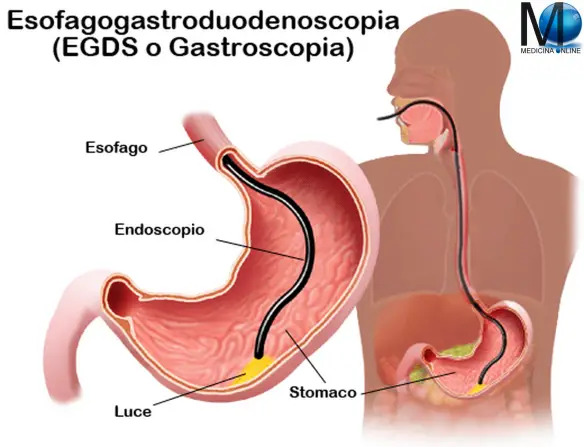 L’esofagogastroduodenoscopia è una procedura che consente al medico che effettua l’esame di guardare direttamente all’interno di esofago, stomaco e duodeno, rilevando eventuali patologie.
L’esofagogastroduodenoscopia è una procedura che consente al medico che effettua l’esame di guardare direttamente all’interno di esofago, stomaco e duodeno, rilevando eventuali patologie. Talvolta può accadere che l’
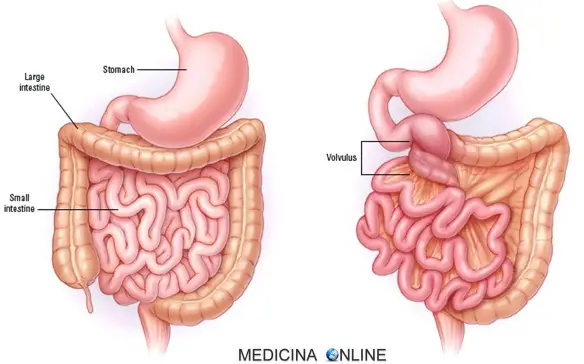
Talvolta può accadere che l’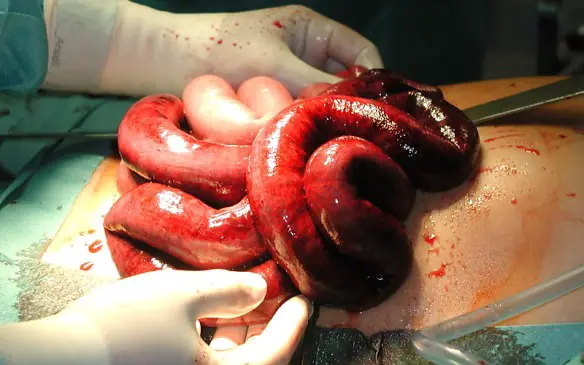 Cosa significa “ileo”?
Cosa significa “ileo”?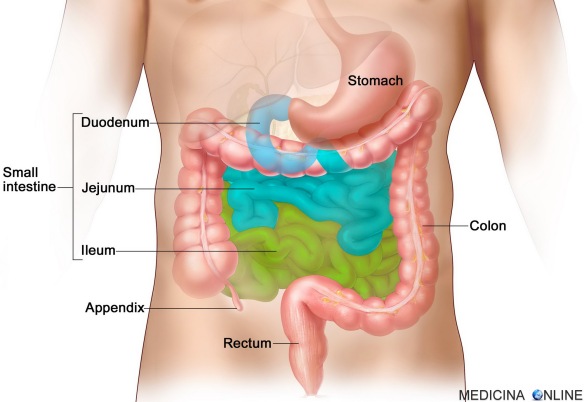
 Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.
Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.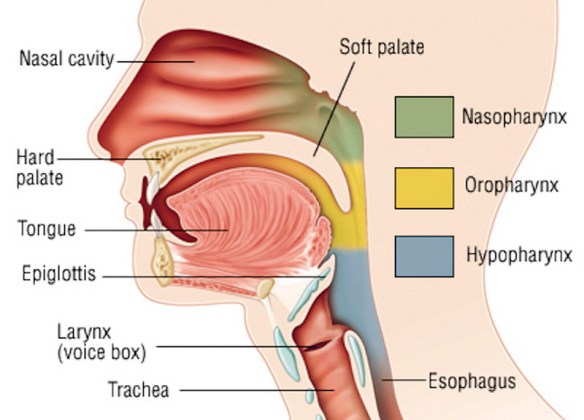 Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori (tipicamente l’esofago) subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie. A seconda della zona dove si determina la difficoltà del passaggio del cibo, la disfagia viene classificata in:
Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori (tipicamente l’esofago) subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie. A seconda della zona dove si determina la difficoltà del passaggio del cibo, la disfagia viene classificata in: