 Il citalopram è una molecola della famiglia degli SSRI (selective serotonin reuptake inhibitors) utilizzata per il trattamento della depressione maggiore e dei disturbi d’ansia (attacchi di panico, ansia generalizzata, disturbo ossessivo compulsivo). Al pari di altri SSRI ha anche utilizzi off-label come per il trattamento del disturbo disforico premestruale, neuropatia diabetica e dismorfofobia, per citarne alcuni. Ecco alcune avvertenze da tenere presente se assumente questo farmaco.
Il citalopram è una molecola della famiglia degli SSRI (selective serotonin reuptake inhibitors) utilizzata per il trattamento della depressione maggiore e dei disturbi d’ansia (attacchi di panico, ansia generalizzata, disturbo ossessivo compulsivo). Al pari di altri SSRI ha anche utilizzi off-label come per il trattamento del disturbo disforico premestruale, neuropatia diabetica e dismorfofobia, per citarne alcuni. Ecco alcune avvertenze da tenere presente se assumente questo farmaco.
Interruzione del trattamento/sindrome da astinenza
La sospensione del trattamento con citalopram deve avvenire gradualmente per ridurre il rischio di sindrome da astinenza (nausea, capogiri, cefalea, vomito, dolori muscolari, acatisia, disturbi del sonno). Nella maggior parte dei pazienti i sintomi di astinenza si risolvono in 2-3 settimane ma in un numero limitato di pazienti si sono protratti per un periodo maggiore (2-3 mesi). I sintomi da astinenza si possono verificare, oltre che al termine del trattamento, alla variazione del dosaggio, al passaggio da un antidepressivo ad un altro oppure quando la dose non viene assunta. Non interrompere mai bruscamente la terapia con citalopram quando compaiono i sintomi d’astinenza. Nel database francese delle segnalazioni spontanee per le ADR, dall’introduzione in commercio dei vari SSRI fino al 2000, il citalopram è inserito al penultimo posto per la sindrome da astinenza (2 segnalazioni); la molecola meno segnalata è la sertralina (1 segnalazione) e la più segnalata è la paroxetina (29 segnalazioni).
Leggi anche:
- Farmaci antidepressivi: cosa sono, a cosa servono e quali tipi esistono
- Citalopram (Elopram): modalità d’assunzione e meccanismo d’azione
- Citalopram (Elopram): lista degli effetti collaterali del farmaco
- Citalopram (Elopram): uso in gravidanza ed allattamento
- Sostanze naturali ad azione antidepressiva
- Farmaci Inibitori Selettivi della Ricaptazione della Serotonina (SSRI): cosa sono ed a che servono
Prolungamento dell’intervallo QT
Poiché il citalopram può prolungare l’intervallo QT, si raccomanda cautela in caso di pazienti con prolungamento congenito dell’intervallo QT oppure in caso di associazioni farmacologiche con farmaci noti per prolungare l’intervallo QT. L’associazione degli antidepressivi con antipsicotici aumenta il rischio di prolungamento dell’intervallo QT.
Diabete
Nei pazienti con diabete la somministrazione di un SSRI può influenzare il controllo glicemico. L’aumento del tono serotoninergico indotto dall’antidepressivo, infatti, sembrerebbe aumentare la secrezione e la sensibilità all’insulina (Gulseren et al., 2005). Il dosaggio dei farmaci antidiabetici, ipoglicemizzanti orali e insulina, potrebbe richiedere quindi un aggiustamento.
Iponatremia
Gli SSRI possono indurre iponatremia (valore medio di 120 mmoli/L) con un aumento del rischio di 3,5 volte. Nella maggior parte dei pazienti questo effetto avverso si manifesta durante il primo mese di terapia; il rischio è maggiore nelle donne anziane e nei pazienti in terapia con diuretici. L’iponatremia si manifesta con confusione, convulsioni, senso di fatica, delirio, sincope, sonnolenza, agitazione, vertigini, allucinazioni; più raramente con aggressività, disturbi della personalità e depersonalizzazione. La comparsa quindi di sintomi neuropsichiatrici durante il primo mese di trattamento deve suggerire la misurazione degli elettroliti sierici.
Citalopram ed alcool
Non sono state osservate interazioni tra Citalopram e bevande alcoliche; tuttavia la loro associazione è sconsigliata.
Leggi anche:
- Antidepressivi SSRI: meccanismo d’azione e farmacocinetica
- SSRI: efficacia in depressione, disturbo ossessivo compulsivo, ansia ed eiaculazione precoce
- SSRI: uso di antidepressivi in gravidanza ed allattamento
- SSRI: effetti collaterali, disfunzioni sessuali, sospensione e suicidio
- Disfunzione sessuale post-SSRI: sintomi, effetti a lungo termine e cure
- SSRI: effetti a breve e lungo termine
- SSRI in pazienti con diabete, iponatriemia, osteoporosi e prolungamento QT
- Inibitori della ricaptazione della serotonina-norepinefrina (SNRI)
- Disturbo ossessivo compulsivo: il trattamento con farmaci e terapia cognitivo-comportamentale è la migliore scelta
- Fluoxetina (Fluoxeren): meccanismo d’azione del farmaco
- Fluoxetina (Fluoxeren): lista degli effetti collaterali e diabete
- Fluoxetina (Fluoxeren): uso in gravidanza ed allattamento
- Antidepressivi triciclici: tipi, indicazioni e meccanismo di azione
- Antidepressivi triciclici: tipici effetti collaterali dei farmaci
- Antidepressivi triciclici: overdose, tossicità e trattamento
- Antipsicotici (neurolettici): classificazione, usi e meccanismo di azione
- Farmaci antipsicotici: differenza tra neurolettici tipici ed atipici
- Farmaci antipsicotici (neurolettici): lista degli effetti collaterali
- Depressione maggiore e minore, suicidio, diagnosi e cura: fai il test e scopri se sei a rischio
- Serotonina e triptofano: cosa sono ed in quali cibi trovarli
- Xanax (alprazolan) 0,25mg 0,50mg 1mg compresse, 0,75mg gocce, foglietto illustrativo
- Tavor (lorazepam) 2mg/ml gocce orali, foglietto illustrativo
- Che cos’è il Disturbo ossessivo-compulsivo di personalità, come si riconosce, come si cura e come si distingue dal Disturbo ossessivo-compulsivo
- Schizofrenia: sintomi iniziali, violenza, test, cause e terapie
- Disturbo ossessivo-compulsivo: ripetere, ripetere e ripetere ancora all’infinito un gesto. Differenze col disturbo di personalità ossessivo-compulsivo
- Perché mi capita di piangere senza motivo? Come affrontare il problema?
- Depressione post coitale: perché le donne piangono dopo aver fatto l’amore? Cause e cura
- La Sindrome da abbandono: cos’è e come si supera
- Ho paura di fare l’amore: tutte le fobie del sesso
- Fobie: quando un ragno o un ascensore ci mettono nel panico
- Indifferenza ed anaffettività: ecco come si manifesta il disturbo schizoide di personalità
- Emicrania con aura: cause, sintomi, diagnosi e trattamenti
- Emicrania senza aura: cause, sintomi, diagnosi e trattamenti
- Differenza tra emicrania con aura ed emicrania senza aura
- Cos’è l’aura emicranica?
- Cefalea coitale ed orgasmica: il mal di testa durante il sesso e l’orgasmo
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Depressione post parto: come riconoscere i primi sintomi e superarla
- Liberarsi dalla dipendenza affettiva e dalla paura dell’abbandono
- Dipendenza affettiva: riconoscerla, affrontarla e superarla
- Scopri come affronti la vita e le sue difficoltà, con il “Test del bosco”
- I dieci comportamenti che comunicano agli altri che sei una persona introversa
- Perché si piange? Per quale motivo si piange di gioia, di dolore e dal ridere?
- Disturbo da attacchi di panico: sensazione di morte imminente e angoscia
- Perché le donne piangono dopo aver fatto l’amore? Le cause della depressione post coitale e come superarla
- Diminuire ansia e stress per essere sereni ogni giorno della tua vita
- Differenza tra paura, fobia, ansia, panico e terrore
- Vi insegno le 12 regole d’oro per battere l’insonnia ed avere un sonno perfetto
- Depressione post parto: come riconoscere i primi sintomi e superarla
- Lacrime: di che sono fatte, a che servono e cosa le produce?
- Lacrime: di che sono fatte, a che servono e cosa le produce?
- Le lacrime femminili riducono l’eccitazione sessuale maschile
- Differente approccio di psicologo, psicoterapeuta e psichiatra
- Che significa somministrazione di un farmaco PER OS o PO?
- Via di somministrazione orale, per os: vantaggi e svantaggi
- Differenze tra le varie scuole di psicoterapia: quale la più efficace?
- Scuola psicoanalitica (psicodinamica): l’efficacia della psicoanalisi
- Psicoterapia adleriana (o individualpsicologica)
- Psicoterapia cognitivo-comportamentale: lo schema comportamentale diventa sintomo
- Psicoterapia sistemico-relazionale: la famiglia converge sul paziente
- Psicoterapia psicosintetica: l’allontanamento dal Sé transpersonale
- Psicoterapia funzionale: le alterazioni dei meccanismi psicofisiologici
- Psicoterapia ericksoniana: l’ipnoterapia
- Neurotrasmettitori: cosa sono ed a che servono
- Acetilcolina: cos’è ed a cosa serve?
- Dopammina: cos’è ed a che serve?
- Giunzione neuromuscolare (placca motrice) cos’è ed a che serve?
- Sinapsi chimica ed elettrica: cosa sono ed a che servono?
- Cos’è l’adrenalina ed a cosa serve?
- Dopammina: biosintesi, rilascio nello spazio sinaptico e degradazione
- Cos’è una ghiandola endocrina? A che servono gli ormoni ed il sistema endocrino?
- Quali sono le funzioni della Dopammina?
- Sistema dopamminergico: i circuti nervosi della dopammina
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 La schizofrenia è una psicosi cronica caratterizzata dalla persistenza di sintomi di alterazione del pensiero, del comportamento e dell’affettività, da un decorso superiore ai sei mesi, con forte disadattamento della persona ovvero una gravità tale da limitare le normali attività di vita della persona.
La schizofrenia è una psicosi cronica caratterizzata dalla persistenza di sintomi di alterazione del pensiero, del comportamento e dell’affettività, da un decorso superiore ai sei mesi, con forte disadattamento della persona ovvero una gravità tale da limitare le normali attività di vita della persona. La vertigine è una distorsione della percezione sensoriale dell’individuo. Tale distorsione influisce sul movimento della persona dandogli un’errata percezione dello stesso, caratterizzato da perdita di equilibrio; frequentemente essa è di tipo rotatorio.
La vertigine è una distorsione della percezione sensoriale dell’individuo. Tale distorsione influisce sul movimento della persona dandogli un’errata percezione dello stesso, caratterizzato da perdita di equilibrio; frequentemente essa è di tipo rotatorio.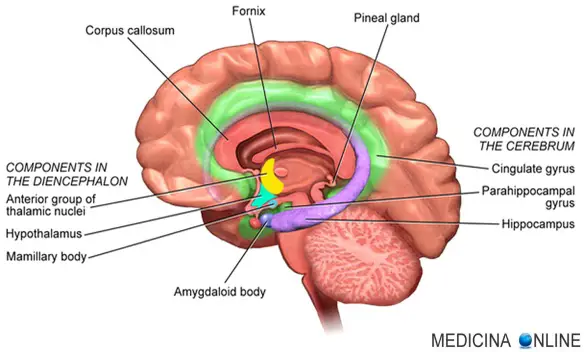 Il nucleo o corpo genicolato mediale del talamo è una parte del cervello preposta al trattamento dell’informazione acustica proveniente dalle vie acustiche. È un rilievo tondeggiante che si trova nella parte ventrolaterale del talamo, separato dal pulvinar grazie al tubercolo quadrigemino inferiore, dal quale riceve afferenze. Proietta principalmente nella corteccia uditiva primaria della corteccia temporale e nelle aree uditive associative, ma non sono fibre a doppia mandata.
Il nucleo o corpo genicolato mediale del talamo è una parte del cervello preposta al trattamento dell’informazione acustica proveniente dalle vie acustiche. È un rilievo tondeggiante che si trova nella parte ventrolaterale del talamo, separato dal pulvinar grazie al tubercolo quadrigemino inferiore, dal quale riceve afferenze. Proietta principalmente nella corteccia uditiva primaria della corteccia temporale e nelle aree uditive associative, ma non sono fibre a doppia mandata. Il talamo (in inglese “thalamus”) è una struttura del sistema nervoso centrale, più precisamente del diencefalo, posto bilateralmente ai margini laterali del terzo ventricolo.
Il talamo (in inglese “thalamus”) è una struttura del sistema nervoso centrale, più precisamente del diencefalo, posto bilateralmente ai margini laterali del terzo ventricolo. L’anestesia spinale, anche detta anestesia subaracnoidea, è una forma di anestesia locale o regionale che consiste nell’iniezione dell’anestetico all’interno del liquido cefalorachidiano, fluido corporeo che si trova nel sistema nervoso centrale. L’iniezione di solito viene praticata nella regione lombare della schiena, attraverso un ago lungo circa 9 cm (un po’ più lungo nei pazienti obesi). Questo approccio viene preso in considerazione come alternativa più sicura all’anestesia totale, per gli interventi da effettuarsi al di sotto della vita, in quando l’iniezione agisce solo e soltanto dal punto di somministrazione in poi (indicativamente da sotto l’ombelico), mentre la parte superiore del corpo rimane del tutto normale e sensibile. La durata dell’effetto è di circa tre ore ed è importante essere a conoscenza che sotto l’effetto dell’anestesia spinale si potranno comunque avvertire sensazioni di manipolazione dell’area durante l’intervento, ma non sarà fastidioso come lo sarebbe in assenza di anestetico. Le gambe verranno percepite come fortemente indebolite o addirittura come se non facessero più parte del corpo (non sarà quindi possibile muoverle).
L’anestesia spinale, anche detta anestesia subaracnoidea, è una forma di anestesia locale o regionale che consiste nell’iniezione dell’anestetico all’interno del liquido cefalorachidiano, fluido corporeo che si trova nel sistema nervoso centrale. L’iniezione di solito viene praticata nella regione lombare della schiena, attraverso un ago lungo circa 9 cm (un po’ più lungo nei pazienti obesi). Questo approccio viene preso in considerazione come alternativa più sicura all’anestesia totale, per gli interventi da effettuarsi al di sotto della vita, in quando l’iniezione agisce solo e soltanto dal punto di somministrazione in poi (indicativamente da sotto l’ombelico), mentre la parte superiore del corpo rimane del tutto normale e sensibile. La durata dell’effetto è di circa tre ore ed è importante essere a conoscenza che sotto l’effetto dell’anestesia spinale si potranno comunque avvertire sensazioni di manipolazione dell’area durante l’intervento, ma non sarà fastidioso come lo sarebbe in assenza di anestetico. Le gambe verranno percepite come fortemente indebolite o addirittura come se non facessero più parte del corpo (non sarà quindi possibile muoverle). L’ansia prematrimoniale – che si verifichi un anno prima o una settimana prima del matrimonio – è un sintomo molto comune nei futuri sposi, perché nasce dalla paura del cambiamento, dal timore di sbagliare, dalle incertezze del futuro, dalle aspettative, dalle ambizioni e dipende anche dal tipo di rapporto che si ha col partner. A tutto questo si aggiunge la tensione dei preparativi, le pressioni parenti, il peso delle eventuali critiche e tutta una serie di numerose incombenze che ci si trova ad affrontare, in pochissimo tempo, affinché tutto risulti perfetto.
L’ansia prematrimoniale – che si verifichi un anno prima o una settimana prima del matrimonio – è un sintomo molto comune nei futuri sposi, perché nasce dalla paura del cambiamento, dal timore di sbagliare, dalle incertezze del futuro, dalle aspettative, dalle ambizioni e dipende anche dal tipo di rapporto che si ha col partner. A tutto questo si aggiunge la tensione dei preparativi, le pressioni parenti, il peso delle eventuali critiche e tutta una serie di numerose incombenze che ci si trova ad affrontare, in pochissimo tempo, affinché tutto risulti perfetto. La sclerosi multipla è una malattia mortale?
La sclerosi multipla è una malattia mortale?