 Perché si usa Lasix?
Perché si usa Lasix?
Lasix (furosemide) è un diuretico ad azione diuretica maggiore. L’impiego delle preparazioni di Lasix da 250 mg/25 ml soluzione per infusione e da 500 mg compresse è indicato esclusivamente nei pazienti con filtrazione glomerulare molto compromessa (FG < 0,33 ml/s = 20 ml/min.):
- insufficienza renale acuta (oligoanuria), ad esempio nella fase postoperatoria e nei processi settici;
- insufficienza renale cronica nello stadio predialitico e dialitico con ritenzione di liquidi, in particolare nell’edema polmonare cronico;
- sindrome nefrosica con funzionalità renale fortemente limitata, ad es. nella glomerulonefrite cronica e nel lupus eritematoso;
- sindrome di Kimmelstiel-Wilson.
Nella sindrome nefrosica la terapia con corticosteroidi ha un’importanza predominante. Il Lasix è comunque indicato nel caso di insufficiente controllo dell’edema, nei pazienti refrattari alla terapia corticosteroidea o nei casi in cui quest’ultima è controindicata. In caso di insufficienza renale cronica senza ritenzione di liquidi è indicato un tentativo terapeutico con Lasix. Se la diuresi rimane insufficiente (meno di 2,5 l/die), si deve considerare l’inserimento del paziente nel programma di dialisi; nei pazienti in stato di shock, prima di iniziare la terapia saluretica, si devono risolvere con misure adeguate l’ipovolemia e l’ipotensione. Anche le gravi alterazioni degli elettroliti sierici e dell’equilibrio acido-base devono essere preventivamente corrette.
Il Lasix non modifica i valori pressori nel normoteso, mentre risulta ipotensivo nell’iperteso; nelle gravi forme di ipertensione si raccomanda il trattamento in associazione ad altri presidi.
Dispondibile in:
LASIX 250 mg/25 ml soluzione per infusione, LASIX 500 mg compresse
LASIX 25 mg compresse
LASIX 10 mg/ml soluzione orale
Controindicazioni: non usare Lasix in caso di:
- ipersensibilità al principio attivo o ad uno qualsiasi degli eccipienti. I pazienti con allergia ai sulfamidici (ad es. antibiotici sulfamidici o sulfaniluree) possono manifestare sensibilità crociata alla furosemide
- ipovolemia o disidratazione
- insufficienza renale anurica che non risponde alla furosemide
- ipokaliemia
- iponatriemia
- precoma o coma, associati ad encefalopatia epatica
- iperdosaggio da digitale
- primo trimestre di gravidanza e durante l’allattamento al seno.
Leggi anche:
Precauzioni
- Lasix 250 mg/25 ml soluzione per infusione non deve essere impiegato per iniezioni e.v., ma soltanto per infusione venosa lenta mediante pompe per il controllo del volume o della velocità di infusione, in modo da ridurre il rischio di sovradosaggio accidentale.
- Lasix 500 mg compresse deve essere utilizzato solamente per i pazienti con una marcata riduzione della filtrazione glomerulare, altrimenti vi è il rischio di perdite eccessive di fluidi ed elettroliti.
- Lasix 250 mg/25 ml soluzione per infusione e compresse da 500 mg sono state preparate per essere somministrate esclusivamente a pazienti con funzionalità renale fortemente limitata.
- É necessario assicurare il libero deflusso urinario. L’aumentata produzione di urina può provocare od aggravare i disturbi nei pazienti con ostruzione delle vie urinarie (ad esempio in pazienti con svuotamento vescicale alterato, iperplasia prostatica o stenosi dell’uretra). Pertanto, questi pazienti richiedono un monitoraggio particolarmente attento, specialmente durante le fasi iniziali del trattamento.
- Come per tutti i diuretici si consiglia di iniziare il trattamento della cirrosi epatica con ascite in ambiente ospedaliero, in modo da poter intervenire adeguatamente nel caso si manifesti nel corso della diuresi tendenza al coma epatico.
Il trattamento con Lasix necessita di regolari controlli medici. In particolare, è necessario un attento monitoraggio nei seguenti casi:
- pazienti con ipotensione,
- pazienti particolarmente a rischio in seguito ad una eccessiva caduta della pressione arteriosa, ad es. pazienti con stenosi significative delle arterie coronariche o dei vasi sanguigni che irrorano il cervello,
- pazienti con diabete mellito latente o manifesto,
- pazienti con gotta,
- pazienti con sindrome epatorenale, ad es. con insufficienza renale funzionale associata a grave epatopatia,
- pazienti con ipoproteinemia, ad es. associata a sindrome nefrosica (l’azione della furosemide può risultarne indebolita e la sua ototossicità potenziata). È richiesta particolare cautela nella determinazione del dosaggio,
- neonati prematuri (per il possibile sviluppo di nefrocalcinosi/nefrolitiasi);
In genere, nel corso di una terapia con furosemide si raccomanda il regolare monitoraggio di sodiemia, potassiemia e creatininemia; in particolare, un rigoroso controllo è richiesto per i pazienti ad elevato rischio di squilibrio elettrolitico o quando si verifica una ulteriore significativa eliminazione di liquidi (ad es. a seguito di vomito, diarrea od intensa sudorazione). Sebbene l’impiego di Lasix porti solo raramente ad ipopotassiemia, si raccomanda dieta ricca di potassio (patate, banane, arance, pomodori, spinaci e frutta secca). Talvolta può essere anche necessaria adeguata correzione farmacologica. É consigliabile effettuare anche regolari controlli della glicemia, della glicosuria e, dove necessario, del metabolismo dell’acido urico.
Uso concomitante con risperidone
In studi su risperidone, controllati con placebo, in pazienti anziani con demenza, è stata osservata una incidenza più alta di mortalità in pazienti trattati con furosemide più risperidone (7,3%; età media 89 anni, range 75-97 anni) rispetto a pazienti trattati con risperidone da solo (3,1%; età media 80 anni, range 70-96 anni) o furosemide da sola (4,1%; età media 80 anni, range 67-90 anni). L’uso concomitante di risperidone con altri diuretici (principalmente diuretici tiazidici a basso dosaggio) non è risultato associato ad una simile evenienza. Non è stato identificato alcun meccanismo fisiopatologico per spiegare questo dato, e non è stato osservato alcun pattern correlabile alla causa di decesso. Tuttavia, prima di decidere l’uso di tale combinazione, deve essere esercitata cautela e devono essere presi in considerazione i rischi e i benefici di questa combinazione o della co-somministrazione con altri potenti diuretici. Non vi è stato aumento dell’incidenza di mortalità in pazienti che assumevano altri diuretici in concomitanza con risperidone. Indipendentemente dal trattamento, la disidratazione è risultata un fattore di rischio globale per la mortalità e pertanto deve essere evitata in pazienti anziani con demenza (vedere “Interazioni”).
Interazioni
Informare il medico o il farmacista se si è recentemente assunto qualsiasi altro medicinale, anche quelli senza prescrizione medica.
Interazioni con il cibo
La possibilità e l’eventuale grado di alterazione dell’assorbimento della furosemide somministrata insieme al cibo sembrano dipendere dalla sua formulazione farmaceutica. Si raccomanda che la formulazione orale sia assunta a stomaco vuoto.
Associazioni non raccomandate
In casi isolati la somministrazione endovenosa di furosemide entro 24 ore dall’assunzione di cloralio idrato può provocare arrossamento cutaneo, sudorazione improvvisa, agitazione, nausea, aumento della pressione arteriosa e tachicardia. Pertanto, non è raccomandata la somministrazione contemporanea di furosemide e cloralio idrato. La furosemide può potenziare l’ototossicità degli aminoglicosidi e di altri farmaci ototossici. Dato che questo può determinare l’insorgenza di danni irreversibili, i suddetti farmaci possono essere usati in associazione alla furosemide soltanto in caso di necessità cliniche evidenti.
Leggi anche:
Precauzioni per l’uso
- La contemporanea somministrazione di furosemide e cisplatino comporta il rischio di effetti ototossici. Inoltre, la nefrotossicità del cisplatino può risultare potenziata se la furosemide non viene somministrata a basse dosi (ad es. 40 mg a pazienti con funzionalità renale normale) ed in presenza di un bilancio idrico positivo, quando la furosemide viene impiegata per ottenere una diuresi forzata durante trattamento con cisplatino.
- La somministrazione orale di furosemide e di sucralfato devono essere distanziate di almeno 2 ore, in quanto il sucralfato riduce l’assorbimento intestinale della furosemide, riducendone di conseguenza l’effetto.
- La furosemide riduce l’eliminazione dei sali di litio e può causarne un aumento della concentrazione sierica, con conseguente aumento del rischio di tossicità di quest’ultimo compreso un aumentato rischio di effetti cardiotossici e neurotossici da litio. Pertanto, si raccomanda l’attento monitoraggio delle concentrazioni di litio nei pazienti ai quali venga somministrata tale associazione
- I pazienti in terapia diuretica possono presentare ipotensione grave e compromissione della funzionalità renale, compresi casi di insufficienza renale, particolarmente in concomitanza con la prima somministrazione di un ACE-inibitore o di un antangonista dei recettori dell’angiotensina II o la prima volta che se ne aumentano le dosi. Si deve prendere in considerazione l’opportunità di sospendere provvisoriamente la somministrazione di furosemide o, quanto meno, di ridurne la dose 3 giorni prima dell’inizio del trattamento con un ACE-inibitore o con un antagonista dei recettori dell’angiotensina II o prima di aumentarne le dosi.
- La concomitante somministrazione di antiinfiammatori non steroidei, incluso l’acido acetilsalicilico, può ridurre l’effetto della furosemide. Nei pazienti con disidratazione o con ipovolemia gli antiinfiammatori non steroidei possono indurre insufficienza renale acuta. La furosemide può accentuare la tossicità dei salicilati.
- La riduzione dell’effetto della furosemide può presentarsi in caso di somministrazione concomitante di fenitoina.
- Gli effetti dannosi dei farmaci nefrotossici possono essere aumentati.
- La somministrazione di corticosteroidi, carbenoxolone e dosi elevate di liquirizia, nonché l’uso prolungato di lassativi può aumentare il rischio di ipopotassiemia.
- Talune alterazioni elettrolitiche (ad es. ipopotassiemia, ipomagnesiemia) possono incrementare la tossicità di alcuni farmaci (ad es. preparati a base di digitale e farmaci che inducono la sindrome del QT lungo).
- In caso di concomitante somministrazione di furosemide e farmaci antiipertensivi, diuretici o altri farmaci ad azione potenzialmente antiipertensiva, ci si deve aspettare una più accentuata caduta pressoria.
- Probenecid, metotrexato e altri farmaci che, come la furosemide, sono escreti prevalentemente per via renale, possono ridurre l’effetto della furosemide. Al contrario, la furosemide può ridurre l’eliminazione renale di queste sostanze. In caso di trattamento con alte dosi (sia di furosemide che di altri farmaci) può verificarsi un aumento delle concentrazioni sieriche dell’una e degli altri. Di conseguenza aumenta il rischio di eventi avversi dovuti alla furosemide od alle altre terapie concomitanti.
- Gli effetti dei farmaci antidiabetici e simpaticomimetici (ad es. adrenalina, noradrenalina) possono essere diminuiti. Gli effetti dei miorilassanti curaro-simili o della teofillina possono essere aumentati. Nei pazienti in terapia concomitante con furosemide e alte dosi di talune cefalosporine si può sviluppare compromissione della funzionalità renale.
- L’utilizzo concomitante di ciclosporina A e furosemide è associata ad un aumentato rischio di artrite gottosa secondaria ad iperuricemia da furosemide e a riduzione dell’escrezione degli urati indotta da ciclosporina.
- I pazienti ad elevato rischio di nefropatia da radiocontrasto trattati con furosemide hanno avuto una maggior incidenza di deterioramento della funzionalità renale in seguito alla somministrazione dei mezzi di contrasto, rispetto ai pazienti ad alto rischio che hanno ricevuto idratazione endovenosa solamente prima della somministrazione del mezzo di contrasto.
Gravidanza
Il furosemide attraversa la barriera placentare. Nel primo trimestre di gravidanza Lasix non deve essere somministrato. Nel secondo e terzo trimestre di gravidanza Lasix può essere utilizzato, ma solo nei casi di impellente necessità clinica. Un trattamento durante gli ultimi due trimestri di gravidanza richiede il monitoraggio della crescita fetale. Chiedere consiglio al medico o al farmacista prima di prendere qualsiasi medicinale.
Allattamento
La furosemide passa nel latte materno e può inibire la lattazione, pertanto durante il trattamento con furosemide occorre interrompere l’allattamento al seno.
Effetti sulla capacità di guidare veicoli e sull’uso di macchinari
Alcuni eventi avversi (ad es. una non prevista e grave diminuzione della pressione arteriosa) possono compromettere la capacità di concentrazione e di reazione del paziente e, pertanto, rappresentano un rischio in situazioni in cui queste capacità rivestono un’importanza particolare (ad es. guidare veicoli o usare macchinari). La furosemide per la sua elevata riserva terapeutica, può indurre significativo aumento della saluresi anche nelle situazioni cliniche in cui altre misure diuretiche risultano inefficaci (marcata compromissione renale, ipoalbuminemia, acidosi metabolica).
Informazioni importanti su alcuni eccipienti di Lasix 500mg compresse
Questo medicinale contiene lattosio. Se il medico le ha diagnosticato una intolleranza ad alcuni zuccheri, lo contatti prima di prendere questo medicinale.
Informazioni importanti su alcuni eccipienti di Lasix 250 mg/25 ml soluzione per infusione
Una fiala di LASIX 250 mg/25 ml soluzione per infusione contiene 0,79 mmol di sodio. Una dose massima giornaliera (7 fiale) contiene 5,53 mmol di sodio. Da tenere in considerazione in persone con ridotta funzionalità renale o che seguono una dieta a basso contenuto di sodio.
Per chi svolge attività sportiva
L’uso del farmaco senza necessità terapeutica costituisce doping e può determinare comunque positività ai test anti-doping.
Leggi anche:
Posologia
Lasix 250 mg/25 ml soluzione per infusione: la velocità dell’infusione deve essere sempre regolata in modo che non siano somministrati più di 4 mg di furosemide/min. Il pH della soluzione per infusione pronta per l’uso non deve essere inferiore a 7 perché in soluzione acida la furosemide può precipitare. La soluzione di Lasix 250 mg/25 ml non deve essere infusa insieme ad altri farmaci. Se una dose test di 40-80 mg di Lasix, somministrata per via i.v. lenta (2-5 min. circa), non determina significativo incremento della diuresi entro 30 min., può essere iniziato il trattamento infusivo con Lasix 250 mg. Il contenuto di una fiala di Lasix 250 mg/25 ml soluzione per infusione deve essere diluito in 250 ml di una soluzione isotonica di Ringer o di un’altra soluzione isotonica neutra o alcalina. Tenendo presente la velocità di infusione prescritta, in questo caso (250 mg in 275 ml) la durata dell’infusione è di circa 1 ora. Se il paziente risponde a questa dose si deve rilevare aumento della diuresi già durante l’infusione. Dal punto di vista terapeutico si cercherà di ottenere un aumento della diuresi di almeno 40-50 ml/ora.
Se non si ottiene soddisfacente aumento della diuresi con la prima dose di Lasix, un’ora dopo la fine della prima infusione se ne praticherà una seconda con 2 fiale di Lasix 250 mg/25 ml soluzione per infusione (500 mg in 50 ml), diluendone il contenuto con l’appropriata soluzione per infusione ed adeguando il volume dell’infusione allo stato di idratazione del paziente. La durata dell’infusione verrà sempre regolata dalla possibilità di infondere al massimo 4 mg di principio attivo/min.
Nel caso che anche con questa dose la diuresi non fosse quella desiderata, un’ora dopo il termine della seconda infusione se ne potrà effettuare una terza con 4 fiale di Lasix 250 mg/25 ml soluzione per infusione (1000 mg in 100 ml).
Per il volume totale della soluzione da infusione, nonché per la velocità di somministrazione, valgono le direttive indicate in precedenza. Se anche con questa dose non si ottiene un effetto diuretico soddisfacente, si dovrà considerare la possibilità di passare alla dialisi.
Nei pazienti ipervolemici è preferibile, qualora la dose test di 40-80 mg i.v. sia risultata inefficace, somministrare la preparazione di Lasix 250 mg/25 ml soluzione per infusione senza diluirla o aggiungerla al volume di soluzione per infusione compatibile con lo stato di idratazione del paziente onde evitare iperidratazione. L’infusione endovenosa diretta del contenuto della fiala può essere effettuata solo se è garantita una velocità di somministrazione non superiore a 4 mg di furosemide/min. (= 0,4 ml/min.).
Miscelabilità: la furosemide, quale derivato dell’acido antranilico, è solubile in ambiente alcalino. La soluzione di Lasix 250 mg/25 ml soluzione per infusione contiene infatti il sale sodico di furosemide: tale soluzione ha pH circa 9 e non ha effetto tampone.
A valori di pH inferiori a 7 il principio attivo può precipitare e pertanto, per la somministrazione per infusione, la soluzione del Lasix 250 mg/25 ml soluzione per infusione può essere miscelata soltanto con soluzioni debolmente alcaline o neutre, con modesta capacità tampone: ad es. la soluzione isotonica di cloruro di sodio o la soluzione di Ringer. Non possono essere miscelate con Lasix le soluzioni acide, soprattutto quelle con elevata capacità tampone. Il Lasix non deve essere comunque associato ad altri farmaci nella stessa siringa. Le soluzioni per infusione contenenti Lasix devono essere impiegate immediatamente dopo la loro preparazione. Le fiale sono provviste di collarino a rottura prestabilita.
Somministrazione
- Infusione: la furosemide e.v. deve essere infusa lentamente, senza superare la velocità di 4 mg/minuto.
- Nei pazienti, nei quali è presente grave alterazione della funzionalità renale (creatinina nel siero > 5 mg/dL) si raccomanda di non superare una velocità di infusione di 2,5 mg per minuto. LASIX 500 mg compresse – somministrazione per via orale
- Nell’insufficienza renale cronica, in cui la dose test di 75-150 mg di furosemide sia risultata insufficiente, la terapia può essere iniziata con le compresse di Lasix 500 mg somministrando come prima dose 1/2 compressa (= 250 mg).
- Se entro 4-6 ore dalla somministrazione non si verifica soddisfacente aumento della diuresi, la dose iniziale può essere aumentata di 1/2 compressa ogni 4-6 ore.
- Questo procedimento verrà ripetuto fino al raggiungimento della dose efficace, da stabilirsi sempre individualmente, che può oscillare fra 250 e 2000 mg (1/2 – 4 compresse).
- L’eliminazione di almeno 2,5 l di urina al giorno rappresenta il parametro per definire efficace la dose di furosemide somministrata.
- Le compresse di Lasix 500 mg sono indicate anche per la terapia di mantenimento in pazienti che hanno risposto positivamente al trattamento con alte dosi di Lasix per via parenterale. A tal fine si somministrerà per via orale come dose iniziale quella di furosemide che era risultata efficace per infusione endovenosa.
- Se entro 4-6 ore dalla somministrazione della dose iniziale non si ottiene sufficiente aumento della diuresi si può aumentare la posologia di 1/2 – 1 compressa (ad es. dose iniziale: 1 compressa, seconda dose: 1 e 1/2 – 2 compresse).
- Si consiglia di ingerire le compresse di Lasix 500 mg con un po’ di liquido in coincidenza della colazione del mattino.
Sovradosaggio
In caso di ingestione/assunzione accidentale di una dose eccessiva di Lasix avvertire immediatamente il medico o rivolgetevi al più vicino ospedale. Il quadro clinico in seguito a sovradosaggio acuto o cronico dipende, in primo luogo, dall’entità e dalle conseguenze della perdita idroelettrolitica, ad es. ipovolemia, disidratazione, emoconcentrazione, aritmie cardiache (comprendendo blocco A-V e fibrillazione ventricolare). I sintomi di questi disturbi sono costituiti da ipotensione grave (fino allo shock), insufficienza renale acuta, trombosi, stati di delirio, paralisi flaccida, apatia e stato confusionale. Non è noto alcun antidoto specifico per la furosemide. Se l’assunzione del farmaco ha appena avuto luogo, si può tentare di limitare l’assorbimento sistemico del principio attivo mediante provvedimenti come la lavanda gastrica o tali da ridurre l’assorbimento (ad es. carbone attivo). Devono essere corretti gli squilibri clinicamente rilevanti del bilancio idroelettrolitico. Congiuntamente alla prevenzione ed al trattamento sia delle gravi complicanze derivanti da tali squilibri che di altri effetti sull’organismo, l’azione correttiva può richiedere un monitoraggio intensivo delle condizioni cliniche, nonché adeguate misure terapeutiche. Nel caso di pazienti con disturbi della minzione, come nel caso di ipertrofia prostatica o stato di incoscienza, è necessario provvedere al ripristino del libero deflusso urinario.
Leggi anche:
Effetti collaterali di Lasix?
Come tutti i medicinali, Lasix può causare effetti indesiderati, sebbene non tutte le persone li manifestino. Le frequenze sono derivate da dati di letteratura relativi a studi in cui la furosemide è stata utilizzata in un totale di 1387 pazienti, a qualsiasi dosaggio e in qualsiasi indicazione. Quando la categoria di frequenza per la stessa reazione avversa era diversa, è stata selezionata la categoria di frequenza più alta.
Patologie del sistema emolinfopoietico
- emoconcentrazione,
- trombocitopenia,
- leucopenia,
- eosinofilia,
- anemia aplastica,
- agranulocitosi,
- anemia emolitica.
Disturbi del sistema immunitario
- reazioni anafilattiche o anafilattoidi (per es. con shock),
- disturbi del metabolismo e della nutrizione,
- disturbi elettrolitici (compresi quelli sintomatici),
- disidratazione e ipovolemia specialmente in pazienti anziani, aumento della creatinina e dei trigliceridi nel sangue,
- iponatrinemia,
- ipocloremia,
- ipokaliemia,
- aumento del colesterolo,
- iperuricemia,
- gotta.
Patologie del sistema nervoso
- encefalopatia epatica in pazienti con insufficienza epatocellulare,
- sonnolenza,
- cefalea,
- vertigini,
- stato confusionale,
- parestesie.
Patologie gastrointestinali
- secchezza della bocca,
- nausea,
- disturbi della motilità intestinale,
- vomito,
- diarrea,
- Pancreatite acuta,
- Patologie epatobiliari,
- Colestasi,
- aumento transaminasi.
Patologie della cute e del tessuto sottocutaneo
- orticaria,
- prurito,
- rash,
- porpora,
- dermatite bollosa,
- eritema multiforme,
- pemfigoide,
- dermatite esfoliativa,
- reazioni di fotosensibilità.
Patologie del sistema muscoloscheletrico e del tessuto connettivo
- Crampi muscolari, tetania, miastenia
Patologie renali e urinarie
- poliuria,
- nefrite interstiziale,
- aumento di sodio nell’urina,
- aumento di cloro nell’urina,
- ritenzione urinaria (in pazienti con ipertrofia prostatica, stenosi dell’uretra o difficoltà di svuotamento vescicale),
- nefrocalcinosi/nefrolitiasi (in neonati pre-termine trattati con furosemide); insufficienza renale.
Se manifesta un qualsiasi effetto indesiderato, compresi quelli non elencati in questo foglio rivolgersi al medico.
Scadenza e conservazione
Scadenza: vedere la data di scadenza riportata sulla confezione. La data di scadenza si riferisce al prodotto in confezionamento integro, correttamente conservato. ATTENZIONE: non utilizzare il medicinale dopo la data di scadenza riportata sulla confezione. Proteggere il medicinale dalla luce. I medicinali non devono essere gettati nell’acqua di scarico e nei rifiuti domestici. Chiedere al farmacista come eliminare i medicinali che non si utilizzano più. Questo aiuterà a proteggere l’ambiente. Tenere il medicinale fuori dalla portata e dalla vista dei bambini.
Leggi anche:
- Differenza tra insufficienza e stenosi valvolare
- Differenza tra insufficienza cardiaca e scompenso
- Differenza tra uretra e uretere
- Differenza tra insufficienza renale acuta, cronica e dialisi
- Differenza tra attacco di cuore (infarto del miocardio) ed arresto cardiaco
- Differenza tra infarto cardiaco, infarto miocardico e attacco di cuore
- Differenza tra infarto ed ischemia
- Differenza tra infarto ed angina
- Differenza tra angina stabile ed instabile
- Differenza tra coronarografia ed angiografia
- Differenza tra coronarografia ed angioplastica
- Differenza tra coronarografia e scintigrafia
- Differenza tra cateterismo cardiaco e coronarografia
- Differenza tra cuore destro e sinistro
- Differenza tra cuore e miocardio
- Differenza tra miocardio, endocardio, pericardio ed epicardio
- Differenza tra bypass ed angioplastica con stent: vantaggi e svantaggi
- Differenza tra miocardio comune (di lavoro) e specifico (di conduzione)
- Viaggio dell’impulso cardiaco all’interno del cuore
- Differenza tra pacemaker e bypass
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Differenza tra pressione del sangue e pressione arteriosa
- Differenza tra pressione del braccio destro e sinistro
- Come funziona uno sfigmomanometro (apparecchio per la pressione)
- Differenza tra pressione venosa centrale e periferica
- Meglio Aspirina o Ibuprofene?
- Supposta rettale: vantaggi e svantaggi rispetto ad altre vie di somministrazione
- Cosa succede ad una supposta dopo averla inserita? Come funziona?
- Supposte di glicerina: come usarle in bambini, adulti, gravidanza
- Come mettere facilmente una supposta a neonati, bambini, adulti
- Si possono tagliare o spezzare le supposte rettali?
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Vie di somministrazione di un farmaco: tipi, differenze, vantaggi e svantaggi
- A che serve la Tachipirina (paracetamolo)?
- Gravidanza e allattamento: posso assumere Tachipirina, Ibuprofene e Co-Efferalgan? Quante compresse?
- Differenze tra Efferalgan e Co-Efferalgan
- Che significa “effetto placebo” e perché un placebo funziona?
- Cardioaspirin 100mg: effetti indesiderati, a cosa serve, dosaggi (foglio illustrativo)
- Che significa somministrazione di un farmaco PER OS o PO?
- Via di somministrazione orale, per os: vantaggi e svantaggi
- Differenze tra Paracetamolo, Tachipirina, Ibuprofene, Aspirina, Efferalgan e Co-Efferalgan
- Differenza tra Eutirox e Ibsa nella cura dell’ipotiroidismo
- Ipertensione: quali farmaci usare per abbassare la pressione arteriosa?
- Tachipirina, paracetamolo, Efferalgan: posologia, controindicazioni ed effetti collaterali
- Voltaren Emulgel (diclofenac): come usarlo, gravidanza ed effetti collaterali
- Arvenum: terapia di emorroidi e fragilità capillari
- Enterogermina per gonfiore, diarrea e dolori addominali: foglietto illustrativo
- Moment (ibuprofene): posologia, effetti collaterali, gravidanza, prezzo
- Rinazina spray nasale in bambini e adulti: posologia e prezzo
- Differenza tra farmaco originale, generico ed equivalente
- Glicerolo Carlo Erba soluzione rettale e supposte: posologia ed effetti collaterali
- Triatec (ramipril): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Norvasc (amlodipina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Augmentin (amoxicillina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Omeprazen (omeprazolo): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Dibase (vitamina D): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Torvast (atorvastatina): posologia, effetti collaterali [FOGLIETTO ILLUSTRATIVO]
- Coumadin: quando si usa, dosaggio ed effetti collaterali (foglio illustrativo)
- Stitichezza o stipsi acuta e cronica: terapie farmacologiche
- Reflusso gastroesofageo: terapia farmacologica e chirurgica
- Guida facile per fare una iniezione intramuscolare corretta ed indolore
- In quali parti del corpo e dove si esegue una iniezione intramuscolare?
- Com’è fatta una siringa e come si usa correttamente?
- Differenza tra dolore acuto, cronico, persistente ed episodico con esempi
- Differenza tra dolore somatico e psicosomatico
- Dolore: come si misura? La scala visiva e numerica verbale
- Dolore: quando chiamare il medico e cosa riferirgli
- Dolore: esistono esami specifici per rilevarlo?
- Quali sono i dolori più diffusi?
- Perché sentiamo dolore? Il meccanismo di trasmissione del dolore
- Differenza dolore al seno da gravidanza e da ciclo mestruale
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
 La bronchiolite è un’infiammazione dei bronchioli, i più piccoli passaggi di aria dei polmoni. Di solito si verifica nei bambini di meno di due anni di età, con la maggioranza dei casi compresi tra i tre e i sei mesi. Si presenta con tosse, mancanza di respiro e respiro sibilante e può essere causa per alcuni bambini di difficoltà di alimentazione. Questa infiammazione è di solito causata dal virus respiratorio sinciziale (70% dei casi) ed è molto più comune nei mesi invernali.
La bronchiolite è un’infiammazione dei bronchioli, i più piccoli passaggi di aria dei polmoni. Di solito si verifica nei bambini di meno di due anni di età, con la maggioranza dei casi compresi tra i tre e i sei mesi. Si presenta con tosse, mancanza di respiro e respiro sibilante e può essere causa per alcuni bambini di difficoltà di alimentazione. Questa infiammazione è di solito causata dal virus respiratorio sinciziale (70% dei casi) ed è molto più comune nei mesi invernali.
 La flora batterica intestinale costituisce una vera e propria barriera difensiva nei confronti di batteri dannosi. Il suo equilibrio può essere danneggiato da infezioni intestinali, intossicazioni, disordini alimentari, alterazioni della dieta, uso di antibiotici. Questo squilibrio si manifesta con diarrea, dolori addominali, aumento dell’aria nell’intestino.
La flora batterica intestinale costituisce una vera e propria barriera difensiva nei confronti di batteri dannosi. Il suo equilibrio può essere danneggiato da infezioni intestinali, intossicazioni, disordini alimentari, alterazioni della dieta, uso di antibiotici. Questo squilibrio si manifesta con diarrea, dolori addominali, aumento dell’aria nell’intestino. La schizofrenia è una psicosi cronica caratterizzata dalla persistenza di sintomi di alterazione del pensiero, del comportamento e dell’affettività, da un decorso superiore ai sei mesi, con forte disadattamento della persona ovvero una gravità tale da limitare le normali attività di vita della persona.
La schizofrenia è una psicosi cronica caratterizzata dalla persistenza di sintomi di alterazione del pensiero, del comportamento e dell’affettività, da un decorso superiore ai sei mesi, con forte disadattamento della persona ovvero una gravità tale da limitare le normali attività di vita della persona. Perché si usa Lasix?
Perché si usa Lasix? Il trattamento standard dell’ipotiroidismo in tutto il mondo è attualmente basato sulla somministrazione della levotiroxina sodica (L-T4), prodotto sostanzialmente identico all’ormone tiroideo naturale, che – grazie all’azione delle desiodasi – viene trasformato nell’ormone attivo, la triiodotironina (T3). La levotiroxina è uno dei farmaci più prescritti al mondo, abitualmente commercializzato in formulazione solida sotto forma di compresse con il nome commerciale di Eutirox. Le compresse si assumono per bocca, quotidianamente. La lunga emivita del farmaco, (circa 7 giorni in condizione di eutiroidismo, 9-10 giorni in caso di ipotiroidismo o gravidanza), tuttavia, evita problematiche importanti in caso di sporadiche inosservanze nell’assunzione giornaliera. Una recente innovazione è rappresentata dalla formulazione orale di levotiroxina liquida. Il principio attivo, già in soluzione, non ha bisogno della fase di dissoluzione gastrica e pertanto l’assorbimento della levotiroxina liquida avviene in maniera molto più rapida. Quest’aspetto consente la netta riduzione dei tempi di attesa tra l’assunzione del farmaco e la prima colazione poiché, quando il cibo arriva nell’intestino tenue, l’assorbimento della levotiroxina liquida (T4) è già in gran parte avvenuto.
Il trattamento standard dell’ipotiroidismo in tutto il mondo è attualmente basato sulla somministrazione della levotiroxina sodica (L-T4), prodotto sostanzialmente identico all’ormone tiroideo naturale, che – grazie all’azione delle desiodasi – viene trasformato nell’ormone attivo, la triiodotironina (T3). La levotiroxina è uno dei farmaci più prescritti al mondo, abitualmente commercializzato in formulazione solida sotto forma di compresse con il nome commerciale di Eutirox. Le compresse si assumono per bocca, quotidianamente. La lunga emivita del farmaco, (circa 7 giorni in condizione di eutiroidismo, 9-10 giorni in caso di ipotiroidismo o gravidanza), tuttavia, evita problematiche importanti in caso di sporadiche inosservanze nell’assunzione giornaliera. Una recente innovazione è rappresentata dalla formulazione orale di levotiroxina liquida. Il principio attivo, già in soluzione, non ha bisogno della fase di dissoluzione gastrica e pertanto l’assorbimento della levotiroxina liquida avviene in maniera molto più rapida. Quest’aspetto consente la netta riduzione dei tempi di attesa tra l’assunzione del farmaco e la prima colazione poiché, quando il cibo arriva nell’intestino tenue, l’assorbimento della levotiroxina liquida (T4) è già in gran parte avvenuto.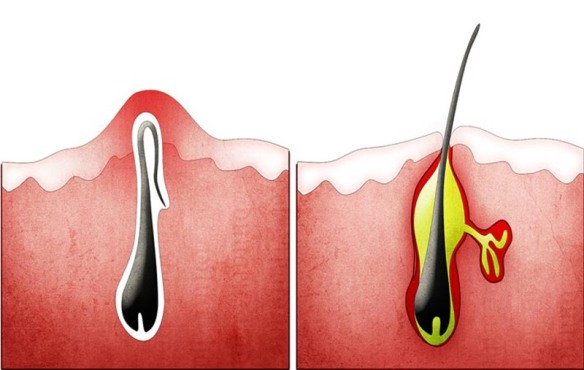 Una volta comparsi, come comportarsi con i peli incarniti? Ecco alcuni sistemi che possono aiutare a diminuire il fastidio da essi provocato e a fare in modo che se ne vadano via prima.
Una volta comparsi, come comportarsi con i peli incarniti? Ecco alcuni sistemi che possono aiutare a diminuire il fastidio da essi provocato e a fare in modo che se ne vadano via prima.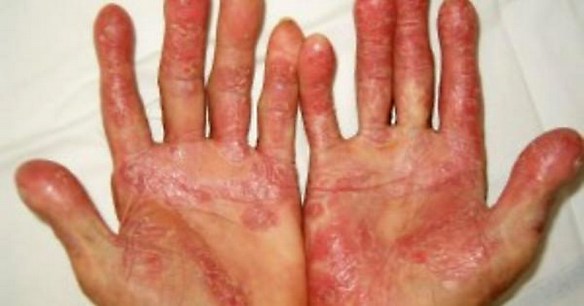 L’artrite psoriasica (AP) è una malattia infiammatoria articolare cronica che si associa una malattia cutanea chiamata psoriasi. Questa malattia è classificata tra le spondiloartriti sieronegative che sono un gruppo di malattie comprendenti anche la spondilite anchilosante, le artriti legate a malattie infiammatorie intestinali (Crohn e colite ulcerosa), le forme indifferenziate (che non rientrano cioè nelle precedenti ).
L’artrite psoriasica (AP) è una malattia infiammatoria articolare cronica che si associa una malattia cutanea chiamata psoriasi. Questa malattia è classificata tra le spondiloartriti sieronegative che sono un gruppo di malattie comprendenti anche la spondilite anchilosante, le artriti legate a malattie infiammatorie intestinali (Crohn e colite ulcerosa), le forme indifferenziate (che non rientrano cioè nelle precedenti ).