 Il massaggio cardiaco è una tecnica medica che, assieme ad altre tecniche, permette il BLS, acronimo di “Basic Life Support” (sostegno di base alle funzioni vitali), cioè una insieme di azioni che permettono il primo soccorso a soggetti che hanno subito un trauma, ad esempio incidente stradale, arresto cardiaco o folgorazione. Il BLS include varie componenti:
Il massaggio cardiaco è una tecnica medica che, assieme ad altre tecniche, permette il BLS, acronimo di “Basic Life Support” (sostegno di base alle funzioni vitali), cioè una insieme di azioni che permettono il primo soccorso a soggetti che hanno subito un trauma, ad esempio incidente stradale, arresto cardiaco o folgorazione. Il BLS include varie componenti:
- valutazione della scena;
- valutazione dello stato di coscienza del soggetto;
- chiamata dei soccorsi tramite telefono;
- ABC (valutazione della pervietà delle vie aeree, presenza di respirazione ed attività cardiaca);
- rianimazione cardiopolmonare (RCP): composta da massaggio cardiaco e respirazione a bocca a bocca;
- altre azioni di supporto di base alle funzioni vitali.
Valutare lo stato di coscienza
In situazioni di emergenza, la prima cosa da fare – dopo aver valutato che la zona non presenta ulteriori rischi per l’operatore o per l’infortunato – è valutare lo stato di coscienza del soggetto:
- poniti vicino al corpo;
- la persona deve essere scossa per le spalle in modo molto leggera (per evitare ulteriori danni);
- la persona deve essere chiamata ad alta voce (ricordando che la persona, se sconosciuta, potrebbe essere non udente);
- se il soggetto non reagisce, allora viene definito incosciente: in questo caso non va perso tempo e va fatta immediata richiesta a chi ci sta vicino di chiamare il numero telefonico per le emergenze mediche 118 e/o 112;
- nel frattempo iniziare l’ABC, cioè:
- controlla se le vie aeree sono libere da oggetti le che ostruiscano impedendo la respirazione;
- controlla se è presente la respirazione;
- controlla se è presente l’attività cardiaca tramite polso carotideo (al collo) o radiale (al polso);
- in assenza di respirazione ed attività cardiaca, iniziare la manovre di rianimazione cardiopolmonare (RCP).
Leggi anche:
Rianimazione cardiopolmonare (RCP)
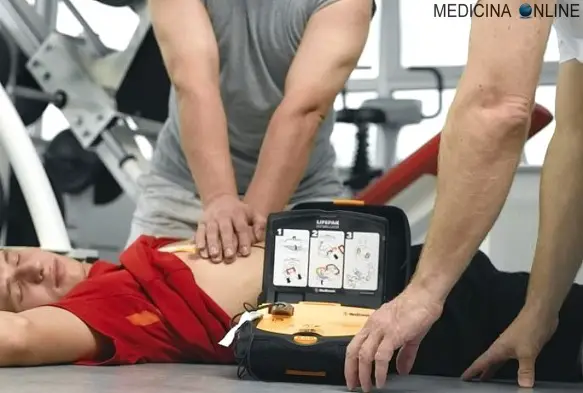
La procedura della rianimazione cardio-polmonare deve essere effettuata con il paziente posto su una superficie rigida (una superficie morbida o cedevole rende completamente inutili le compressioni). Se disponibile, usare un defibrillatore automatico/semiautomatico, capace di valutare l’alterazione cardiaca e la possibilità di erogare l’impulso elettrico per effettuare la cardioversione (ritorno ad un ritmo cardiaco sinusale, cioè normale). Non usate invece un defibrillatore manuale se non siete un medico: potrebbe peggiorare la situazione.
Massaggio cardiaco: quando farlo e come farlo
Il massaggio cardiaco, da personale NON sanitario, va effettuato in assenza dell’attività elettrica del cuore, ove non siano disponibili i soccorsi ed in mancanza di un defibrillatore automatico/semiautomatico.
Il massaggio cardiaco consiste in queste fasi:
- Il soccorritore si inginocchia a fianco del torace, con la sua gamba all’altezza della spalla dell’infortunato.
- Rimuove, aprendo o tagliando se necessario, gli abiti dell’infortunato. La manovra richiede il contatto con il torace, per essere sicuri della corretta posizione delle mani.
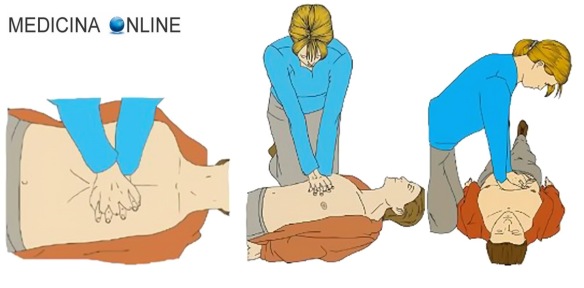
- Colloca le mani direttamente al centro del petto, sopra lo sterno, una sopra all’altra come mostrato in foto:

- Per evitare di rompere le costole in caso di paziente potenzialmente affetto da fragilità ossea (età avanzata, osteogenesi imperfetta….), solo il palmo delle mani dovrebbe toccare il torace. Più in particolare, il punto di contatto dovrebbe essere l’eminenza palmare, ovvero la parte più inferiore e vicina al polso del palmo, che si presenta più dura e posta in asse con l’arto. Per facilitare questo contatto può essere utile intrecciare le dita e sollevarle leggermente.
- Sposta il peso verso avanti, rimanendo sulle ginocchia, fino a che le sue spalle non sono direttamente sopra le mani.
- Tenendo le braccia dritte, senza piegare i gomiti (vedi foto all’inizio dell’articolo), il soccorritore si muove su e giù con determinazione facendo perno sul bacino. La spinta non deve essere impressa dal piegamento delle braccia, ma del movimento in avanti dell’intero busto che si ripercuote sul petto dell’infortunato grazie alla rigidità delle braccia: tenere le braccia piegate è un ERRORE.
- Per essere efficace, la pressione sul torace deve provocare un movimento di circa 5–6 cm per ciascuna compressione. È fondamentale, per la riuscita dell’operazione, che il soccorritore rilasci completamente il petto dopo ogni compressione, evitando assolutamente che il palmo delle mani si stacchi dal torace causando un dannoso effetto di rimbalzo.
- Il ritmo di compressione corretto deve essere di almeno 100 compressioni al minuto ma non superiore a 120 compressioni al minuto, ovvero 3 ogni 2 secondi.
- In caso di contemporanea mancanza di respirazione, ogni 30 compressioni di massaggio cardiaco, l’operatore – se solo – interromperà il massaggio per praticare 2 insufflazioni con la respirazione artificiale (bocca a bocca o con mascherina o boccaglio), che dureranno circa 3 secondi l’una. Al termine della seconda insufflazione, riprendere immediatamente con il massaggio cardiaco. Il rapporto tra compressioni cardiache ed insufflazioni – in caso di singolo operatore – è quindi 30:2. Se gli operatori sono due la respirazione artificiale può essere invece eseguita contemporaneamente al massaggio cardiaco.
 Leggi anche:
Leggi anche:
Quando smettere il massaggio cardiaco
Il soccorritore smetterà il massaggio cardiaco esclusivamente se:
- il soggetto riprende le funzioni vitali;
- si modificano le condizioni del luogo, che non diventa più sicuro. In caso di grave pericolo il soccorritore ha il diritto/dovere di mettersi in salvo;
- arriva l’ambulanza con medico a bordo o l’auto medica inviata dal 118;
- arriva soccorso qualificato con una più efficace attrezzatura;
- è sfinito e non ha più forze (anche se in questo caso in genere si chiedono i cambi, che dovranno avvenire a metà delle 30 compressioni, in maniera tale da non interrompere il ciclo compressioni-insufflazioni).
quindi nel quale ci fosse un arresto cardiopolmonare bisogna intervenire con la respirazione bocca a bocca.
Leggi anche:
- Respirazione artificiale bocca a bocca: quando farla e come farla
- Intubazione: rischi, anestesia, rianimazione, dolore alla gola
- Massaggio cardiaco: quante compressioni al minuto?
- Il massaggio cardiaco si esegue in assenza di…
- Differenza tra fibrillazione ventricolare ed arresto cardiaco
- Arresto cardiaco: conseguenze, cause, coma, terapia, cosa fare
- Fibrillazione ventricolare: cos’è, terapia, cause scatenanti, frequenza
Quando non si rianima?
I soccorritori non sanitari (quelli che abitualmente sono sulle ambulanze del 118) possono constatare il decesso, e quindi non iniziare le manovre, solo:
- in caso di materia celebrale visibile esternamente, decerebrato (in caso di trauma ad esempio);
- in caso di decapitazione ;
- in caso di lesioni totalmente incompatibili con la vita ;
- in caso di soggetto carbonizzato;
- in caso di soggetto in rigor mortis;
- se il luogo è pericoloso per l’incolumità del soccorritore.
Nuove modifiche
Le modifiche più recenti (come verificabile sugli appositi manuali A.H.A) riguardano più l’ordine che le procedure. Innanzitutto, è aumentata l’enfasi sul massaggio cardiaco precoce, ritenuto più importante dell’ossigenazione precoce. La sequenza è passata quindi da ABC (vie aeree libere, respirazione e circolazione) a CAB (circolazione, vie aeree libere e respirazione):
- si inizia con le 30 compressioni toraciche (che devono iniziare entro 10 secondi dal riconoscimento del blocco cardiaco);
- si procede alle manovre di apertura delle vie aeree e quindi alla ventilazione.
Così facendo si ritarda solo di circa 20 secondi la prima ventilazione, cosa che non influisce negativamente sulla buona riuscita della CPR. Inoltre è stata eliminata (nella valutazione della vittima) la fase GAS poiché potrebbe essere presente respiro agonizzante (gasping) che viene avvertito dal soccorritore sia come sensazione di respiro sulla pelle (Sento) sia a livello uditivo (Ascolto) ma che non provoca una ventilazione polmonare efficace poiché spasmodico, poco profondo e a bassissima frequenza. Modifiche minori riguardano la frequenza di compressioni toraciche (da circa 100/min ad almeno 100/min) e l’utilizzo della pressione cricoidea per prevenire l’insufflazione gastrica: la pressione cricoidea va evitata poiché non è efficace e può rivelarsi dannosa rendendo più difficoltoso l’inserimento di dispositivi respiratori avanzati come tubi endotracheali etc.
Leggi anche:
Posizione laterale di sicurezza
Se la respirazione torna ad essere presente, ma il paziente è ancora in stato di incoscienza e non si suppone un trauma, esso va posizionato in posizione laterale di sicurezza. Per far ciò bisogna flettere un ginocchio e portare il piede della medesima gamba sotto il ginocchio della gamba opposta. Bisogna far scivolare il braccio opposto alla gamba flessa sul terreno finché non sia perpendicolare al tronco. L’altro braccio va posto sul torace, in modo che la mano passi sul lato del collo. Successivamente il soccorritore deve porsi sul fianco che non presenta il braccio esteso esternamente, infilare il proprio braccio fra l’arco formato dalle gambe del paziente e con l’altro afferrare la testa. Facendo leva sulle ginocchia, bisogna far rotolare delicatamente il paziente sul fianco del braccio esterno, accompagnando il movimento della testa. La testa va poi iperestesa e mantenuta in tale posizione sistemando sotto la guancia la mano del braccio che non tocca terra. Questa posizione ha lo scopo di mantenere le vie aeree pervie ed evitare che improvvisi getti di vomito occludano la cavità respiratoria ed entrino nei polmoni, danneggiandone l’integrità. Con la posizione laterale di sicurezza ogni liquido emesso viene espulso fuori dal corpo. Per approfondire, leggi: Posizione laterale di sicurezza: come, quando e perché può salvare una vita
Primo soccorso in bambini e neonati
Il metodo per la BLS nei bambini da 12 mesi a 8 anni è analogo a quello utilizzato per gli adulti. Ci sono tuttavia delle differenze, che tengono conto della minore capacità polmonare dei bambini e del loro ritmo di respirazione più veloce. Inoltre, è necessario ricordare che le compressioni devono essere meno profonde di quanto sia necessario negli adulti. Si comincia con 5 insufflazioni, prima di procedere al massaggio cardiaco che ha un rapporto fra compressioni e insufflazioni di 15:2. A seconda della corpulenza del bambino, si potranno effettuare compressioni con entrambi gli arti (negli adulti), un arto solo (nei bambini), o anche soltanto due dita (indice e medio al livello del processo xifoideo nei neonati). In ultimo va ricordato che, dal momento che nei bambini la normale frequenza cardiaca è più elevata che negli adulti, in presenza di un bambino che presenti attività circolatoria con frequenza cardiaca inferiore a 60 puls./min bisognerà comportarsi come in caso di arresto cardiaco.
Leggi anche:
- Primo soccorso e BLS (Basic Life Support): cos’è e come si fa
- Aritmia cardiaca: cause e fattori di rischio, sintomi, diagnosi e cura
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
- Differenza tra cardioversione spontanea, elettrica e farmacologica
- Il defibrillatore non funziona: muore a 51 anni per un infarto
- Ritmo sinusale ECG: normofrequente, tachicardico, valori, ai limiti della norma
- Tracheotomia possibilità di parlare, durata, conseguenze, quando si fa
- Tracheostomia: complicanze, parlare, percutanea, cibo e gestione
- Differenza tra tracheostomia percutanea e tradizionale (a cielo aperto)
- Differenza tra tracheotomia e tracheostomia
- Cricotiroidotomia: urgenza, complicanze, procedura ed indicazioni
- Differenza tra tracheotomia e cricotiroidotomia
- Pugno precordiale sul petto: significato, quando farlo, linee guida
- Defibrillatore: cos’è, come funziona, prezzo, voltaggio, manuale ed esterno
- Medicina d’emergenza-urgenza: obiettivi, esami, tecniche, concetti importanti
- Primo soccorso: definizione, significato, simboli, obiettivi, protocolli
- Pronto Soccorso, Dipartimento d’Emergenza e Accettazione, Sala Rossa
- Triage in Pronto soccorso: codice rosso, giallo, verde, bianco, nero, blu, arancione, azzurro
- Come svolgere il triage al Pronto Soccorso? Metodi START e CESIRA
- Codice nero al Pronto Soccorso: cosa significa in Italia e all’estero?
- Blocco barelle al Pronto Soccorso: cosa significa?
- Sala Rossa del Pronto soccorso: cos’è, a cosa serve, quando è necessaria?
- Regola ABC, ABCD e ABCDE in medicina d’urgenza: cosa deve fare il soccorritore
- Scala AVPU: significato e corrispondenza con Glasgow Coma Scale
- Supporto vitale di base (BTLS) e avanzato (ALS) al paziente traumatizzato
- Soccorso psicologico di base (BPS) negli attacchi di panico e nell’ansia acuta
- Dispositivo di estricazione KED per l’estrazione di traumatizzati
- Collarino cervicale nel traumatizzato in medicina d’urgenza
- Manovra GAS (Guardare Ascoltare Sentire) in medicina d’urgenza
- Manovra OPACS in medicina d’urgenza: significato, esecuzione e vantaggi
- AMPIA e SAMPLE in medicina d’urgenza: significato, esecuzione e vantaggi
- Medicina delle grandi emergenze e delle catastrofi: strategie, logistica, strumenti, triage
- Psicologia dell’emergenza: significato, ambiti, applicazioni, formazione
- Bradicardia: sintomi, conseguenze, rimedi, notturna e grave
- Fibrillazione atriale: terapia, rischi, cosa fare, ECG, quando preoccuparsi
- Fibrillazione atriale: parossistica, persistente e cronica
- Tachicardia improvvisa: cosa fare, ansia, rimedi, valori, dopo i pasti
- Extrasistole: a riposo, ansia, sono pericolose, cure e gravidanza
- Fibrillazione atriale: farmaci e terapia dell’aritmia cardiaca
- Farmaci antiaritmici: meccanismo d’azione ed effetti collaterali
- Com’è fatto il cuore, a che serve e come funziona?
- ECG: cosa indicano le onde P, T, U, il complesso QRS ed il segmento ST
- Come si muove l’impulso elettrico cardiaco nel cuore?
- Perché il cuore si trova a sinistra e non a destra nel torace?
- Malattie cardiovascolari: i 10 comandamenti del cuore in salute
- Differenza tra pacemaker e defibrillatore ICD
- I dubbi su pacemaker e ICD: carica, impulsi, cellulare, banca ed aereo
- Quanto pesa e quanto sangue contiene un cuore?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Differenza tra sintomo e segno con esempi
- Pressione arteriosa: valori normali e patologici
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Ecocolordoppler: cos’è, a che serve e come funziona?
- Ecocolordoppler arterioso e venoso degli arti inferiori e superiori
- Effetto Doppler: cos’è e come viene usato in campo medico?
- Ecocardiogramma per via transesofagea: preparazione, è doloroso?
- Differenza tra ecocardiografia ed elettrocardiogramma
- Ecocardiogramma da stress (ecostress) fisico e farmacologico: come si svolge, è pericoloso?
- Endocardite batterica: profilassi in bambini ed adulti
- Riduzione della riserva coronarica: cos’è e come si studia
- Ecocolordoppler dei tronchi sovraortici: come si effettua e quali patologie studia
- Doppler transcranico: a che serve, è pericoloso o doloroso?
- Ipertensione: cibi consigliati e da evitare per abbassare la pressione sanguigna
- Qual è la differenza tra arteria e vena?
- Come si muove il sangue all’interno del cuore?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Che differenza c’è tra sistole e diastole?
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!
Condividi questo articolo:
 Per frattura si intende l’interruzione della continuità di un segmento osseo. In base alle cause che la generano è possibile differenziare tra due tipologie di frattura: patologica e fisiologica (anche chiamata “frattura traumatica“). Se la frattura riguarda solo l’osso è detta “isolata”, mentre se coinvolge anche i legamenti è detta “associata”. Le fratture possono inoltre essere “composte” (quando i due monconi ossei risultano allineati tra loro), “scomposte” (in cui i due monconi non sono allineati)o “esposte” (i monconi rompono la cute ed arrivano a comunicare con l’esterno). Il punto preciso di interruzione è detto rima di frattura, mentre l’area circostante è definita focolaio di frattura. La differenza più importante, ai fini dell’argomento di questo articolo, è quella tra frattura di tipo traumatica, patologica o da stress:
Per frattura si intende l’interruzione della continuità di un segmento osseo. In base alle cause che la generano è possibile differenziare tra due tipologie di frattura: patologica e fisiologica (anche chiamata “frattura traumatica“). Se la frattura riguarda solo l’osso è detta “isolata”, mentre se coinvolge anche i legamenti è detta “associata”. Le fratture possono inoltre essere “composte” (quando i due monconi ossei risultano allineati tra loro), “scomposte” (in cui i due monconi non sono allineati)o “esposte” (i monconi rompono la cute ed arrivano a comunicare con l’esterno). Il punto preciso di interruzione è detto rima di frattura, mentre l’area circostante è definita focolaio di frattura. La differenza più importante, ai fini dell’argomento di questo articolo, è quella tra frattura di tipo traumatica, patologica o da stress:
 Betadine 10% soluzione cutanea è un antisettico a largo spettro di azione per uso esterno, usato in ambito ospedaliero e casalingo per una efficace disinfezione e pulizia della cute lesa da ferite, piaghe ed altre lesioni di varia natura.
Betadine 10% soluzione cutanea è un antisettico a largo spettro di azione per uso esterno, usato in ambito ospedaliero e casalingo per una efficace disinfezione e pulizia della cute lesa da ferite, piaghe ed altre lesioni di varia natura.
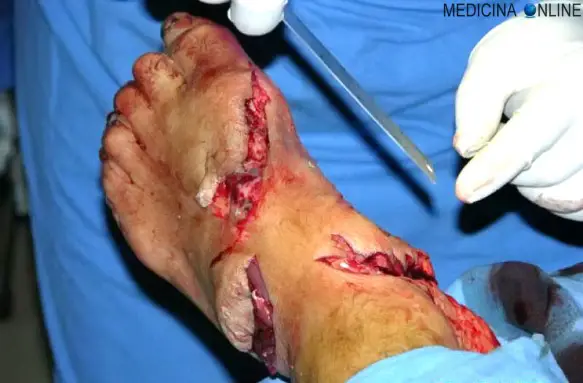
 Con ferita in medicina si intende un tipo particolare di lesione, caratterizzata dall’interruzione traumatica di uno o più tessuti esterni o interni del corpo, causata da agenti esterni di varia natura che agiscono con modalità diversa. In relazione al percorso e alla profondità le ferite possono essere distinte in ferite superficiali (quando interessano esclusivamente lo strato cutaneo e sottocutaneo) o profonde, penetranti ed interne. In base al grado di contaminazione della ferita, quest’ultima può essere “pulita” o “contaminata”. Infine in base al meccanismo che l’ha determinata, una ferita può essere da taglio, da punta o di altro tipo (da arma da fuoco, lacero-contuse…).
Con ferita in medicina si intende un tipo particolare di lesione, caratterizzata dall’interruzione traumatica di uno o più tessuti esterni o interni del corpo, causata da agenti esterni di varia natura che agiscono con modalità diversa. In relazione al percorso e alla profondità le ferite possono essere distinte in ferite superficiali (quando interessano esclusivamente lo strato cutaneo e sottocutaneo) o profonde, penetranti ed interne. In base al grado di contaminazione della ferita, quest’ultima può essere “pulita” o “contaminata”. Infine in base al meccanismo che l’ha determinata, una ferita può essere da taglio, da punta o di altro tipo (da arma da fuoco, lacero-contuse…). In base ad una direttiva della Comunità Europea, il vecchio numero per le emergenze sanitarie “118” è stato gradatamente sostituito in tutte le regioni italiane, dal Numero Unico per le Emergenze 112, che sostituisce il 113 della Polizia, il 115 dei Vigili del Fuoco ed appunto il 118 per Pronto soccorso ed ambulanza. Il 112 non è stato scelto a caso: sarà lo stesso in tutta Europa. Chiamandolo si entra in contatto con un centralino che poi smista le emergenze in modo celere ed adeguato all’emergenza.
In base ad una direttiva della Comunità Europea, il vecchio numero per le emergenze sanitarie “118” è stato gradatamente sostituito in tutte le regioni italiane, dal Numero Unico per le Emergenze 112, che sostituisce il 113 della Polizia, il 115 dei Vigili del Fuoco ed appunto il 118 per Pronto soccorso ed ambulanza. Il 112 non è stato scelto a caso: sarà lo stesso in tutta Europa. Chiamandolo si entra in contatto con un centralino che poi smista le emergenze in modo celere ed adeguato all’emergenza. Con “ematuria” in medicina si intende la presenza di sangue nelle urine. A seconda della quantità di sangue si distinguono due tipi principali di ematuria:
Con “ematuria” in medicina si intende la presenza di sangue nelle urine. A seconda della quantità di sangue si distinguono due tipi principali di ematuria: Il massaggio cardiaco è una tecnica medica che, assieme ad altre tecniche, permette il BLS, acronimo di “Basic Life Support” (sostegno di base alle funzioni vitali), cioè una insieme di azioni che permettono il primo soccorso a soggetti che hanno subito un trauma, ad esempio incidente stradale, arresto cardiaco o folgorazione. Il BLS include varie componenti:
Il massaggio cardiaco è una tecnica medica che, assieme ad altre tecniche, permette il BLS, acronimo di “Basic Life Support” (sostegno di base alle funzioni vitali), cioè una insieme di azioni che permettono il primo soccorso a soggetti che hanno subito un trauma, ad esempio incidente stradale, arresto cardiaco o folgorazione. Il BLS include varie componenti:
 Leggi anche:
Leggi anche: Con tetraplegia (anche chiamata quadriplegia) si intende una paralisi sia del torso che degli arti superiori ed inferiori, causato da svariate patologie e traumi, ad esempio in caso di incidenti stradali o sportivi. Anche una lesione cerebrale in età infantile precoce (paralisi cerebrale infantile) o in epoche successive della vita possono provocare una tetraplegia nel caso vengano danneggiate estesamente le aree encefaliche deputate al controllo della motilità volontaria. Questa grave patologia, che fa perdere forza e sensibilità alle parti colpite, viene provocata da lesioni o traumi del midollo spinale e delle arterie vertebrali , in modo particolare delle prime sette vertebre cervicali che sorreggono il cranio, identificate con le sigle C1- C2 – C3 – C4 – C5 – C6 – C7.
Con tetraplegia (anche chiamata quadriplegia) si intende una paralisi sia del torso che degli arti superiori ed inferiori, causato da svariate patologie e traumi, ad esempio in caso di incidenti stradali o sportivi. Anche una lesione cerebrale in età infantile precoce (paralisi cerebrale infantile) o in epoche successive della vita possono provocare una tetraplegia nel caso vengano danneggiate estesamente le aree encefaliche deputate al controllo della motilità volontaria. Questa grave patologia, che fa perdere forza e sensibilità alle parti colpite, viene provocata da lesioni o traumi del midollo spinale e delle arterie vertebrali , in modo particolare delle prime sette vertebre cervicali che sorreggono il cranio, identificate con le sigle C1- C2 – C3 – C4 – C5 – C6 – C7.