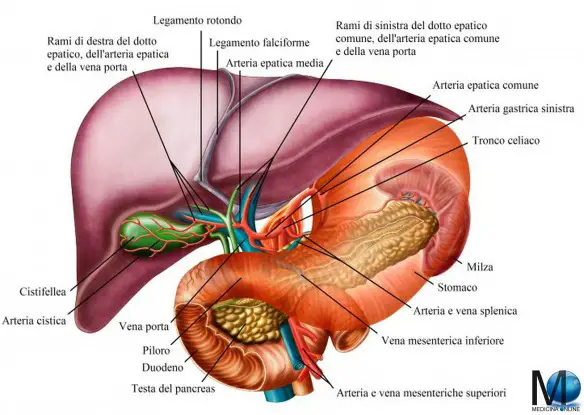
 Il fegato è una ghiandola annessa all’apparato digerente dalla forma a cuneo, modellata dai suoi rapporti con gli organi e i muscoli adiacenti. È ricoperto da una capsula connettivale, detta capsula di Glisson, che lo protegge, ma non contribuisce in modo determinante alla sua forma. Pesa circa 2 kg (da 1,8 a 2,1 kg nella femmina e da 1,9 a 2,3 kg nel maschio, secondo Anatomia-Anastasi), corrispondenti al 2,5% del peso corporeo di un uomo adulto di media corporatura; nell’infante il peso del fegato, per il suo maggior sviluppo in rapporto al resto dell’organismo può arrivare a costituire il 5% del totale. Il fegato tende a raggiungere le sue maggiori dimensioni verso i 18 anni di età, dopodiché il suo peso decresce gradualmente con l’avanzare degli anni. La superficie epatica è liscia e soffice, di colore rosso-brunastro, ma nei soggetti obesi può apparire giallastra, ciò è dovuto alle diffuse infiltrazioni di tessuto adiposo nel parenchima epatico (steatosi). Un’ulteriore importante funzione del fegato è quella di detossificare le sostanze tossiche.
Il fegato è una ghiandola annessa all’apparato digerente dalla forma a cuneo, modellata dai suoi rapporti con gli organi e i muscoli adiacenti. È ricoperto da una capsula connettivale, detta capsula di Glisson, che lo protegge, ma non contribuisce in modo determinante alla sua forma. Pesa circa 2 kg (da 1,8 a 2,1 kg nella femmina e da 1,9 a 2,3 kg nel maschio, secondo Anatomia-Anastasi), corrispondenti al 2,5% del peso corporeo di un uomo adulto di media corporatura; nell’infante il peso del fegato, per il suo maggior sviluppo in rapporto al resto dell’organismo può arrivare a costituire il 5% del totale. Il fegato tende a raggiungere le sue maggiori dimensioni verso i 18 anni di età, dopodiché il suo peso decresce gradualmente con l’avanzare degli anni. La superficie epatica è liscia e soffice, di colore rosso-brunastro, ma nei soggetti obesi può apparire giallastra, ciò è dovuto alle diffuse infiltrazioni di tessuto adiposo nel parenchima epatico (steatosi). Un’ulteriore importante funzione del fegato è quella di detossificare le sostanze tossiche.
Leggi anche:
- Differenza tra cirrosi e fibrosi
- Elastografia epatica (FibroScan) per cirrosi: valori, preparazione all’esame, risultati
Rapporti
Il fegato è localizzato nella cavità addominale superiore, in essa occupa quasi la totalità dell’ipocondrio destro e dell’epigastrio, spingendosi con il lobo sinistro ad occupare anche una parte dell’ipocondrio sinistro, che può risultare più o meno cospicua a seconda del soggetto. La sua superficie superiore si colloca a livello della 6ª costa e della 10ª vertebra toracica, mentre l’apice infero-laterale si spinge fino a livello dell’11ª costa e della 2ª vertebra lombare. Superiormente la capsula di Glisson e il peritoneo (tranne che per una piccola area triangolare) lo separano dal diaframma, antero-lateralmente è in rapporto con il diaframma che lo separa dalla pleura destra, talvolta il lobo sinistro è in rapporto allo stesso modo anche con la pleura sinistra, inferiormente con il colon trasverso, l’antro dello stomaco, rene e ghiandola surrenale destri, posteriormente con la colecisti, il fondo dello stomaco, l’esofago e la vena cava inferiore.
Lobi

Faccia inferiore del fegato. La morfologia della superficie è caratterizzata dai rapporti con gli organi adiacenti, si possono infatti osservare, sulla destra, l’impronta data dal colon trasverso, dal rene destro e dal duodeno, mentre il lobo sinistro è caratterizzato dall’impronta gastrica. Nel disegno è ben visibili il legamento coronale. Medialmente vi è il lobo caudato o (lobo di Spigelio) strutturato come una sporgenza e formato dal processo papillare e dal processo caudato. Sul margine inferiore vi è la colecisti, mentre su quello superiore si innesta la vena cava inferiore.
Il fegato, secondo la distinzione classica, è suddivisibile in quattro lobi: destro, sinistro, quadrato e caudato.
- Il lobo destro è il più voluminoso dell’organo, ha forma vagamente cupolare che comprende almeno in parte tutte le cinque facce del fegato.
- Il lobo sinistro ha un volume pari a circa la metà del destro ed esso è più sottile, ha forma triangolare.
- Il lobo quadrato si trova sulla superficie posteriore del fegato, ed appare come una sporgenza quadrangolare; è funzionalmente correlato al lobo sinistro. I suoi confini sono a destra la fossa cistica e la colecisti, superiormente l’ilo epatico, lateralmente il legamento rotondo.
- Il lobo caudato o lobo di Spigelio è una sporgenza della superficie posteriore del fegato, formato dal processo papillare e dal processo caudato; è funzionalmente correlato anch’esso al lobo sinistro. È delimitato inferiormente dall’ilo epatico, lateralmente dal legamento venoso, superiormente dalle vene epatiche e medialmente dalla vena cava inferiore.
Leggi anche:
- Differenza tra ulcera gastrica, duodenale, peptica ed esofagea
- Ulcera peptica: complicanze, cura, dieta, quando è pericolosa
- L’esofagogastroduodenoscopia: cos’è, preparazione, è dolorosa o pericolosa?
- Colangiopancreatografia retrograda (ERCP): cos’è, preparazione, è dolorosa o pericolosa?
- Legatura/sclerosi delle varici esofagee: perché si esegue, quali sono i rischi?
- Cirrosi epatica e fegato: sintomi, dieta, diagnosi, terapia e prevenzione
- Epatiti croniche: cosa sono, sintomi, diagnosi e cura
- Polipi intestinali e polipectomia: come si esegue, biopsia e pericoli
- Differenza tra polipi e diverticoli: sintomi comuni e diversi
- Differenza tra diverticolite e diverticolosi
- Diverticolite e diverticolosi: sintomi, diagnosi e trattamento
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Vomitare sangue ed ematemesi: cos’è, cosa fare, cause e terapie
- Da cosa viene causata l’ulcera allo stomaco?
- Acido cloridrico e succo gastrico dello stomaco: di cosa è fatto ed a che serve
- Meccanismi e controllo della secrezione acida dello stomaco
- Dispepsia: com’è, sintomi, come si fa la diagnosi e terapia
- Gastrite cronica, quando il bruciore di stomaco non dà tregua
- Incontinenza fecale primitiva e secondaria: cos’è e come si cura
- Infezione da Helicobacter Pylori: cosa causa, come si riconosce e cura
- Le 5 cose da fare a stomaco vuoto, secondo la scienza
- Stomaco: come fa a digerire il cibo che mangi ed a dirti che sei “pieno”
- Come vincere l’ansia per evitare di mangiare fuori pasto
- Eliminare la tensione nervosa allo stomaco con i rimedi naturali
Facce
La superficie del fegato viene comunemente distinta in cinque facce: superiore, anteriore, destra, posteriore ed inferiore. Le facce superiore, anteriore e destra sono continue tra loro e ci si può riferire all’insieme definendolo superficie diaframmatica del fegato.
- La faccia superiore, a livello dell’area compresa tra il margine superiore della 5ª costa e quello inferiore della 6ª, è la più ampia, possiede una forma a pera, ed è separata dalla cupola diaframmatica destra dal peritoneo, fa eccezione un’area triangolare in cui i due foglietti del legamento falciforme divergono, determinando diretto contatto tra il diaframma e quest’organo.
La Cupola epatica è localizzata a livello della linea interascellare dx.
Al centro e a livello della divergenza del legamento falciforme vi è una lieve depressione, detta impronta cardiaca. Costituisce la superficie antero-superiore dei lobi destro e sinistro.
- La faccia anteriore è convessa ed ha forma triangolare, è a livello dell’area tra il margine inferiore della 6ª costa e quello superiore della 10ª. È anch’essa rivestita dal peritoneo fatta eccezione per l’inserzione del legamento falciforme. Parte di quest’area è in rapporto con il diaframma, che la copre anteriormente. Talvolta sono distinguibili lievi depressioni allungate, le impronte costali. Costituisce la superficie antero-inferiore del lobo destro e del lobo sinistro.
- La faccia destra è convessa ed in rapporto con la cupola diaframmatica destra, che ne modella la forma e la separa dal polmone destro. Il diaframma la copre anteriormente dalla sesta alla nona o decima costa. Comprende la superficie laterale destra del lobo destro.
- La faccia posteriore è ampia, convessa a destra ma con una concavità determinata dalla convessità della colonna vertebrale. Comprende la superficie posteriore del lobo destro del fegato e il lobo caudato. È unita al diaframma da tessuto connettivo lasso e costituisce un’ampia area nuda triangolare. Lateralmente all’ilo epatico presenta una fossa verticale in cui è alloggiata la vena cava inferiore. Al di sotto dell’area nuda, vi è una lieve depressione triangolare, l’impronta surrenale, lateralmente ed inferiormente ad essa una concavità ovale piuttosto profonda che costituisce invece l’impronta renale, determinata dal rene destro. Medialmente all’impronta renale vi è un’altra lieve concavità ovalare, l’impronta duodenale, determinata dalla prima porzione del duodeno. Inferiormente all’impronta renale vi è una depressione semicircolare, l’impronta colica, determinata dalla flessura epatica.
- La faccia inferiore comprende la superficie posteriore di gran parte del lobo sinistro e della metà inferiore del lobo destro, nonché l’ilo epatico e il lobo quadrato. In una fossa poco profonda postero-medialmente alla vena cava inferiore alloggia la colecisti. Sul lobo sinistro sono presenti l’impronta gastrica e l’impronta esofagea (determinata dal tratto addominale dell’esofago), due depressioni adiacenti. L’impronta colica può talvolta trovarsi su questa faccia.
Legamenti
Il fegato possiede alcuni legamenti peritoneali che lo connettono ad altri organi, alla parete addominale anteriore e al diaframma: legamento falciforme, legamento coronario, legamento rotondo, legamento triangolare sinistro, legamento triangolare destro, legamento venoso, piccolo omento (legamento epato-gastrico).
- Il legamento falciforme è formato da due foglietti posti sulle facce anteriore e superiore del fegato e classicamente viene considerato il divisore dei suoi lobi destro e sinistro. Superiormente i due foglietti divergono e costituiscono il legamento coronario.
- Il legamento rotondo, che è un residuo della vena ombelicale, costituisce la prosecuzione inferiore del legamento falciforme e sporge dal fegato nella cavità addominale, dividendo, sulla superficie posteriore dell’organo, il lobo sinistro dal lobo quadrato.
- Il legamento coronario è la prosecuzione sulla superficie posteriore dei foglietti del legamento falciforme. Nel lobo sinistro il legamento coronario si fonde con il foglietto sinistro del legamento venoso dando origine al legamento triangolare sinistro, nel lobo destro si fonde con il foglietto destro del legamento venoso dando origine al legamento triangolare destro. Qui delimita anche l’area nuda triangolare del fegato a diretto contatto con il diaframma, così come una più piccola presso il lobo sinistro.
- Il legamento triangolare sinistro è costituito da un doppio strato peritoneale che si continua anteriormente con il legamento falciforme e posteriormente con il piccolo omento. Il legamento triangolare destro è invece una continuazione del legamento coronario.
- Il legamento venoso è il residuo dell’anastomosi venosa presente durante la vita fetale tra la vena porta e la vena epatica sinistra (dotto venoso di Aranzio). Decorre nel solco del legamento venoso, localizzato sulla superficie posteriore del fegato, opposto al legamento falciforme. Divide il lobo sinistro del fegato dal lobo caudato.
- Il piccolo omento o piccolo epiploon o legamento epato-gastrico-duodenale, è una piega peritoneale che connette la superficie posteriore del fegato alla piccola curvatura dello stomaco (pars flaccida) e alla prima porzione del duodeno (pars tensa). La pars tensa contiene al suo interno le formazioni del peduncolo epatico. Il legamento epato-duodenale viene a delimitare il foro epiploico di Winslow. Ha una forma che viene definita ad “L”, dove la linea verticale corrisponde al legamento venoso e quella orizzontale alla prosecuzione del piccolo omento a livello dell’ilo. Esso si continua anche nel legamento coronario a destra e nel legamento triangolare sinistro.
Settori
Il fegato, tuttavia, non è più suddiviso, come si usava in base ai procedimenti anatomici superficiali macroscopici, in lobi destro e sinistro dal legamento falciforme, ma viene invece studiato in base a criteri vascolari, come proposto da Claude Couinaud nel 1957, perché più strettamente correlati alla fisiologia dell’organo.
Si distinguono perciò quattro settori (laterale destro, mediale destro, mediale sinistro, laterale sinistro), ciascuno determinato da una ramificazione della vena porta, e sei fessure (portale destra, portale principale, ombelicale, portale sinistra, venosa, di Gans), ovvero spazi intersettoriali. Ciascun settore è ulteriormente diviso in 1-4 segmenti, per un totale di nove segmenti, che vengono convenzionalmente indicati con il corrispondente numero romano. I segmenti sono suddivisi base alle ramificazioni terziarie della vena porta, dell’arteria epatica e dei condotti biliari che sono contenuti nei peduncoli glissoniani, perché avvolti dalla guaina di Glisson. Partendo dal lobo destro del fegato al sinistro e considerando la superficie anteriore del fegato si distinguono:
- Il settore laterale destro, formato superiormente dal VII segmento e inferiormente dal VI
- Il settore mediale destro, formato superiormente dall’VIII segmento e inferiormente dal V.
- Il settore mediale sinistro, formato lateralmente dal I e IX segmento, medialmente ad essi dal IV e dal III (mediale al IV).
- Il settore laterale sinistro, formato dal II segmento.
Fessure
Le fessure si distinguono in maggiori (destra, principale, sinistra), che contengono le vene epatiche e minori (ombelicale, venosa, di Gans), che non le contengono.
- La fessura portale principale è compresa tra l’apice della cistifellea e la linea verticale immaginaria passante per il centro della vena cava inferiore. Divide il lobo destro dal lobo sinistro, il settore mediale destro dal settore mediale sinistro. Accoglie la vena epatica media.
- La fessura portale sinistra divide il lobo sinistro del fegato nel settore laterale sinistro e nel settore mediale sinistro. Accoglie la vena epatica sinistra e si estende tra il legamento falciforme e il legamento triangolare sinistro.
- La fessura portale destra divide il lobo destro del fegato nei settori laterale destro e mediale destro. Accoglie la vena epatica destra.
- La fessura ombelicale separa il III segmento dal II segmento nel lobo sinistro del fegato e contiene la vena della fessura ombelicale, una delle due ramificazioni principali della vena epatica sinistra, nonché alcune ramificazioni dell’arteria epatica sinistra. Corrisponde all’inserzione del legamento falciforme.
- La fessura venosa è la continuazione della fessura ombelicale sulla faccia inferiore del fegato e corrisponde al solco del legamento venoso, decorre quindi tra il lobo caudato e il IV segmento.
- La fessura di Gans si trova dietro la fossa cistica, inferiormente al lobo destro.
Segmenti
Seguono i nove segmenti del fegato in cui viene ora suddiviso.
- Il I segmento corrisponde al lobo caudato, è rappresentato solo nella faccia posteriore del fegato. Si trova posteriormente al IV segmento. Lateralmente vi è il VII segmento, distinto dalla vena cava inferiore che decorre nel proprio solco, medialmente il II segmento, da cui è diviso dal solco del legamento venoso. Riceve rami dalla vena epatica media, dall’arteria epatica sinistra e destra, drena nella vena cava inferiore.
- Il II segmento è l’unico compreso nel settore laterale sinistro, per cui è il più laterale di tutto il fegato. Medialmente ed inferiormente ad esso vi è il III segmento, ed è diviso dal I segmento dal legamento falciforme. Drena nella vena epatica sinistra e in rari casi direttamente nella vena cava inferiore.
- Il III segmento costituisce la parte laterale del settore mediale sinistro, è quindi compreso tra la fessura ombelicale e la fessura portale sinistra. Lateralmente ad esso vi è il IV segmento, medialmente il II segmento. Drena nella vena epatica sinistra.
- Il IV segmento costituisce la porzione laterale del settore mediale sinistro, è compreso tra la fessura portale principale e la fessura ombelicale. Medialmente ad esso vi è il III segmento, lateralmente il V segmento (il confine con questo segmento passa per l’asse verticale della cistifellea) e una parte del I segmento, superiormente con l’VIII segmento. Drena principalmente nella vena epatica media, ma possiede ramificazioni minori nella vena epatica sinistra.
- Il V segmento costituisce la porzione inferiore del settore mediale destro del fegato. Confina medialmente con il IV segmento, lateralmente con il VI segmento, superiormente con l’VIII segmento. È compreso tra fessura portale destra e fessura portale principale. Drena nella vena epatica destra e nella vena epatica media.
- Il VI segmento forma la porzione inferiore del settore laterale destro. Confina medialmente con il V segmento, superiormente con il VII segmento e per una piccola parte sulla faccia inferiore del fegato con il IX segmento.
- Il VII segmento forma la porzione superiore del settore laterale destro. Confina medialmente con l’VIII segmento sulla faccia anteriore, mentre sulla posteriore è diviso dal I segmento dalla vena cava inferiore inferiormente con il VI segmento. Le sue vene drenano nella vena epatica destra e possono raggiungere la vena cava inferiore attraverso la vena epatica media destra.
- L’VIII segmento è presente solo sulla superficie anteriore del fegato, costituisce la porzione superiore del settore mediale destro dell’organo. Confina lateralmente con il VII segmento, inferiormente con il V segmento, medialmente con il IV segmento. Drena nella vena epatica media e nella vena epatica destra.
- Il IX segmento, rappresentato solo nella superficie posteriore del fegato, è una suddivisione del I segmento e ne rappresenta la parte destra, cioè quella prossima alla vena cava inferiore. Drena nelle stesse vene del I segmento. Confina inferiormente con il IV segmento, lateralmente con il VII segmento e superiormente con il I segmento.
Ilo epatico
L’ilo è costituito da una depressione posta sulla superficie inferiore del fegato, collocata posteriormente al lobo quadrato ed anteriormente al lobo caudato. Riceve il fascio neurovascolare diretto verso il fegato, è costituito principalmente dai due condotti biliari epatici, dall’arteria epatica, dalla vena porta, da alcuni vasi linfatici e nervi che costituiscono il plesso nervoso epatico. Ciascuna struttura del fascio è ricoperta dalla guaina epatobiliare di Glisson, composta da tessuto connettivo lasso, la stessa che ricopre la superficie delle facce del fegato e che accompagna ciascun vaso sino alla penetrazione in uno o più segmenti epatici.
Nello spazio tra un vaso e l’altro è presente del tessuto connettivo lasso di supporto. Appena prima di penetrare nel parenchima epatico, il condotto coledoco si ramifica nel condotto epatico destro e nel condotto epatico sinistro, i quali poi penetrano nell’ilo; questi condotti biliari sono i condotti più anteriori dell’ilo epatico. Posteromedialmente ai due condotti epatici, decorrono le due ramificazioni dell’arteria epatica (arteria epatica sinistra e arteria epatica destra), con l’arteria epatica destra di maggior calibro rispetto alla sinistra. Posteriormente alle due ramificazioni dell’arteria epatica entra nell’ilo la vena porta con le sue due ramificazioni (vena porta sinistra e vena porta destra), la destra di calibro maggiore della sinistra.
Tutti questi vasi entrano nell’ilo in direzione supero-laterale. Nello spazio compreso tra le due ramificazioni dell’arteria epatica e della vena porta decorrono diversi vasi linfatici di piccolo calibro, più raramente se ne riscontra qualcuno lateralmente, medialmente o anteriormente all’arteria epatica. Numerosi nervi (nervi lobari di sinistra e nervi lobari di destra) decorrono sia tra vena porta e arteria epatica che tra quest’ultima e i due condotti epatici.
Vascolarizzazione ed innervazione
Arterie
L’arteria epatica è il vaso arterioso principale che irrora il fegato. Origina dal tronco celiaco, ove viene chiamata arteria epatica comune, poi si porta anteriormente e lateralmente, passa posteriormente al foro epiploico, superiormente al duodeno ed entro il piccolo omento. Durante il suo decorso emette quali suoi rami le arterie gastriche sinistra (spesso) e destra e l’arteria gastroduodenale. A questo punto viene denominata arteria epatica propria.
In seguito curva superiormente e posteriormente davanti alla vena porta, ramificandosi in arteria epatica sinistra ed arteria epatica destra. L’arteria epatica destra ha un decorso sinuoso, passa posteriormente al condotto coledoco, poi emette subito quale sua ramificazione l’arteria cistica, che scende antero-inferiormente sulla colecisti, quindi risale superiormente dietro il condotto epatico destro. A questo punto entra nel parenchima epatico, piega orizzontalmente e si divide in due ulteriori rami, uno procede antero-superiormente ed irrora i segmenti I, V, VIII, ciascuno con un ramo, l’altro decorre lateralmente e posteriormente e fornisce rami arteriosi per il VI, VII segmento. L’arteria epatica sinistra, di minor calibro, risale superiormente, entra nel parenchima epatico e qui si divide in tre ramificazioni, una laterale per il IV segmento, una superiore per il III, una mediale per il II. Le arterie segmentali sono di tipo terminale.
Vene
Il sistema portale è costituito dalla vena porta, che origina dalla confluenza della vena lienale, mesenterica superiore e mesenterica inferiore, risale anteriormente al foro epiploico e posteriormente all’arteria gastrica e ai condotti biliari epatici. La vena porta ha il compito di convogliare al fegato il sangue proveniente dalla digestione intestinale e dalla milza, costituendo un sistema detto appunto sistema della vena porta o sistema portale. Poco prima di entrare nel parenchima epatico, la vena porta, si divide in sinistra e destra, con la destra di calibro maggiore. Il ramo sinistro ha un decorso più lungo e orizzontale del destro, appena entrato nel parenchima si fa sempre più orizzontale ed emette una piccola ramificazione posteriore per il segmento I, il resto prosegue orizzontalmente fino a biforcarsi in un ramo che scende antero-inferiormente e si divide in due peduncoli che si dirigono quello laterale al III e il mediale al IV segmento. L’altra ramificazione prosegue orizzontalmente entrando nel II segmento. La vena porta destra, più grossa e corta, si ramifica subito in due rami, uno piega antero-lateralmente e si divide in due peduncoli, quello superiore irrora l’VIII segmento, quello inferiore il V, l’altro ramo prosegue postero-lateralmente fino a biforcarsi in un ramo superiore per il VII e in uno inferiore per il VI segmento.
Le tre vene epatiche (sinistra, media e destra) tributarie della vena cava inferiore, costituiscono il secondo sistema venoso del fegato. Il loro decorso nel parenchima epatico permette di dividere il fegato in settori, i loro peduncoli permettono di dividere ciascun settore in ulteriori segmenti. La vena epatica destra è la maggiore delle tre, decorre superiormente nella fessura portale destra, drenando inferiormente i segmenti V e VI con un peduncolo ciascuno, superiormente i segmenti VII e VIII, per poi proseguire supero-medialmente e sboccare nella vena cava inferiore. I settori corrispondenti sono il laterale destro e la parte laterale del mediale destro. La vena epatica media decorre nella fessura principale, drena inferiormente i segmenti V (parte mediale) e IV (parte laterale), superiormente l’VIII (parte mediale) e di nuovo il IV, per poi sboccare nella vena cava inferiore. I settori corrispondenti sono il mediale destro e il mediale sinistro. Una piccola vena, ramo della cava inferiore, drena autonomamente il I segmento. La vena epatica sinistra drena inferiormente (vena ombelicale) i segmenti IV (parte mediale) e III, mentre il II segmento è drenato dall’altro peduncolo orizzontale. Talvolta può emettere un peduncolo per il IV segmento. I settori corrispondenti sono il mediale sinistro e il laterale sinistro.
Linfa
Il fegato è dotato di un sistema composto da numerosi vasi linfatici che si dirigono verso le stazioni linfonodali sopradiaframmatiche e sottodiaframmatiche. I vasi linfatici si collocano generalmente nello spazio compreso tra la vena porta e l’arteria epatica e tra questa e i condotti biliari epatici. Sono classificati in vasi linfatici superficiali e profondi.
- I vasi linfatici superficiali (posti nel tessuto sottosieroso lasso) della faccia posteriore, del lobo caudato, della porzione posteriore della faccia inferiore del lobo destro decorrono assieme alla vena cava inferiore e drenano nei linfonodi pericavali, mentre i vasi linfatici del legamento coronario e del legamento triangolare destro confluiscono nel dotto toracico, senza passare per stazioni linfonodali. I vasi linfatici della faccia anteriore, di quella inferiore (tranne la porzione posteriore del lobo destro) e di quella superiore drenano nei linfonodi posti presso il fascio neurovascolare dell’ilo epatico. I vasi linfatici della superficie inferiore e della porzione posteriore del lobo sinistro drenano nei linfonodi paracardiaci, quelli della faccia destra e della porzione destra della faccia superiore drenano nei linfonodi celiaci, seguendo il decorso dell’arteria frenica.
- I vasi linfatici profondi, collocati nel parenchima epatico, costituiscono un sistema complesso di piccoli vasi che sboccano in altri di calibro sempre maggiore, finché questi ultimi in numero ridotto, tendono a seguire il decorso delle tre vene epatiche e quindi della vena cava inferiore, drenando nei linfonodi pericavali. Quei vasi collocati nella porzione inferiore del fegato, drenano in vasi di calibro maggiore che però si portano inferiormente e drenano nei linfonodi posti presso l’ilo epatico.
Innervazione
Il parenchima epatico è innervato dalle ramificazioni dei nervi del plesso epatico, costituiti da fibre del simpatico e del parasimpatico, che vi entrano attraverso l’ilo. Il loro decorso accompagna le ramificazioni dei condotti biliari e dell’arteria epatica, a cui forniscono fibre nervose vasomotorie, mentre gli epatociti vengono innervati direttamente. I nervi del sistema nervoso simpatico del fegato originano nella colonna intermedio-laterale del midollo spinale, i loro assoni passano attraverso i nervi comunicanti bianchi nei gangli della catena del simpatico e poi attraverso il nervo grande splancnico le fibre simpatiche pregangliari sinaptano nei gangli celiaci.
Le fibre simpatiche postgangliari innervano il fegato, la cistifellea e il dotto cistico attraverso il plesso epatico anteriore e posteriore che segue le ramificazioni dell’arteria epatica e del condotto epatico comune, mentre il condotto coledoco è innervato da nervi appartenenti al plesso gastroduodenale che segue l’arteria gastroduodenale e lo stesso condotto coledoco sino al duodeno. Queste stesse fibre postgangliari innervano anche lo sfintere dell’ampolla duodenale.
Le fibre parasimpatiche decorrono all’interno del nervo vago anteriore e posteriore, da esso originano nervi a componente parasimpatica che entrano nei plessi epatici anteriore e posteriore innervando il fegato, il condotto epatico comune, il condotto cistico e la cistifellea, mentre attraverso il plesso gastroduodenale innervano il condotto coledoco e lo sfintere dell’ampolla duodenale. La capsula di Glisson è innervata superiormente da sottili ramificazioni dei nervi intercostali. Le fibre sensitive del fegato attraversano i suoi plessi anteriore e posteriore, così come quello gastroduodenale, penetrano nei nervi grandi splancnici e sinaptano nei gangli delle radici dorsali dei mielomeri T7-T10.
Anatomia microscopica
Struttura generale
Il fegato è rivestito (tranne che per un’area nuda triangolare sulla faccia superiore) dal peritoneo viscerale, costituito dal mesotelio, un unico strato di cellule superficiali e da tessuto extraperitoneale sottostante. È inoltre completamente avvolto dal tessuto connettivo lasso componente la capsula del Glisson, che ricopre anche il fascio neurovascolare a livello dell’ilo. Da essa si dipartono setti e trabecole connettivali che penetrano nel parenchima epatico, dividendolo negli spazi portali. All’interno di ciascuno spazio portale (spazio di Kiernan) è presente una ramificazione della vena porta, una dell’arteria epatica, un condotto biliare (la triade portale) e spesso anche piccoli vasi linfatici e ramificazioni nervose. Il parenchima epatico è invece costituito da lamine dalla struttura tridimensionale complessa e composte da un singolo strato di cellule, ovvero gli epatociti, le cellule principali del fegato e quelle che svolgono la quasi totalità delle sue funzioni metaboliche. Ciascuna lamina di epatociti è separata dall’altra da un sinusoide venoso, derivante dalla ramificazione della vena porta che decorre nello spazio portale. Esso si porta dallo spazio portale sino alla vena centrolobulare.
Gli epatociti non aderiscono ai sinusoidi venosi, ma ne sono separati da un piccolo spazio intercellulare dilatabile in condizioni patologiche (0,2-0,5 µm), detto spazio di Disse. Nello spazio di Disse sono contenute prevalentemente fibre di collagene di tipo I, III e IV e vi si aggettano i microvilli dell’epatocita, nonché le terminazioni nervose. Vi è notevole possibilità di scambio tra gli epatociti e i sinusoidi venosi, sia grazie alla maggiore superficie di assorbimento garantita ai primi dai microvilli, che alle fenestrazioni presenti nei sinusoidi venosi. Tra un’epatocita e l’altro (su ciascun lato della cellula) sono presenti piccole docce dette canalicoli biliari, così che ciascun epatocita ne è pressoché circondato. I canalicoli biliari drenano in dotti di calibro maggiore, i canali di Hering (chiamati anche colangioli), questi a loro volta ai condotti biliari della triade portale, quindi questi drenano nei condotti biliari epatici e quindi nel coledoco. Le ramificazioni dell’arteria epatica si dividono ulteriormente in capillari che poi convogliano il sangue nei sinusoidi venosi, oppure le stesse ramificazioni arteriose convergono nei sinusoidi, così che gli epatociti gestiscono un sangue misto di arterie e vene.
Le vene centrolobulari si uniscono in vene di calibro maggiore, le interlobulari (poste tra i lobuli epatici), le quali a loro volta drenano nelle vene epatiche e queste nella vena cava inferiore. Una delle unità funzionali del fegato, la più grande in scala, è il lobulo epatico. Si tratta di una struttura dalla forma pseudo-esagonale (tende ad essere più regolare in altri animali che non nell’uomo) il cui scheletro è rappresentato da lamine di epatociti separate dai sinusoidi venosi derivanti dalla ramificazione venosa portale. Le lamine non si limitano ad espandersi a raggiera da una vena centrolobulare tributaria delle vene epatiche, ma si dispongono tridimensionalmente in strutture ramificate e difficilmente schematizzabili. Ciascun lobulo è delimitato da sottili setti connettivali, e ad ogni suo “angolo” si apre una triade portale. Un’unità funzionale più piccola del lobulo epatico è l’acino epatico. Un acino epatico è una sezione di forma ovalare di parenchima, il cui asse maggiore congiunge due vene centrolobulari e il minore approssimativamente un lato dell’esagono costituito dal lobulo epatico.
Ciascun acino è divisibile da un punto di vista funzionale in tre zone. La zona 1 è definita periportale, ed è quella più vicina alla ramificazione della vena porta e dei rami terminali dei vasi afferenti, il suo asse maggiore congiunge le due ramificazioni portali, il minore si approfonda di poco nel parenchima del lobulo. La zona 2, intermedia, è un’area triangolare che comprende esclusivamente il parenchima del lobulo nella sua porzione media, la zona 3, centrolobulare, è prossima alla vena centrolobulare e ne comprende il margine. L’acino assume così una forma ovalare o romboidale.
Cellule del fegato
Le quattro tipologie cellulari principali che si riscontrano nel fegato sono gli epatociti, le cellule stellate, le cellule endoteliali sinusoidali e le cellule di Kupffer.
- Gli epatociti sono le cellule più numerose del fegato, ne costituiscono l’80% del volume e circa il 60% per numero. La loro forma è poliedrica, con un numero di superfici variabile da sei a dodici, il loro diametro varia da 20 a 30 µm. Sono spesso polinucleate e tetraploidi, con un numero di nuclei che può arrivare anche a quattro, un grosso nucleolo, reticoli endoplasmatici liscio e rugoso ben sviluppati, numerose cisterne del Golgi, ribosomi, lisosomi, mitocondri, perossisomi, tanto che risultano una delle tipologie cellulari in cui gli organelli sono più sviluppati e rappresentati, a causa delle elevate necessità metaboliche e della grande varietà di compiti cui devono assolvere. In un organismo ben nutrito non è difficile rilevare discrete quantità di glicogeno e di vacuoli lipidici, oppure, in caso di sovradosaggio di ferro, vacuoli o aggregati di emosiderina e ferritina. Il citoplasma è di fondo eosinofilo per il grande numero di mitocondri ma presenta numerose granulazioni basofile dovute al reticolo endoplasmatico rugoso e ai ribosomi. È possibile rinvenirvi granuli di lipofuscina di colore marrone-dorato. Il polo sinusoidale dell’epatocita è provvisto di numerosi ed irregolari microvilli lunghi mediamente 0,5 µm, la loro superficie è da sola pari ai 2/3 dell’intera cellula. Due epatociti adiacenti formano con le loro membrane plasmatiche i canalicoli biliari e sono uniti da giunzioni serrate per impedire la penetrazione della bile negli interstizi, nel resto della cellula sono più diffusi i desmosomi e le giunzioni gap. A livello dei canalicoli biliari si accumulano numerose vescicole di esocitosi, contenenti per l’appunto bile da secernere nei canalicoli.
- Le cellule stellate o di Ito, di origine mesenchimale e molto meno numerose degli epatociti, sono poste tra le lamine, alla base degli epatociti, ed hanno una forma stellata o irregolare. Il loro citoplasma è ricco di vescicole lipidiche contenenti vitamina A, ed il loro compito è quello di secernere le principali sostanze costituenti della matrice, tra cui collagene di tipo III e reticolina. Sono fondamentali nella rigenerazione del fegato a seguito di lesioni o interventi chirurgici poiché secernono fattori di crescita responsabili della buona capacità di rigenerazione del fegato. In caso di lesione possono sostituire gli epatociti danneggiati e mediante la secrezione di collagene ed altre proteine strutturali, formare del tessuto cicatriziale a partire dalla zona 3 di ciascun acino. Altre sostanze da loro secrete concorrono all’omeostasi dell’organo.
- Le cellule endoteliali sinusoidali costituiscono l’endotelio dei sinusoidi venosi fenestrati del fegato. Hanno forma appiattita, con un nucleo ovalare in posizione centrale, scarso citoplasma contenente numerose vescicole transcitotiche, sono unite attraverso giunzioni aderenti. Le fenestrature presenti tra le cellule sono molto ampie e riunite in complessi con un diametro medio di 100 µm, così che il sangue può facilmente riversarsi negli spazi di Disse e venire a contatto con i microvilli degli epatociti.
- Le cellule di Kupffer, i macrofagi del fegato, sono dei derivati dei monociti e si collocano nel lume dei sinusoidi venosi. La loro forma è variabile ed irregolare, presenta numerose estroflessioni tipiche delle cellule della linea dei macrofagi che si estendono nel lume del sinusoide. La loro funzione è quella di rimuovere per fagocitosi eventuali detriti presenti nel sangue in afflusso agli epatociti, ma possono anche stimolare il sistema immunitariomediante la secrezione di numerosi fattori e di citochine. Rimuovono gli eritrociti invecchiati o danneggiati agendo in modo complementare alla milza(che possono sostituire in caso di splenectomia).
Funzioni
Le funzioni del fegato sono espletate dalle cellule del fegato, gli epatociti.
- Il fegato produce e secerne la bile, usata per emulsionare i grassi. Parte della bile viene riversata direttamente nel duodeno, parte viene accumulata nella cistifellea.
- Il fegato svolge numerose funzioni nel metabolismo dei carboidrati e delle proteine:
- la gluconeogenesi, ovvero la sintesi del glucosio a partire da alcuni amminoacidi, dall’acido lattico o dal glicerolo;
- la glicogenolisi, ovvero la formazione del glucosio dal glicogeno (avviene anche all’interno dei muscoli);
- la glicogenosintesi, ovvero la sintesi del glicogeno a partire dal glucosio;
- la demolizione dell’insulina e di altri ormoni;
- il metabolismo delle proteine.
- Il fegato inoltre interviene nel metabolismo dei lipidi:
- vi avviene la sintesi del colesterolo;
- vi avviene la sintesi dei trigliceridi.
- Il fegato produce i fattori di coagulazione I (fibrinogeno), II (trombina), V, VII, IX, X e XI, nonché la proteina C, la proteina S, l’epcidina e l’antitrombina.
- Il fegato demolisce l’emoglobina, creando metaboliti che vengono aggiunti alla bile come pigmenti.
- Il fegato demolisce numerose sostanze tossiche e numerosi farmaci nel processo noto come metabolismo dei farmaci. Il processo può portare ad intossicazione, quando il metabolita è più tossico del suo precursore.
- Il fegato converte l’ammoniaca in urea.
- Il fegato funge da deposito per numerose sostanze, tra cui il glucosio (come glicogeno), la vitamina B12, il ferro e il rame.
- Nel feto fino al terzo mese, il fegato è la sede principale della produzione di globuli rossi; viene rimpiazzato in questo compito dal midollo osseo alla 32ª settimana di gestazione.
- Il sistema reticoloendoteliale del fegato contiene numerose cellule specializzate del sistema immunitario che agiscono da “filtro” nei confronti degli antigeni trasportati dal sistema della vena porta.
Attualmente non esiste un organo artificiale capace di emulare tutte le funzioni del fegato. Alcune di esse sono emulate dalla dialisi epatica, trattamento sperimentale per casi di grave insufficienza epatica.
Detossificazione
Una delle principali attività del fegato è la disintossicazione dell’organismo da tossine, scorie ed altri elementi nocivi. La più importante di tali azioni disintossicanti è la trasformazione dell’ammoniaca presente nel sangue (sostanza tossica derivata dalle proteine) in una sostanza tollerabile a concentrazioni più alte, l’urea. L’urea viene poi rimessa nel sangue.
Relazioni con altri organi
Le caratteristiche citologiche degli epatociti rispecchiano la funzione detossificante della ghiandola. Essi infatti presentano un reticolo endoplasmatico liscio molto abbondante. Quest’organulo infatti, oltre a presiedere alla sintesi di alcuni steroidi è intensamente implicato proprio nell’attività di detossificazione di molecole potenzialmente nocive o estranee (alcool, farmaci, etc.)
Patologia
Molte malattie del fegato sono accompagnate dall’itterizia causata dall’incremento dei livelli di bilirubina nell’organismo. La bilirubina è il risultato della decomposizione dell’emoglobina dei globuli rossi morti; normalmente viene rimossa dal fegato e escreta attraverso la bile. Ecco alcune patologie comuni del fegato:
- insufficienza epatica, compromissione più o meno marcata della funzionalità del fegato dovuta a varie possibili cause.
- l’epatite, infiammazione del fegato, viene causata da vari virus, ma anche da alcune sostanze tossiche, da malattie autoimmuni e da condizioni ereditarie;
- la cirrosi epatica è la formazione di tessuto fibroso all’interno del fegato in sostituzione degli epatociti morti. La morte delle cellule epatiche può essere causata da epatite virale, alcolismo o intossicazione da altre sostanze tossiche;
- l’emocromatosi è un disturbo ereditario che causa l’accumulazione di ferro nel corpo, portando nel lungo periodo ad un danno per il fegato;
- la steatosi epatica, accumulo di lipidi nel fegato;
- tumori benigni come l’adenoma, l’angioma, l’iperplasia focale nodulare.
- encefalopatia epatica, tipo di encefalopatia dovuta a danno epatico;
- il cancro del fegato; primario come carcinoma epatocellulare o colangiocarcinoma oppure come metastasi di cancro in altre zone dell’apparato digerente;
- la malattia di Wilson è un disturbo ereditario che causa l’accumulo di rame nel corpo;
- la colangite sclerosante primitiva, una malattia autoimmune infiammatoria a carico del dotto biliare;
- la cirrosi biliare primaria, malattia autoimmune dei dotti biliari minori;
- la sindrome di Budd-Chiari, ovvero l’ostruzione delle vene epatiche;
- la sindrome di Gilbert, una malattia genetica del metabolismo della bilirubina.
Numerose sono anche le malattie del fegato in età pediatrica.
Le corrette funzionalità del fegato possono essere verificate attraverso numerosi test clinici dedicati, che misurano la presenza o l’assenza di enzimi tipici, metaboliti o sostanze legati ad una regolare attività del fegato.
Chirurgia
Il primo trapianto di fegato, realizzato con successo, avvenne nel 1967. Bisognerà aspettare gli anni ottanta perché diventi un trattamento clinico standard, grazie all’introduzione della ciclosporina ad evitare il rigetto di trapianto. Il trapianto di fegato è consigliabile in tutte le malattie croniche che producano un malfunzionamento irreversibile del fegato, purché il paziente non presenti altre patologie che precludano possibilità di successo al trapianto. La maggior parte dei trapianti vengono effettuati in caso di malattie che portano a lesioni permanenti del fegato o di cirrosi (come le epatiti virali, alcoliche ed autoimmuni e la cirrosi biliare primitiva). Inoltre il fegato può essere oggetto di resezione chirurgica, spesso per il tentativo di eradicare una massa tumorale.
Leggi anche:
- Apparato digerente: cos’è, com’è fatto, a che serve e come funziona?
- Stomaco: anatomia e funzioni in sintesi
- Acidità di stomaco in gravidanza: farmaci, cibi e rimedi naturali
- Reflusso gastroesofageo: sintomi, diagnosi e cura
- Reflusso gastroesofageo: terapia farmacologica e chirurgica
- La dieta per prevenire l’ernia iatale ed evitare il reflusso gastroesofageo
- Cosa succede al tuo corpo quando smetti di mangiare pasta e pane
- Lesioni da decubito: prevenzione, stadi, classificazione e trattamento
- Dieta e reflusso gastroesofageo
- Acidità di stomaco e bruciore: tutti i farmaci antiacidi
- Bruciore di stomaco: cosa mangiare, come dormire e rimedi naturali
- Quanto peso perdiamo ogni volta che andiamo in bagno?
- Ritirato in tutta Italia il famoso farmaco anti reflusso: ecco i lotti interessati
- Ma perché non riesco a dimagrire? I nove errori tipici di chi è a dieta
- Dimagrire riducendo le dimensioni dello stomaco senza chirurgia e bendaggio gastrico
- Zucchero: il killer del terzo millennio. Ecco i cibi insospettabili dove si nasconde
- Glucomannano per dimagrire: nel tuo stomaco aumenta di 100 volte il proprio volume, ti sazia e ti impedisce di mangiare troppo
- Capacità massima dello stomaco: si può “mangiare fino a scoppiare”?
- Esofago: anatomia e funzioni in sintesi
- Esofago e trachea: zona, anatomia, rapporti e differenze
- Cosa succede al cibo nello stomaco dopo averlo ingerito?
- Esofago di Barrett: sintomi iniziali, diagnosi, terapia, dieta e chirurgia
- Perché viene la diarrea in gravidanza? Fa male al bambino? Cure e rimedi
- Differenza tra metaplasia, displasia e neoplasia con esempi
- Differenza tra disfagia ed odinofagia: cause comuni e diverse
- Differenza tra disfagia orofaringea ed esofagea: sintomi comuni e diversi
- Differenza tra disfagia di tipo ostruttivo e di tipo motorio
- Differenza tra disfagia ostruttiva ed occlusione intestinale
- Differenze tra ileo meccanico ed ileo paralitico
- Differenza tra disfagia ai liquidi e ai solidi
- Cistifellea: cos’è, a cosa serve e dove si trova
- Bile: dove si trova, a che serve e da cosa è composta?
- Dotto epatico comune, cistico e coledoco: anatomia del sistema biliare
- Duodeno: anatomia e funzioni in sintesi
- Pancreas: anatomia e funzioni in sintesi
- Differenza tra intestino tenue e crasso
- Differenza tra laringe, faringe e trachea
- Trachea: anatomia e funzioni in sintesi
- Quanto è lungo l’intestino in adulto e neonato (tenue e crasso)
- Stitichezza acuta e cronica: tipi, cause, trattamenti medici e rimedi
- Differenza tra stipsi, stitichezza e costipazione
- Stitichezza o stipsi acuta e cronica: terapie farmacologiche
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Differenza tra occlusione e subocclusione
- Si può vivere senza bere acqua? Per quanto tempo?
- Si può vivere senza mangiare cibo? Per quanto tempo?
- Si può vivere senza respirare aria? Quanto può durare una apnea?
- Differenza tra emorroidi e ragadi
- Differenza tra emorroidi interne ed esterne
- Differenza tra emorroidi e fistole
- Differenza tra emorroidi e tumore
- Gli alimenti più lassativi: addio stitichezza!
- Feci dalla bocca: il vomito fecaloide
- Riconoscere i differenti tipi di vomito a seconda del colore
- Vomito: le cause più frequenti
- Vomito: rimedi naturali e cure farmacologiche (farmaci anti-emetici)
- Differenza tra vomito e rigurgito nel neonato
- Cibi che macchiano i denti: quali evitare ed i consigli per mantenerli bianchi
- Feci nere e melena: cause e cure in adulti e neonati
- Differenze tra morbo di Crohn e colite ulcerosa: sintomi comuni e diversi
- Sindrome dell’intestino irritabile: sintomi, dieta e cibi da evitare
- Mal di pancia e di stomaco: da cosa può dipendere e quali sono le cure
- Mal di pancia forte: quando chiamare il medico?
- Feci del neonato verdi, gialle, con muco, schiumose: cosa fare?
- Meconio, transizione e svezzamento: feci diverse nel neonato
- Differenza tra feci del neonato allattato al seno o con latte artificiale
- È normale che il mio bambino non emetta feci ogni giorno?
- Quante volte al giorno va cambiato il pannolino in neonati e bimbi?
- Feci galleggianti e maleodoranti: cause e quando chiamare il medico
- Colore delle feci: normale e patologico
- Feci pastose e maleodoranti: malassorbimento e cattiva digestione
- Carboidrati, proteine e grassi: come vengono assorbiti nell’intestino?
- Differenza tra colite ulcerosa, muco-membranosa, da fermentazione e da putrefazione
- Alimentazione e disfagia nel paziente con morbo di Parkinson
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Cosa sono le metastasi? Tutti i tumori danno metastasi?
- Differenza tra metaplasia, displasia e neoplasia con esempi
- Differenza tra adenocarcinoma e carcinoma con esempi
- Differenza tra cancro e carcinoma con esempi
- Stomie: cosa sono, a che servono, quanti tipi esistono?
- Acalasia esofagea: cause, sintomi, cure e prevenzione
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Colonscopia: cos’è, quando si fa, preparazione e rischi
- Colonscopia tradizionale o colonscopia virtuale?
- Colonscopia: rischi, effetti collaterali e complicanze
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!




 La risposta immunitaria è una forma di difesa dell’organismo verso cellule o sostanze non self (estranee all’organismo) o comunque ritenute potenzialmente dannose per l’organismo. La risposta immunitaria può essere specifica (o adattativa) o aspecifica (innata). La risposta immunitaria specifica può essere ulteriormente distinta in due tipi: umorale o cellulo-mediata.
La risposta immunitaria è una forma di difesa dell’organismo verso cellule o sostanze non self (estranee all’organismo) o comunque ritenute potenzialmente dannose per l’organismo. La risposta immunitaria può essere specifica (o adattativa) o aspecifica (innata). La risposta immunitaria specifica può essere ulteriormente distinta in due tipi: umorale o cellulo-mediata.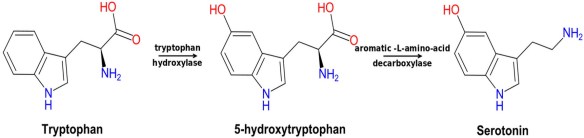 La serotonina (5-HT; in inglese “serotonin” o “5-hydroxytryptamine“) è un neurotrasmettitore, ossia una sostanza in grado di trasmettere informazioni fra le cellule del cervello e, più in generale, del sistema nervoso. La sua funzione principale è principalmente la regolazione del tono dell’umore, per questo motivo negli anni la ricerca sulle basi biochimiche della depressione si è concentrata su questa molecola.
La serotonina (5-HT; in inglese “serotonin” o “5-hydroxytryptamine“) è un neurotrasmettitore, ossia una sostanza in grado di trasmettere informazioni fra le cellule del cervello e, più in generale, del sistema nervoso. La sua funzione principale è principalmente la regolazione del tono dell’umore, per questo motivo negli anni la ricerca sulle basi biochimiche della depressione si è concentrata su questa molecola. Con “carcinoma” in campo medico si intende un tumore maligno che prende origine dalle cellule che compongono il tessuto epiteliale di un organo e che può dare origine a metastasi. Un carcinoma può colpire diversi organi: polmoni, prostata, esofago, utero, ovaie, vescica, intestino e apparato urinario sono tra questi. Esempi tipici di carcinoma sono quindi:
Con “carcinoma” in campo medico si intende un tumore maligno che prende origine dalle cellule che compongono il tessuto epiteliale di un organo e che può dare origine a metastasi. Un carcinoma può colpire diversi organi: polmoni, prostata, esofago, utero, ovaie, vescica, intestino e apparato urinario sono tra questi. Esempi tipici di carcinoma sono quindi: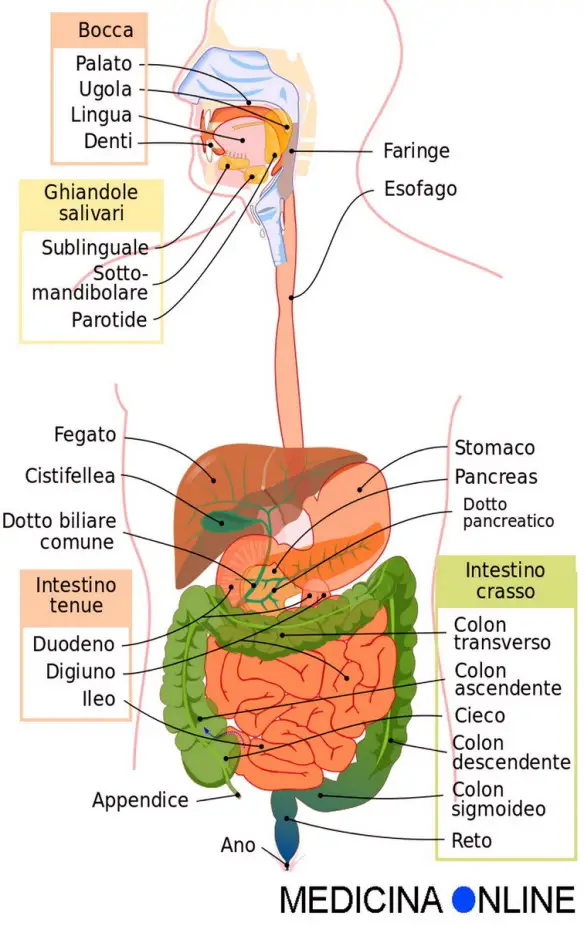 La fegato è la ghiandola più voluminosa del corpo e pesa circa 1500 gr. E’ collocata a destra sotto la cupola del diaframma ed è coperta dalle ultime costole. Esso è fatto da una quantità enorme di lobuli risultanti da colonne cellulari disposte come tanti raggi. Tra un lobulo e l’altro è il connettivo interstiziale.
La fegato è la ghiandola più voluminosa del corpo e pesa circa 1500 gr. E’ collocata a destra sotto la cupola del diaframma ed è coperta dalle ultime costole. Esso è fatto da una quantità enorme di lobuli risultanti da colonne cellulari disposte come tanti raggi. Tra un lobulo e l’altro è il connettivo interstiziale.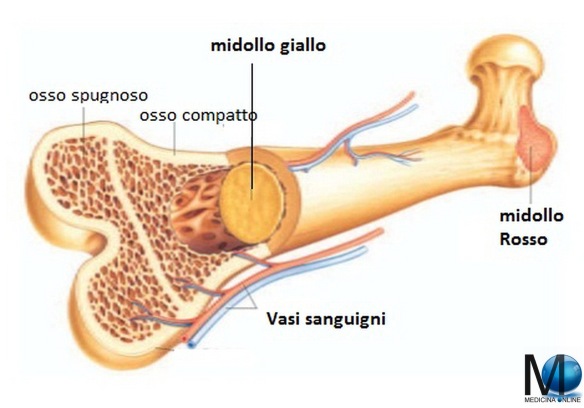 Il midollo osseo è un tessuto molle che occupa i canali delle ossa lunghe (ad esempio il femore) e la fascia centrale delle ossa piatte (ad esempio le ossa del bacino) e la sua funzione principale è quella della produzione e maturazione delle cellule del sangue, cioè eritrociti (globuli rossi), leucociti (globuli bianchi) e trombociti (piastrine).
Il midollo osseo è un tessuto molle che occupa i canali delle ossa lunghe (ad esempio il femore) e la fascia centrale delle ossa piatte (ad esempio le ossa del bacino) e la sua funzione principale è quella della produzione e maturazione delle cellule del sangue, cioè eritrociti (globuli rossi), leucociti (globuli bianchi) e trombociti (piastrine).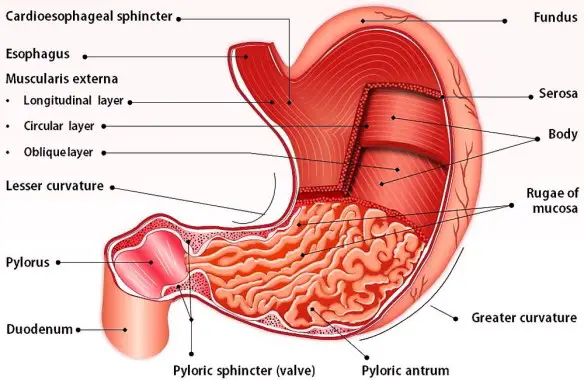 Lo stomaco ha varie funzioni tra cui quella principale è digerire in filamenti lineari le molecole proteiche ingerite con l’alimentazione (denaturazione), mediante l’azione dell’acido cloridrico e di alcuni enzimi, al fine di consentirne poi l’assorbimento al livello dell’intestino tenue. In caso di gastrectomia parziale o totale (rimozione chirurgica dello stomaco che si rende necessaria specie in presenza di cancro gastrico), la vita è possibile? La risposta è insita nell’intervento chirurgico che di fatto collega una parte dell’intestino (quasi sempre il digiuno) con l’esofago, ricreando quindi una continuità del tratto digerente. Aiutati dai succhi biliari e pancreatici, anche i gastrectomizzati riescono a digerire il cibo. Risulta anche importante una lunga masticazione. Certo, cambia il tipo di alimentazione: alcuni cibi diventano indigeribili, altri creano fastidi. Ma mangiando poco e spesso, e provando varie combinazioni si riesce quasi sempre a trovare una buona soluzione per la nuova alimentazione. L’aiuto più grande deve venire da un nutrizionista“esperto, che potrà fornire i consigli migliori su come adattarsi alla nuova alimentazione. Certamente la vita non sarà la stessa del pre-intervento in quanto ci si sentirà più spesso stanchi e si dovrà essere una costante integrazione vitaminica (Vit B, Vit. D, ferro, folina ecc ecc.) da valutare con il medico in base agli esami.
Lo stomaco ha varie funzioni tra cui quella principale è digerire in filamenti lineari le molecole proteiche ingerite con l’alimentazione (denaturazione), mediante l’azione dell’acido cloridrico e di alcuni enzimi, al fine di consentirne poi l’assorbimento al livello dell’intestino tenue. In caso di gastrectomia parziale o totale (rimozione chirurgica dello stomaco che si rende necessaria specie in presenza di cancro gastrico), la vita è possibile? La risposta è insita nell’intervento chirurgico che di fatto collega una parte dell’intestino (quasi sempre il digiuno) con l’esofago, ricreando quindi una continuità del tratto digerente. Aiutati dai succhi biliari e pancreatici, anche i gastrectomizzati riescono a digerire il cibo. Risulta anche importante una lunga masticazione. Certo, cambia il tipo di alimentazione: alcuni cibi diventano indigeribili, altri creano fastidi. Ma mangiando poco e spesso, e provando varie combinazioni si riesce quasi sempre a trovare una buona soluzione per la nuova alimentazione. L’aiuto più grande deve venire da un nutrizionista“esperto, che potrà fornire i consigli migliori su come adattarsi alla nuova alimentazione. Certamente la vita non sarà la stessa del pre-intervento in quanto ci si sentirà più spesso stanchi e si dovrà essere una costante integrazione vitaminica (Vit B, Vit. D, ferro, folina ecc ecc.) da valutare con il medico in base agli esami. Con il termine “ectopia” si intende in medicina la localizzazione di un organo o di un tessuto in una sede anatomicamente diversa rispetto a quella fisiologica, dovuta ad un’anomalia congenita che porta a malformazione creatasi durante lo sviluppo dell’embrione. Il fenomeno può colpire differenti sedi e, in base a queste, se ne possono distinguere varie tipologie. I sintomi dipendono dall’organo interessato e quindi dalla localizzazione del problema. Le cure sono differenti e, in alcuni casi, è necessario ricorrere ad un intervento chirurgico.
Con il termine “ectopia” si intende in medicina la localizzazione di un organo o di un tessuto in una sede anatomicamente diversa rispetto a quella fisiologica, dovuta ad un’anomalia congenita che porta a malformazione creatasi durante lo sviluppo dell’embrione. Il fenomeno può colpire differenti sedi e, in base a queste, se ne possono distinguere varie tipologie. I sintomi dipendono dall’organo interessato e quindi dalla localizzazione del problema. Le cure sono differenti e, in alcuni casi, è necessario ricorrere ad un intervento chirurgico.