 Chi pensa che per ottenere un buon fisico basti allenarsi, è fuori strada. La dieta che seguiamo è importante tanto quanto l’allenamento. Se si ha come obiettivo l’aumento e la definizione della massa muscolare o anche il dimagrimento, la nostra alimentazione deve essere adeguata allo scopo.
Chi pensa che per ottenere un buon fisico basti allenarsi, è fuori strada. La dieta che seguiamo è importante tanto quanto l’allenamento. Se si ha come obiettivo l’aumento e la definizione della massa muscolare o anche il dimagrimento, la nostra alimentazione deve essere adeguata allo scopo.
Obiettivo crescita e definizione muscolare
Più i muscoli sono sviluppati, meno probabilità ci sono di subire infortuni. Inoltre, per l’effetto post combustione, i muscoli continuano a bruciare calorie anche dopo l’allenamento e più sono sviluppati, più calorie si bruciano per via del metabolismo più elevato. Per crescere i muscoli hanno bisogno di proteine: quando l’obiettivo è l’aumento di massa muscolare è necessario seguire una dieta ricca di proteine per evitare di vanificare gli sforzi e perdere massa muscolare invece di costruirla. È importante consumare proteine sia prima che dopo l’allenamento per massimizzare le performance. Se si tratta di allenamenti di durata inferiore ai 90 minuti non è necessario mangiare anche durante ma solo prima (un piccolo snack è sufficiente). Meglio evitare alimenti grassi e ricchi di fibre perché difficili da digerire. Alcuni muscoli sembrano non esistere perché nascosti sotto uno strato di grasso: per farli uscire allo scoperto bisogna eliminare il grasso in eccesso e mantenere la muscolatura assumendo in particolare questi alimenti:
- Acqua
I tessuti muscolari sono costituiti d’acqua e hanno bisogno di un apporto continuo di liquidi. L’acqua è contenuta in insalata o altre verdure. - Uova
Le uova contengono proteine e tutti gli amminoacidi essenziali che servono per costruire i muscoli. - Legumi
Fagioli o lenticchie contengono proteine e lo zinco, elemento senza il quale non avviene costruzione muscolare. Si sconsiglia di assumere legumi prima di un allenamento perché ricchi anche di fibre. - Frutti di bosco
Grazie agli antiossidanti e alle vitamine di cui sono ricchi. - Carne e pesce
Sono i fornitori numero uno di proteine e dopo un allenamento intenso reintegrano tutte le risorse. - Noci
Noci e mandorle, oltre che proteine, contengono acidi grassi. Anche i grassi vegetali sono importanti per la costruzione muscolare. Nessuna dieta dovrebbe escludere i grassi polinsaturi di noci, olive e olio di canola.
Obiettivo perdita di peso
Il concetto principale, da tenere sempre a mente se siete sovrappeso e volete dimagrire, è che il numero di calorie assunte deve essere inferiore a quelle consumate (equilibrio calorico negativo), il che significa che è necessario seguire una dieta ipocalorica o alzare le calorie consumate facendo maggiore attività fisica o alzando il metabolismo innalzando la % di massa muscolare. L’ideale è fare tre pasti al giorno a intervalli di 4 o 5 ore per dare al corpo la possibilità di bruciare grassi e anche evitare gli snack ricchi di carboidrati tra un pasto e l’altro. Per chiarire, i carboidrati non vanno eliminati completamente dal proprio regime alimentare, forniscono l’energia necessaria per svolgere un esercizio fisico e facilitano l’assorbimento dei minerali. Se però è presente abbastanza zucchero al momento di iniziare l’attività fisica, il corpo smette di bruciare grassi. Per questo piuttosto che eliminare i carboidrati bisogna sceglierli con attenzione e consumarli in porzioni da 30 g in associazione con le proteine, dopo l’allenamento: meglio preferire riso bruno, pasta integrale e quinoa per esempio.
Leggi anche:
- Percentuale di grasso corporeo normale per uomo e donna
- Differenza tra aminoacidi ramificati BCAA 2:1:1, 4:1:1 e 8:1:1
- Quali aminoacidi ramificati BCAA assumere: 2:1:1, 4:1:1 o 8:1:1?
- Io dico NO al doping in palestra, sempre e comunque
- Come riconoscere un atleta “natural” da un dopato in palestra
- Ormone della crescita (GH) a che serve e da cosa è prodotto?
- Mandibola GH, ormone della crescita e doping nello sport
- Ormone della crescita (GH): body building e doping in palestra
- Ormone della crescita (GH): effetti avversi nel body building e nello sport
- Quale dosaggio di aminoacidi ramificati BCAA assumere?
- Differenza tra aminoacidi ramificati BCAA, essenziali e gli altri aminoacidi
- Differenza tra proteine animali e vegetali: quali sono le migliori?
- Differenza tra proteine ed aminoacidi
- Meglio aminoacidi o proteine?
- Differenza tra aminoacidi essenziali e non essenziali
- Differenza tra aminoacidi essenziali e ramificati
- Quando assumere aminoacidi e ramificati per migliorare l’allenamento
- Foto prima e dopo gli squat: storie di glutei risorti dalle ceneri
- Before & after gym: come la palestra cambia il corpo della donna
- Glutei sodi: come fare gli squat a casa ed in palestra con e senza pesi
- Glutei alti e sodi con squat ed altri facili esercizi da fare a casa
- Fossette di Venere: perché sono sexy e come fare ad averle?
- Differenze tra correre all’aperto e su tapis roulant: vantaggi e svantaggi
- Differenza tra tapis roulant magnetico ed elettrico: qual è il migliore?
- Sudare fa davvero dimagrire? La verità scientifica
- Differenza tra tapis roulant magnetico e meccanico
- Il tapis roulant magnetico fa dimagrire?
- Fa dimagrire di più il tapis roulant magnetico o quello elettrico?
- Vogatore: benefici, rischi, vantaggi, come e per quanto tempo usarlo
- Fitness al mare o in piscina: i vantaggi dell’allenamento in acqua per la tua salute
- Corsa, frequenza cardiaca, formula di Tanaka e cardiofrequenzimetro
- Come e quanto correre per dimagrire?
- Correre non fa dimagrire
- Correre fa male al cuore?
- Correre fa ingrassare? Gli errori da evitare
- Perdere peso non significa necessariamente dimagrire!
- I tre errori che fanno le donne in palestra
- Drogarsi di corsa: “runner’s high” anche detto “sballo del corridore”
- Mangiare cioccolato migliora la circolazione (e ti fa correre più veloce)
- Vieni a correre con me?
- Dormire poco ti consuma il cervello ma correre te lo ricostruisce
- 8 errori che fanno crescere i tuoi muscoli MENO di quanto potrebbero
- Sempre stanco dopo la palestra? E’ la Sindrome da sovrallenamento. Ecco gli errori ed i rimedi
- Quante proteine devo assumere ogni giorno? Troppe proteine fanno male?
- I tre errori che fanno le donne in palestra
- I 10 motivi per smettere di fumare se vai in palestra
- Correre non fa dimagrire
- Differenza tra creatina monoidrato ed alcalina: quale preferire?
- Differenza tra creatina e carnitina: quale delle due preferire?
- Differenze proteine whey concentrate, isolate e idrolizzate: quale scegliere?
- Proteine whey: quando, quante e perché assumerle?
- Creatina e sport: quando, quanta e perché assumerla?
- Creatina e caffè o coca cola: posso assumerli insieme?
- I 6 principi base dell’allenamento in palestra
- Allenamento ad alta intensità e cedimento muscolare per spingerti oltre ogni limite
- Il recupero tra le serie non va fatto a caso: ogni allenamento ha il suo recupero ideale
- Allenamento in palestra: gli errori che fanno spesso gli uomini
- Cosa e come mangiare prima dell’allenamento?
- Phil Heath: allenamento, dieta ed integratori del grande bodybuilder
- Core stability ed allenamento in palestra
- Allenamento con le ripetute (interval training): cos’è ed a che serve?
- Nuoto e triathlon: quanto conta e come allenarsi
- Cause di fatica muscolare: acidificazione del muscolo e deplezione del glicogeno muscolare
- Allenamento: in palestra non fare MAI questi errori
- Intensità, volume, cedimento, cadenza e pause tra gli esercizi: le 5 variabili dell’allenamento coi pesi
- Costruire un fisico muscoloso: i 14 punti chiave
- Pre-esaurimento muscolare: cos’è, a che serve e schemi pratici
- Come aumentare la massa dei pettorali senza panca piana
- Recupero breve tra le serie per aumentare la definizione muscolare
- Allungamento muscolare forzato per aumentare la massa muscolare: scheda di allenamento
- Differenza tra contrazione eccentrica e concentrica con esempi
- Differenza tra contrazione isometrica (statica) e isotonica (dinamica) con esempi
- Schemi di allenamento, riposo alimentazione, integrazione: come raggiungere la super compensazione
- Gli integratori alimentari: fanno bene o fanno male?
- Gli integratori migliori per aumentare massa e definizione muscolare
- Integratori alimentari nello sport: guida facile per principianti
- I 7 integratori alimentari necessari per chi segue una dieta vegana
- Bicarbonato di sodio: come influenza la prestazione sportiva?
- Arginina per aumentare il pump muscolare
- Quali sono gli integratori alimentari migliori per il crossfit?
- I 4 integratori più sottovalutati ma che invece sono molto utili nello sport
- I 5 integratori economici che aumentano le vostre prestazioni
- Creatina monoidrato ed acido linoleico coniugato (CLA) per migliorare le tue prestazioni
- Integratori soppressori dell’appetito per perdere peso
- Integratori: quando assumerli per potenziarne gli effetti?
- Carnosina e β-alanina per incrementare la performance sportiva
- Semi di lino e olio di lino: benefici reali e teorici
- La palestra e lo sport possono cambiare i lineamenti del volto?
- Differenza tra proteine caseine e whey
- Differenza tra pesi, kettlebell e bilanciere: punti deboli e di forza
- Differenza tra pesi e corpo libero: vantaggi e svantaggi
- È meglio mangiare o no prima di un allenamento?
- Esercizi a corpo libero: come diventare “grossi” senza i pesi
- Differenza tra pesi ed elastici: vantaggi e svantaggi delle due tecniche
- Le 5 cose che NON devi MAI fare dopo aver finito l’allenamento
- Corsa, frequenza cardiaca, formula di Tanaka e cardiofrequenzimetro
- Le 10 ragioni per cui non devi MAI dimenticarti di riscaldarti prima dell’allenamento
- Non solo ipertensione: ecco gli effetti del troppo sale nella dieta
- Allenamento con la palla medica: perché è importante e quali sono i vantaggi
- Allenarsi troppo non fa dimagrire
- Come e quanto correre per dimagrire?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Il monossido di azoto (anche chiamato “ossido nitrico” o “NO”; in inglese “nitric oxide”) è un gas incolore; nel corpo umano il monossido di azoto (NO) rappresenta un importante neurotrasmettitore con effetto vasodilatante. E’ quindi un potente vaso-dilatatore, utilizzato per la terapia dell’ipertensione polmonare, in particolare nei neonati affetti da insufficienza respiratoria ipossemica. E per questa caratteristica viene indicato come un fattore di rilascio endotelio-derivato, sigla inglese EDRF. Il NO viene sintetizzato a partire da ossigeno ed arginina grazie all’azione degli enzimi NO-sintasi ed attraverso una reazione multifasica e molto complessa.
Il monossido di azoto (anche chiamato “ossido nitrico” o “NO”; in inglese “nitric oxide”) è un gas incolore; nel corpo umano il monossido di azoto (NO) rappresenta un importante neurotrasmettitore con effetto vasodilatante. E’ quindi un potente vaso-dilatatore, utilizzato per la terapia dell’ipertensione polmonare, in particolare nei neonati affetti da insufficienza respiratoria ipossemica. E per questa caratteristica viene indicato come un fattore di rilascio endotelio-derivato, sigla inglese EDRF. Il NO viene sintetizzato a partire da ossigeno ed arginina grazie all’azione degli enzimi NO-sintasi ed attraverso una reazione multifasica e molto complessa.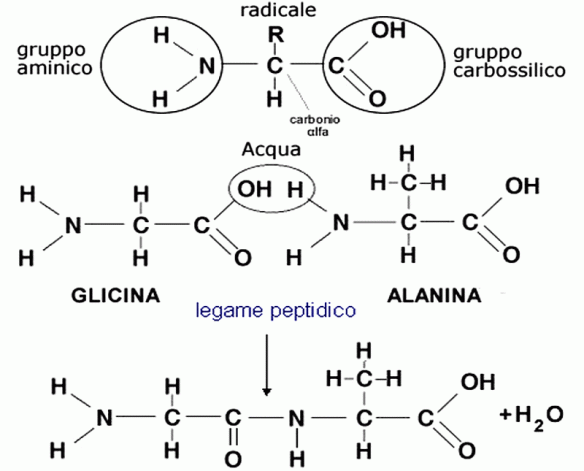 Nell’organismo esistono 20 tipi di aminoacidi che, unendosi in legami peptidici, formano le proteine e forniscono energia ai nostri muscoli. Di questi aminoacidi, 8 vengono classificati come essenziali:
Nell’organismo esistono 20 tipi di aminoacidi che, unendosi in legami peptidici, formano le proteine e forniscono energia ai nostri muscoli. Di questi aminoacidi, 8 vengono classificati come essenziali: Cominciamo dalla prima, quasi banale, differenza: le proteine di origine vegetale sono contenute in tutti gli alimenti di origine vegetale, come ad esempio:
Cominciamo dalla prima, quasi banale, differenza: le proteine di origine vegetale sono contenute in tutti gli alimenti di origine vegetale, come ad esempio: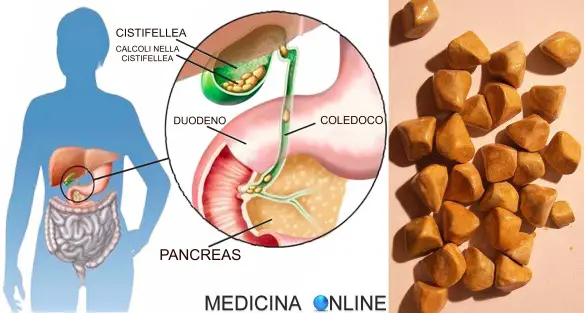 I calcoli della colecisti (o “calcolosi della colecisti” o “litiasi della colecisti” o “colelitiasi” o “calcoli della cistifellea” o “litiasi della cistifellea” o “calcoli biliari“, spesso impropriamente denominati anche
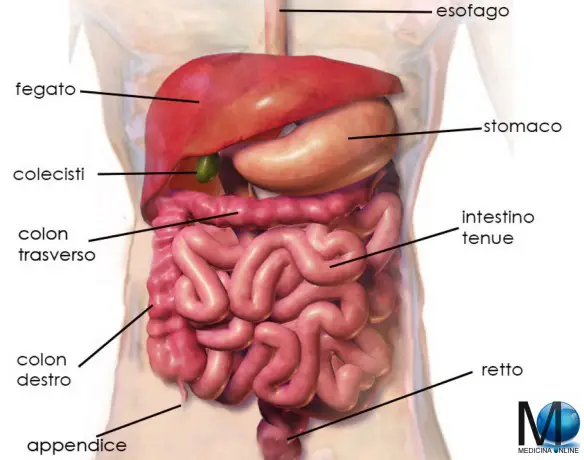
I calcoli della colecisti (o “calcolosi della colecisti” o “litiasi della colecisti” o “colelitiasi” o “calcoli della cistifellea” o “litiasi della cistifellea” o “calcoli biliari“, spesso impropriamente denominati anche 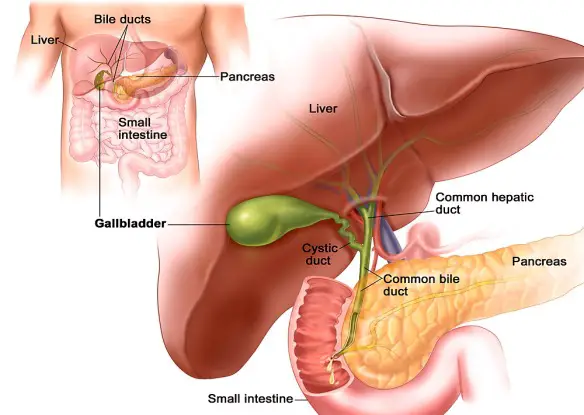 La colecisti (o cistifellea), ha il compito di raccogliere la bile, una sostanza densa prodotta dal fegato, che serve per il metabolismo dei grassi di origine alimentare (ad esempio il colesterolo). Questo piccolo organo è soggetto alla formazione di calcoli, i quali, ostruendo i dotti biliari, possono provocare un’infiammazione, ovvero una colecistite.
La colecisti (o cistifellea), ha il compito di raccogliere la bile, una sostanza densa prodotta dal fegato, che serve per il metabolismo dei grassi di origine alimentare (ad esempio il colesterolo). Questo piccolo organo è soggetto alla formazione di calcoli, i quali, ostruendo i dotti biliari, possono provocare un’infiammazione, ovvero una colecistite. Cosa significa “ileo”?
Cosa significa “ileo”?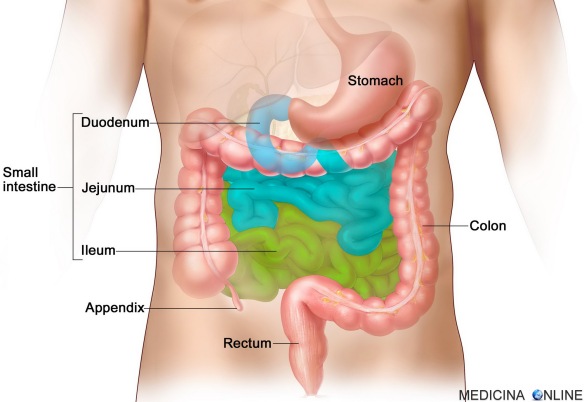
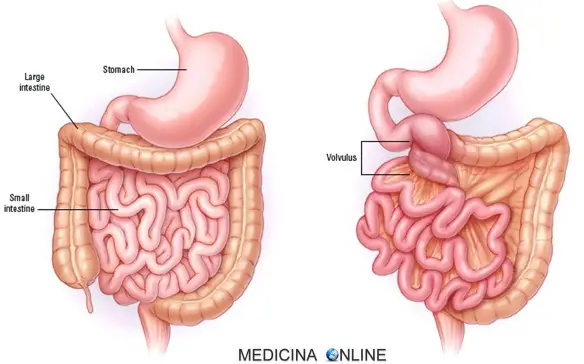
 Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.
Con il termine “disfagia” (in inglese “dysphagia“) si intende la difficoltà del corretto transito del cibo nelle vie digestive superiori subito dopo averlo ingerito, quindi anche le difficoltà a deglutire rientrano nel campo delle disfagie.