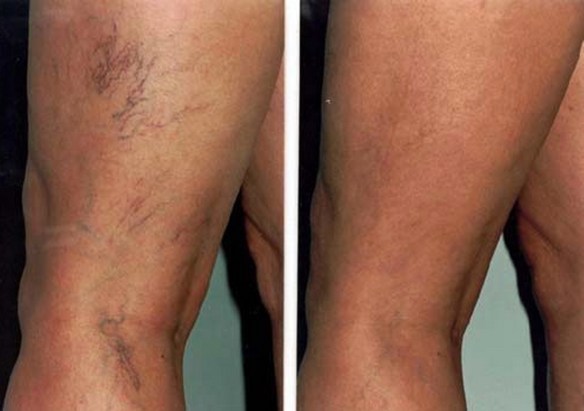
 Grazie alla tecnica chiamata Luce Pulsata Medicale (simile ad un laser da cui però differisce per alcune caratteristiche tecniche) il medico può ridurre un inestetismo molto odiato: i capillari visibili. Per la verità con tale tecnica si possono trattare veramente moltissimi tipi di inestetismi (macchie cutanee, tatuaggi, peli…) ma oggi ci concentreremo sulle patologie causate dalla dilatazione dei piccoli vasi sanguigni. Iniziamo con un piccolo ripasso delle basi.
Grazie alla tecnica chiamata Luce Pulsata Medicale (simile ad un laser da cui però differisce per alcune caratteristiche tecniche) il medico può ridurre un inestetismo molto odiato: i capillari visibili. Per la verità con tale tecnica si possono trattare veramente moltissimi tipi di inestetismi (macchie cutanee, tatuaggi, peli…) ma oggi ci concentreremo sulle patologie causate dalla dilatazione dei piccoli vasi sanguigni. Iniziamo con un piccolo ripasso delle basi.
Cosa sono le telengectasie?
Le teleangectasie sono dilatazioni innocue di piccoli vasi ematici (venule, capillari ed arteriole), visibili oltre l’epidermide. Le teleangectasie si presentano come superficiali arborescenze sinuose, dal colorito rosso-bluastro, spesso conseguenza di turbe cutanee di natura infiammatoria degenerativa: non a caso, le teleangectasie rappresentano un disturbo frequente nelle dermatosi. Le teleangectasie sono così classificate:
- Teleangectasie determinate da insufficienza venosa: correlate al rallentamento del flusso ematico venoso, e a varici (interessano i piedi, le gambe e le cosce).
- Teleangectasie da alterazione ormonale: tipico disturbo delle donne in gravidanza, in menopausa o che assumono la pillola concezionale (interessano soprattutto le cosce).
- Teleangectasie varicose-reticolari: rappresentano spesso i sintomi di insufficienza venosa.
- Teleangectasie causate dalla debolezza capillare: determinate da calore o freddo eccessivo, raggi UV (colpiscono prevalentemente le gambe).
- Teleangectasie matting: le teleangectasie si manifestano come conseguenza di interventi chirurgici od in seguito all’iniezione di sostanze sclerosanti. In genere, regrediscono in pochi mesi e non sono necessarie terapie risolutive.
- Teleangectasie ereditarie emorragiche (malattia di Osler-Rendu-Weber).
Capillari “rossi” e “blu”: quali sono le differenze?
Clinicamente esistono due principali tipi di teleangectasie:
- rosse: molto sottili, con calibro tra 0,1 millimetri e 1 millimetro, di colore rossastro o violaceo, tipiche dei soggetti giovani che solitamente appaiono in conseguenza o di alterazioni dell’equilibrio ormonale (gravidanza, pillola, terapie ormonali o farmacologiche) o come risposta a un evento infiammatorio;
- blu: di calibro maggiore rispetto alle rosse (di solito 1 o 2 millimetri), caratteristiche ma non esclusive dei soggetti non più giovani, sono espressione di un’insufficienza venosa e spesso si trovano associate a vene varicose.
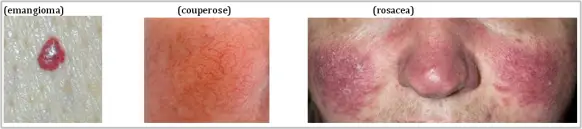
Couperose, acne rosacea e angiomi
La couperose è un inestetismo cutaneo che si manifesta prevalentemente nelle donne. Consiste in un arrossamento intenso e cronico localizzato prevalentemente sulle guance e ai lati del naso, ma che talvolta interessa anche la fronte e il mento. Tende ad accentuarsi dopo l’esposizione al caldo o al freddo. E’ dovuta ad una dilatazione dei capillari, che può dipendere da fragilità dei vasi (costituzionale o acquisita), ma anche essere influenzata da fattori ormonali o allergici o legata a stati emozionali. Se si presenta di frequente può portare nel tempo alla comparsa di teleangectasie, cioè alla formazione di una sottile rete di capillari di colore rosso-violaceo, visibile attraverso l’epidermide.
In concomitanza con la couperose può manifestarsi una particolare forma di dermatosi, l’acne rosacea, una malattia infiammatoria della pelle caratterizzata da aspetto acneico e cheratite.
La couperose colpisce frequentemente le donne in menopausa, ma può essere dovuta anche a disturbi dell’apparato gastrointestinale, alterazioni tiroidee o turbe ormonali.
Gli angiomi sono invece lesioni vascolari provocate da una dilatazione dei capillari sanguigni superficiali, si presentano come macchie non in rilievo, che possono assumere varie forme e dimensioni; anche il loro colore può variare dal rosa pallido al rosso acceso (angiomi rubino). Di solito gli angiomi sono di natura ereditaria (quindi presenti fin dalla nascita), ma possono essere anche acquisiti e si localizzano quasi sempre sul viso. Raramente gli angiomi rubino sono associati a sindromi vascolari, si tratta il più delle volte di inestetismi isolati, ma con un impatto sociale e relazionale rilevante.
Couperose e angiomi sono due tipici inestetismi cutanei che possono essere trattati con successo con l’apparecchiatura a luce pulsata. In questo trattamento la luce pulsata funziona in quanto il raggio IPL (con un filtro adeguato al tipo di trattamento) viene assorbito molto selettivamente dall’emoglobina e dai pigmenti di colore rosso che accomunano queste lesioni vascolari e ciò, come vedremo in seguito, è un grande vantaggio.
Prepararsi al trattamento con Luce Pulsata Medicale
È necessario non esporsi al sole ed ai raggi UV nei dieci giorni che precedono il trattamento, non assumere farmaci fotosensibilizzanti (fluorchinolonici, tetracicline, etc) nei sette giorni precedenti né aspirina nelle 36 ore precedenti al trattamento.
Come si svolgono le sedute con Luce Pulsata Medicale?
Dopo la visita generale, il trattamento vero e proprio, chiamato “Fotocoagulazione dei capillari“, inizia ed il paziente viene fatto sedere o stendere sul lettino in una posizione adeguata per poter avere un agevole accesso alla zona da trattare. I nei della zona da trattare vengono coperti da una speciale matita dermografica bianca che li proteggerà durante il trattamento. Il paziente indossa un particolare occhiale che proteggerà i suoi occhi dalla forte luce sprigionata dal manipolo durante il trattamento. Subito dopo si applica un apposito gel conduttore sulla zona interessata. Tramite un apposito manipolo si passa poi all’invio degli impulsi di luce, che ad intervalli regolari colpiscono i “bersagli”, agendo in profondità. Durante il trattamento si può avvertire un piccolo dolore in genere riferito come modesto, ma che dipende anche dalla sede della depilazione e dalla soglia del dolore personale. Al termine del trattamento si rimuove il gel dalla parte trattata e si applica una crema lenitiva.
Raffreddamento della zona trattata
Durante il trattamento la pelle si surriscalda, per questo motivo la superficie del manipolo del mio macchinario è opportunamente raffreddata al fine di dissipare il calore provocato dal raggio laser e quindi di eliminare ogni danno all’epidermide ed allo stesso tempo ridurre ulteriormente un eventuale dolore o fastidio al paziente. Ciò consente di utilizzare il massimo della potenza, così da distruggere completamente i peli senza nuocere ai tessuti circostanti e senza troppo fastidio per il paziente. I macchinari meno recenti usano un sistema di raffreddamento ad aria, quelli più moderni hanno un più efficiente sistema di raffreddamento ad acqua: con tale metodica il dolore percepito durante il trattamento è estremamente più basso. Lo strumento che uso nel mio studio ha un potente raffreddamento ad acqua.
Dopo il trattamento
Il paziente avvertirà rossore ed un lieve fastidio nella zona trattata: ciò scomparirà nell’arco di un tempo variabile tra un’ora e 24 ore. Il paziente dovrà evitare di esporre la zona trattata al sole e di usare cosmetici esfolianti aggressivi sulla cute trattata, questo per almeno tre/quattro giorni dal trattamento.
I filtri solari sono indispensabili prima di esporre la zona trattata ai raggi solari per evitare iperpigmentazioni.
Come funziona tecnicamente la Luce Pulsata Medicale?
La Luce Pulsata Medicale funziona come un flash che grazie alla sua intensità riattiva meccanismi biocellulari. La luce pulsata ad alta intensità (dall’inglese Intense Pulsed Light “IPL”) funziona sfruttando l’energia luminosa per colpire cellule di un determinato colore (cromofori) presenti nella pelle. Il trattamento per la rimozione dei capillari si basa in particolare sull’assorbimento selettivo da parte dell’emoglobina contenuta nei globuli rossi. L’energia assorbita, si trasforma in calore che viene trasferito alle pareti dei vasi creando un danno termico mirato al quale segue la coagulazione del capillare che viene poi riassorbito dall’organismo scomparendo senza lasciare tracce e senza determinare nessun danno all’organismo.
Laser e Luce Pulsata Medicale
La Luce Pulsata Medicale differisce dai laser ti tipo classico perché offre la possibilità di calibrare l’intensità degli impulsi luminosi e regolarli su molte lunghezze d’onda (o colori), per colpire cromofori specifici, ampliando così la gamma delle possibili applicazioni. L’emissione di luce non è continua ma a brevissimi impulsi, per impedire il surriscaldamento e i possibili danni ai tessuti,ulteriormente protetti dal sistema di raffreddamento della cute che è integrato nel manipolo dell’apparecchiatura IPL. Queste prerogative rendono il trattamento efficace, sicuro e indolore, adatto per trattare aree molto ampie con rapidità.
Sono il candidato adatto al trattamento?
Il candidato adatto a questo trattamento ha capillari visibili sulle gambe, sulle braccia, sul viso o su altre parti del corpo, soffre di couperose. Il candidato migliore ha pelle chiara, non è abbronzato, né ha lentiggini nella zona da trattare. La presenza di nei non è un problema perché possono essere agevolmente coperti con una particolare matita bianca.
Controindicazioni assolute al trattamento con Luce Pulsata Medicale
Pazienti affetti da cardiopatie gravi, donne in gravidanza/allattamento, febbre alta, patologia neoplastica in atto, infezioni della cute nella zona da trattare. Tutte le controindicazioni verranno escluse durante la visita medica generale che si effettua precedentemente al primo trattamento.
La Luce Pulsata Medicale è realmente efficace nel rimuovere i capillari?
La riduzione dei capillari è già visibile al termine della prima seduta. L’inestetismo diventerà sempre meno evidente durante il ciclo di trattamenti, fino a scomparire del tutto nella maggioranza dei casi.
Luce Pulsata Medicale fatta dal medico o dall’estetista? Quali sono le differenze?
La luce pulsata fatta dal medico e fatta dall’estetista non sono la stessa cosa, anche se il nome usato per descrivere questa tecnica è lo stesso, le differenze tecniche sono molto importanti e determinano la buona riuscita della metodica e una buona sicurezza del paziente.
Il decreto del 12-5-2011 firmato dal ministro della Salute dott. F. Fazio, pubblicato sulla Gazzetta Ufficiale n°163 del 15-7-2011, stabilisce che il personale non medico impiegato nel settore estetico (estetista), NON è autorizzato ad utilizzare dispositivi ad impulsi luminosi (Luce Pulsata) qualora la fluenza (per capirci: la “potenza”) dei suddetti dispositivi risulti superiore a 26 joule/cm2 con sistema di raffreddamento cutaneo integrato o di 13 joule/cm2 se sprovvisto di raffreddamento.
La legge stabilisce quindi da molti anni che solo i medici possono utilizzare dispositivi a Luce Pulsata ad elevata potenza e pertanto ad elevate prestazioni, per le procedure di depilazione definitiva.
Le estetiste che usino strumenti con potenza superiore a 26 joule/cm2 hanno in mano – senza averne le competenze – uno strumento capace di determinare danni permanenti alla vostra salute ed alla vostra bellezza. Ancora più importante: compiono un reato grave (esercizio abusivo della professione medica).
Le estetiste che usano strumenti con potenza inferiore a 26 joule/cm2 hanno in mano uno strumento che è si legale, ma è anche estremamente meno potente rispetto a quello che possono per legge usare solo i medici. In definitiva il medico è autorizzato ad usare uno strumento molto più efficiente rispetto a quello che per legge possono usare le estetiste, con differenze – nel risultato finale – estremamente evidenti. Inoltre la presenza del medico è necessaria per verificare l’esistenza di patologie che possono controindicare il trattamento.
Quante sedute sono necessarie per rimuovere i capillari e quanto dura il trattamento?
Il primo trattamento è preceduto da una visita medica completa con attenta valutazione della situazione di partenza, quindi la prima seduta dura circa un’ora. Le sedute successive durano circa 30 minuti. Sono necessarie mediamente dalle 6 alle 10 sedute da ripetersi ogni 15 giorni. Ovviamente tempo della seduta e durata del ciclo di trattamento dipendono molto dal tipo di inestetismo, dalla gravità, dall’estensione e dalla variabilità individuale.
Consigli per evitare il ripresentarsi del problema
- Evitare prolungate posizioni d’immobilità (specie in piedi);
- Fonti di calore (saune e bagni termali);
- Evitare i raggi solari e le lampade abbronzanti
- Evitare di indossare abiti troppo stretti e la ceretta a caldo;
- Evitare sport o attività lavorative che espongano le gambe a traumatismi ripetuti;
- Contrastare l’aumento di peso corporeo;
- Fare attenzione ad alcuni farmaci, ad esempio la pillola anticoncezionale;
- Praticare con regolarità un’attività fisica di bassa intensità;
- Dormire con le gambe leggermente sopraelevate;
- Indossare scarpe con tacchi di 3-4 cm.
Leggi anche:
- Cosa sono i brufoli ed i punti neri e come fare per prevenirli e curarli?
- La zona dove compare l’acne, rivela i tuoi problemi fisici e psicologici
- I cinque cibi da evitare per non avere acne e punti neri
- Acne e punti neri, i nostri nemici ai tempi del liceo ma non solo, ecco i rimedi naturali per sconfiggerli
- Acne tardiva: sintomi, cause e cure
- I tuoi capelli rivelano la tua salute: ecco come leggere i segnali che ti inviano
- Acne: cause e trattamenti cosmetici e medici
- Come porti capelli rivela molto della tua personalità
- Differenza tra occhio di pernice, verruca e callo
- Pelle arrossata ed irritata a causa del sudore: come curare l’irritazione cutanea?
- L’acido salicilico per levigare la tua pelle e combattere l’acne
- Stanchezza e debolezza: differenze, cause, rimedi e prevenzione
- Differenza tra pelo e capello
- Macchie rosse sulla pelle di viso o corpo: che significano?
- Punti neri (comedoni): tutti i rimedi naturali per eliminarli
- Miele: 10 usi per la bellezza di pelle e capelli
- Perché i capelli diventano bianchi? Sono ancora giovane… Ecco i rimedi
- Qual è la differenza tra lentiggini ed efelidi?
- Pelle arrossata ed irritata a causa del sudore: come curare l’irritazione cutanea?
- Irritazione cutanea in neonati, bambini e gravidanza: i soggetti più a rischio
- Pelle arrossata ed irritata: cause patologiche e non patologiche
- Pelle arrossata ed irritata a causa del sudore: i rimedi naturali
- Pelle arrossata ed irritata: ecco quali farmaci usare
- Peli incarniti: cause, creme, infezione, depilazione e rimedi
- Peli incarniti: rimedi naturali per eliminarli in modo rapido e sicuro
- Follicolite da depilazione inguinale ed alle gambe: rimedi naturali
- Depilazione inguine: i metodi più efficaci, indolori e sicuri
- Differenza tra ceretta brasiliana e classica: pro, contro e consigli per farla bene
- Pelle screpolata: cause e rimedi naturali per viso e corpo
- Ceretta: quale scegliere? Tecniche a confronto con pro e contro
- La differenza tra epilazione e depilazione e le rispettive tecniche
- Eliminare i peletti dal viso con rimedi casalinghi e con il laser
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
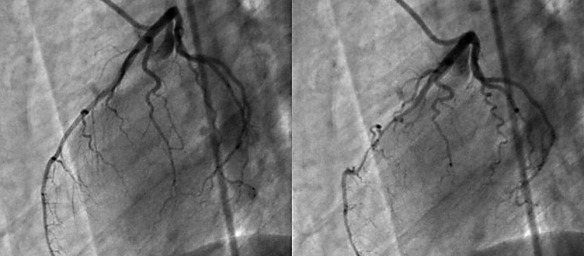 La coronografia è un esame radiologico invasivo che consente di visualizzare immagini dei vasi arteriosi che avvolgono il cuore e che portano il sangue al muscolo cardiaco, chiamati appunto coronarie. E’ una tecnica procedura diagnostica che viene condotta attraverso l’introduzione di un mezzo di contrasto nel circolo sanguigno, utile a rendere visibili le coronarie al macchinario. La coronografia prevede l’introduzione di un catetere, un tubicino sottile e flessibile che viene fatto avanzare nei vasi sanguigni fino al punto in cui deve rilasciare il liquido di contrasto. Grazie all’avvento delle tecnologie digitali, oggi è possibile ottenere immagini della funzionalità circolatoria minimizzando l’uso del mezzo di contrasto.
La coronografia è un esame radiologico invasivo che consente di visualizzare immagini dei vasi arteriosi che avvolgono il cuore e che portano il sangue al muscolo cardiaco, chiamati appunto coronarie. E’ una tecnica procedura diagnostica che viene condotta attraverso l’introduzione di un mezzo di contrasto nel circolo sanguigno, utile a rendere visibili le coronarie al macchinario. La coronografia prevede l’introduzione di un catetere, un tubicino sottile e flessibile che viene fatto avanzare nei vasi sanguigni fino al punto in cui deve rilasciare il liquido di contrasto. Grazie all’avvento delle tecnologie digitali, oggi è possibile ottenere immagini della funzionalità circolatoria minimizzando l’uso del mezzo di contrasto.


 Tutti sanno (più o meno) a cosa serve il cuore, o il polmone o lo stomaco, ma in pochi sanno a cosa serva la milza. Un organo meraviglioso nella sua semplicità, eppure sempre molto sottovalutato! Merita sicuramente un approfondimento, così da oggi anche voi saprete rispondere a questa domanda:
Tutti sanno (più o meno) a cosa serve il cuore, o il polmone o lo stomaco, ma in pochi sanno a cosa serva la milza. Un organo meraviglioso nella sua semplicità, eppure sempre molto sottovalutato! Merita sicuramente un approfondimento, così da oggi anche voi saprete rispondere a questa domanda: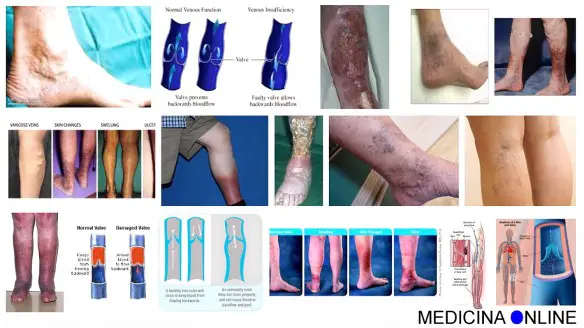
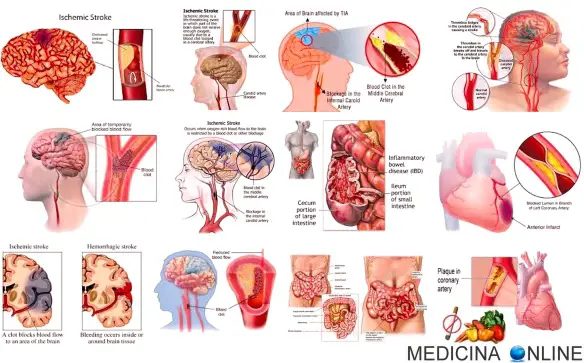 Mi capita spesso che i pazienti mi chiedano lumi riguardo la parola “infarto”. Tutti sanno cosa sia, ma quando gli chiedi cosa significa esattamente, non tutti… sanno cosa sia! Cerchiamo oggi di fare un po’ di chiarezza. Inizio col dire che quando comunemente si usa la parola “infarto”, nella maggior parte dei contesti è praticamente ovvio che ci stiamo riferendo all’infarto del miocardio. Ma in realtà tale parola può riferirsi a diverse patologie.
Mi capita spesso che i pazienti mi chiedano lumi riguardo la parola “infarto”. Tutti sanno cosa sia, ma quando gli chiedi cosa significa esattamente, non tutti… sanno cosa sia! Cerchiamo oggi di fare un po’ di chiarezza. Inizio col dire che quando comunemente si usa la parola “infarto”, nella maggior parte dei contesti è praticamente ovvio che ci stiamo riferendo all’infarto del miocardio. Ma in realtà tale parola può riferirsi a diverse patologie. Pillole “al cioccolato” in sperimentazione per difendere la salute del nostro cuore cuore e dei nostri vasi sanguigni, sempre più minacciati da fumo di sigaretta, poca attività fisica, stress e cattiva alimentazione.
Pillole “al cioccolato” in sperimentazione per difendere la salute del nostro cuore cuore e dei nostri vasi sanguigni, sempre più minacciati da fumo di sigaretta, poca attività fisica, stress e cattiva alimentazione. Non sarà l’alimento che ci rende più desiderabili in una serata galante, tuttavia l’aglio è uno di quei cibi con proprietà meravigliose che la natura ci mette a disposizione per darci la possibilità di mantenerci in salute. Ad esempio questa pianta – appartenente alla famiglia delle Liliaceae – ha azione chelante, cioè favorisce l’aggregazione delle molecole di alcuni metalli pesanti come mercurio e cadmi (tanto diffusi nel nostro ambiente industrializzato ed inquinato) favorendone così l’espulsione da parte dell’organismo e confermandosi, come vedremo continuando la lettura, un fattore protettivo nei confronti nei tumori. Utile anche contro le allergie; è un antinfiammatorio e un antibatterico ed antimicotico naturale; è poi un vero tesoro di antiossidanti e contrasta il processo di invecchiamento a carico dei tessuti rendendoci anche più giovani e belli. Ha notevole attività antispastica, utile per prevenire spasmi muscolari e dolori addominali; aiuta a prevenire ed alleviare la claudicazione intermittente (dolore nelle gambe provocato dall’arteriosclerosi); incrementa leggermente il livello di serotonina nel cervello aiutando a combattere lo stress e la depressione; se hai smesso di fumare ti aiuta a non ingrassare e ripulisce il circolo dalle scorie della sigaretta. L’aglio era anche usato dagli antichi Greci e Romani per aumentare la virilità maschile e la libido: grazie alla sua azione vasodilatatrice, l’aglio ha in effetti la proprietà di favorire l’afflusso sanguigno ai genitali, permettendo una più facile erezione del pene e contrastando la disfunzione erettile.
Non sarà l’alimento che ci rende più desiderabili in una serata galante, tuttavia l’aglio è uno di quei cibi con proprietà meravigliose che la natura ci mette a disposizione per darci la possibilità di mantenerci in salute. Ad esempio questa pianta – appartenente alla famiglia delle Liliaceae – ha azione chelante, cioè favorisce l’aggregazione delle molecole di alcuni metalli pesanti come mercurio e cadmi (tanto diffusi nel nostro ambiente industrializzato ed inquinato) favorendone così l’espulsione da parte dell’organismo e confermandosi, come vedremo continuando la lettura, un fattore protettivo nei confronti nei tumori. Utile anche contro le allergie; è un antinfiammatorio e un antibatterico ed antimicotico naturale; è poi un vero tesoro di antiossidanti e contrasta il processo di invecchiamento a carico dei tessuti rendendoci anche più giovani e belli. Ha notevole attività antispastica, utile per prevenire spasmi muscolari e dolori addominali; aiuta a prevenire ed alleviare la claudicazione intermittente (dolore nelle gambe provocato dall’arteriosclerosi); incrementa leggermente il livello di serotonina nel cervello aiutando a combattere lo stress e la depressione; se hai smesso di fumare ti aiuta a non ingrassare e ripulisce il circolo dalle scorie della sigaretta. L’aglio era anche usato dagli antichi Greci e Romani per aumentare la virilità maschile e la libido: grazie alla sua azione vasodilatatrice, l’aglio ha in effetti la proprietà di favorire l’afflusso sanguigno ai genitali, permettendo una più facile erezione del pene e contrastando la disfunzione erettile.