 Il colore e la consistenza delle feci indicano molto sullo stato di salute di un paziente. L’aspetto delle feci rivela molte informazioni sulla condizione dell’organismo e sulla salute dell’apparato digerente, in particolar modo del colon, al punto che viene usata come elemento diagnostico in presenza di altri segni o sintomi. Un suggerimento molto semplice, ma altrettanto valido, è quello di controllare giornalmente gli scarti fecali, valutandone anche la forma ed il colore.
Il colore e la consistenza delle feci indicano molto sullo stato di salute di un paziente. L’aspetto delle feci rivela molte informazioni sulla condizione dell’organismo e sulla salute dell’apparato digerente, in particolar modo del colon, al punto che viene usata come elemento diagnostico in presenza di altri segni o sintomi. Un suggerimento molto semplice, ma altrettanto valido, è quello di controllare giornalmente gli scarti fecali, valutandone anche la forma ed il colore.
I cambiamenti degli escrementi
A volte si può verificare una trasformazione cromatica delle feci, che potrebbero diventare giallognole. Questa tonalità non dovrebbe necessariamente far pensare al peggio. Le feci gialle non rappresentano un sintomo indicatore di disturbi gravi. Potrebbe infatti rappresentare un semplice disturbo momentaneo, e non un segnale di allarme. La strana colorazione potrebbe essere la conseguenza di qualcosa mangiato il giorno prima. Una sensazione di paura, nei confronti di questo fenomeno visivo, dovrà avvenire soltanto quando il disturbo diventa permanente, proseguendo per settimane. In questi casi, la presenza di feci giallastre potrebbero riguardare problemi al fegato o significare che i dotti della bile sono bloccati, a causa di un intestino pigro. Per valutare con oggettività la situazione e capire se si tratta di un cambiamento temporaneo, si consiglia di osservare quotidianamente il colore degli scarti alimentari, per evitare di creare falsi allarmismi.
L’origine delle feci color giallo
Le cause delle feci gialle possono essere date dal cattivo funzionamento del pancreas, poiché i dotti biliari risultano ostruiti, fatto che ne impedisce il corretto funzionamento. Gli escrementi possono essere giallognoli anche nel caso in cui si è soggetti a fibrosi cistica, o reflusso gastroesofageo. Ma anche intolleranze o un’allergia al glutine come nel caso della celiachia, può generare la produzione di residui organici umani di tonalità giallognola. Senza contare altre cause come l’infiammazione del fegato, o altri tipi di irritazioni del colon potrebbero dare il là ad una danza gialla proveniente dalle pareti intestinali. Anche situazioni di salute molto più gravi e difficili da curare, come nel caso di epatite di tipo a, b o c, possono produrre lo stesso effetto. Si segnalano numerosi casi di pazienti che hanno presentato questa sintomatologia particolare, a seguito di cattivo assorbimento delle sostanze nutrienti durante la fase digestiva o a seguito della presenza di batteri o virus nocivi.
Leggi anche: Quanto peso perdiamo ogni volta che andiamo in bagno?
Il “cuore” della pancia: occhio al pancreas
Le feci gialle potrebbero chiamare in causa un malfunzionamento del pancreas. Quando quest’organo essenziale alla digestione lavora male e non riesce a produrre i giusti enzimi ed ormoni, le feci diventano di tonalità giallastra. Una tipologia di male di questo tipo è spesso associata ad altre problematiche, come febbre, nausea o addirittura vomito e gonfiore. In questo caso è necessario il consulto di un medico in grado di fare una giusta analisi sulla gravità del caso clinico e consigliare quale cura iniziare per migliorare lo stato del pancreas.
Feci gialle e colon irritabile
E’ possibile ritrovare escrementi gialli anche se un paziente soffre di colite. Questo disturbo, causato da numerosi fattori, a cominciare dallo stress o da problemi generalizzati del sistema immunitario, può presentare, tra i segnali principali, delle feci color ocra.
Anche se in linea di massima sembrerebbe tutto partire da residui alimentare in parte scartati dall’organismo che reagisce a questa difficoltà nelle difese immunitarie con manifestazioni varie, come: crampi, costipazione, diarrea e feci spumose di colore giallastro. Un’accurata analisi endoscopica, con tanto di esame fecale, può rivelare molte informazioni utili sullo stato delle feci e determinare una diagnosi completa sulla qualità di vita dei nostri organi impegnati nella digestione.
Leggi anche: Feci dure, stitichezza e dolore defecazione: cause e cure
Virus intestinale
E’ possibile il verificarsi di feci giallastre anche a seguito dell’azione di un microorganismo intestinale. Accade così, che in seguito all’assunzione di acqua contaminata da qualche batterio, si possano riscontrare cambiamenti nel colore degli escrementi. La proliferazione dei batteri, può provocare questo effetto collaterale e solo interpretando alcuni segnali inviati dall’organismo, confrontandoli con il livello di infiammazione percepita, si potrà capire se si tratta di un virus intestinale, o se questo avrà semplice origine influenzale. Nel primo caso, a dare maggiore conferma sulla nostra ipotesi, sarà la percezione di uno strano colore strano delle feci, associato a crampi allo stomaco, ma anche vomito o febbre. Quando subentreranno sintomi secondari, come inappetenza e stanchezza è più probabile invece se si tratti di una contaminazione da influenza. Per un riscontro definitivo, si consiglia di ascoltare il parere di un dottore, specializzato nel funzionamento dell’apparato gastrico.
Leggi anche: Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
Gastroenterite
Sempre i virus possono essere responsabili di disturbi infiammatori come la gastroenterite, anche lei in grado di caratterizzarsi per la produzione di feci chiare, quasi color paglierino. Questo accade perché le cellule dell’intestino tenue vengono colpite e quindi danneggiate, causando la fuoriuscita del il liquido contenuto al loro interno, successivamente libero di riversarsi nell’intestino. E’ questa fenomeno che spiega perché avvenga una diarrea, o un’evacuazione di feci gialle. Un consiglio pratico per limitare al massimo le contaminazioni del tratto intestinale consiste nel lavaggio sistematico delle mani e nel mantenimento di una condizione di pulizia generale del corpo, abbastanza elevata. In questo i giapponesi e la cultura orientale più in generale, sono esperti. Non è un caso se rappresentano, in termini statistici, la fetta di popolazione mondiale con il tasso di casi da sindrome del colon irritabile più basso.
Leggi anche: Fecaloma: tappo di feci durissime, cause, sintomi e rimedi
Alimentazione errata
Spesso uno degli aspetti più importanti, in grado di determinare l’alterazione del colore delle feci, facendole diventare giallo oro, può essere la dieta. Mangiando alimenti sbagliati, o pietanze carenti dal punto di vista della qualità di fibre, è plausibile che avvenga un cambiamento di tono nei residui organici evacuati. In alcuni soggetti, le feci gialle e molli, fanno parte dei sintomi successivi all’eccessiva assunzione di super alcolici. Alzare troppo il gomito è un vizio davvero negativo per la nostra salute, perché in grado di portare effetti molto negativi. Bere bibite con alcool può causare cattiva digestione, bruciori di stomaco, un eccesso nella salivazione e appunto produrre l’alterazione del colore delle feci. In alcuni casi la nostra materia fecale diventa talmente chiara, da apparire biancastra.
Leggi anche: Come ammorbidire le feci dure in modo naturale e con i farmaci
I batteri nell’intestino
Dall’analisi delle feci o nei casi più gravi, anche solo attraverso l’osservazione diretta, durante la fase di pulitura anale, post evacuazione, è possibile accorgersi di un rivestimento di muchi. Questo si verifica solitamente dopo un periodo di stitichezza, oppure, al contrario dopo un episodio diarreico. Ancora una volta, la causa più importante è da ritrovare nella presenza di batteri intestinali estremamente dannosi, capaci di determinare un aumento nella produzione di gas. Questo problema, può essere risolto ( ma soltanto se non vi è presenza di sangue nelle feci) idratando l’organismo e quindi provvedendo a bere tantissima acqua. Nulla di trascendentale quindi, ma un’operazione naturale che purtroppo, per molti pazienti, come ad esempio quelli colitici, non risulta poi così tanto scontata.
Leggi anche: Frequenza defecazione: quante volte al giorno è normale andare di corpo?
Fattori emotivi
Le emozioni sono in grado di mutare moltissimi processi a livello del corpo umano, come nel caso di quelli digestivi. Non è raro quindi che, degli screzi sul lavoro, un litigio con la fidanzata, un amore non corrisposto, se prolungato nel tempo, può infiammare, oltre alla mente, anche parti del nostro intestino tenue. E’ facile spiegare allora l’alternanza di periodi di stipsi, a periodi di diarrea, con manifestazioni visive caratterizzate da feci mollicce e gialle, o avvolte in schiuma bianca tipo muco che, unite all’acidità di stomaco, possono rendere la vita di questi soggetti, davvero complicata. Vero è che il cambio delle abitudini alimentari, verso una dieta di tipo mediterraneo, tendenzialmente più equilibrata nel rapporto grassi/proteine può dare effetti straordinari in termini di salute. Lo stress e le tensioni emotive che possiamo vivere ogni giorno sono tra i più grandi responsabili della nausea che viviamo durante la giornata e la colorazione delle feci può essere la cartina tornasole per indicarci che è giunto il momento di cambiare alimentazione e ricercare cibi più genuini e di origine controllata. Le catene alimentari della grande distribuzione spesso nascondono procedure di conservazione e pratiche di reperimento delle merci, a dir poco discutibili.
Leggi anche: Sindrome da defecazione ostruita: sintomi, cause e terapie
I bambini e la materia fecale
Nel caso in cui hai dei figli, devi sapere che tenere sotto controllo le feci nei bimbi, risulta importantissimo ai fini della loro migliore crescita. Le feci giallognole, specialmente se tendenti al giallo ocra, rappresentano un campanello d’allarme importante, di fronte al quale sarebbe stupido essere indifferenti. I pediatri non si stancheranno mai di ricordare come sia proprio a cominciare dall’analisi visiva degli scarti alimentati degli infanti che si può valutare in maniera abbastanza completa la loro salute.
Un bimbo per stare bene, deve generare feci chiare, gialle e molli, di una tonalità che spazia tra il giallo e il verde, soprattutto nel caso in cui, venga allattato ancora al seno. Quando invece il bebè assume sostanze nutritive da latte non materno il colore delle feci sarà generalmente marroncino e solo dopo lo svezzamento, la consistenza fecale si farà più dura e compatta. Nel caso in cui le feci nel bambino dovessero essere chiare sì, ma piene di muco, significherà che i lipidi non vengono assorbiti bene dal piccolo corpicino. Se il muco, i filamenti dovessero essere troppo presenti, significa che nell’organismo è in corso un’infiammazione a livello intestinale.
Quale contenitore sterile usare per l’esame delle feci?
In caso di un eventuale esame delle feci, per raccogliere e conservare correttamente il campione di feci da inviare in laboratorio, è necessario usare un contenitore sterile apposito, dotato di spatolina. Il prodotto di maggior qualità, che ci sentiamo di consigliare per raccogliere e conservare le feci, è il seguente: http://amzn.to/2C5kKig
Per approfondire:
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Feci con sangue, muco, cibo: quando preoccuparsi?
Leggi anche:
- Coprocoltura e antibiogramma: procedura e perché si eseguono
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Sangue occulto nelle feci: come interpretare il risultato dell’esame
- Sangue occulto nelle feci: da cosa dipende e come si cura
- Tumore del colon retto: diagnosi, metastasi, prognosi e stadiazione
- Fare un clistere evacuativo: procedura semplice con peretta
- Quando è utile fare un clistere evacuativo?
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Diarrea del viaggiatore: consigli per prevenirla e curarla
- Feci nere e melena: cause e cure in adulti e neonati
- Diarrea in vacanza: attenzione all’alimentazione!
- Fa male trattenere l’urina troppo a lungo? Per quale motivo?
- Quante volte al giorno è normale urinare? Vescica iperattiva e ansia
- Idratazione corretta: quanta acqua bere al giorno e perché è così importante
- Sindrome dell’intestino irritabile: sintomi, dieta e cibi da evitare
- Mal di pancia e di stomaco: da cosa può dipendere e quali sono le cure
- Mal di pancia forte: quando chiamare il medico?
- Feci del neonato verdi, gialle, con muco, schiumose: cosa fare?
- Meconio, transizione e svezzamento: feci diverse nel neonato
- Differenza tra feci del neonato allattato al seno o con latte artificiale
- È normale che il mio bambino non emetta feci ogni giorno?
- Quante volte al giorno va cambiato il pannolino in neonati e bimbi?
- Feci galleggianti e maleodoranti: cause e quando chiamare il medico
- Colore delle feci: normale e patologico
- Feci pastose e maleodoranti: malassorbimento e cattiva digestione
- Carboidrati, proteine e grassi: come vengono assorbiti nell’intestino?
- Differenza tra colite ulcerosa, muco-membranosa, da fermentazione e da putrefazione
- Emocromo: guida completa a tutti i valori del sangue normali e patologici
- Emocromo: valori di riferimento e significato clinico [SCHEMA]
- Ematocrito (HCT): basso, alto, in gravidanza, valori normali e interpretazione
- Indici corpuscolari MCV, MCH, MCHC, RDW: cosa sono ed a che servono
- Volume corpuscolare medio (MCV): alto, basso, valori normali e significato
- MCH alto, basso, valori normali ed interpretazione
- MCHC alto, basso, valori normali ed interpretazione
- RDW alto, basso, valori normali ed interpretazione
- Ormoni tiroidei: differenza T3 e T4, valori normali e patologici
- TSH alto, basso e valori normali: qual è il significato clinico?
- Tireoglobulina alta, bassa, valori normali ed interpretazione
- Globuli rossi (eritrociti) alti, bassi, valori normali e interpretazione
- Globuli bianchi (leucociti) alti, bassi, valori normali ed interpretazione
- Eosinofili alti, bassi, valori normali ed interpretazione
- Neutrofili alti, bassi, valori normali ed interpretazione
- Basofili alti, bassi, valori normali ed interpretazione
- Emoglobina bassa, alta, cause e valori normali
- Emoglobina nelle urine (emoglobinuria): cause, sintomi e terapia
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, segui la nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su Mastodon, su YouTube, su LinkedIn, su Tumblr e su Pinterest, grazie!





 Prima di iniziare la lettura di questo articolo, vi consiglio di leggere:
Prima di iniziare la lettura di questo articolo, vi consiglio di leggere:  La sindrome dell’intestino irritabile (da cui l’acronimo “IBS”) rappresenta una parte di un più vasto gruppo di malattie funzionali gastroenteriche, caratterizzata prevalentemente da dolore addominale e disturbi della defecazione. Questo disturbo è molto frequente e può essere associato con alterazioni della sfera psichica, riduzione della qualità della vita, disabilita sociale ed elevati costi socio-sanitari. In Italia ne soffre circa il 30% della popolazione, ad essere colpite sono soprattutto le donne, tra i 30 ed i 50 anni.
La sindrome dell’intestino irritabile (da cui l’acronimo “IBS”) rappresenta una parte di un più vasto gruppo di malattie funzionali gastroenteriche, caratterizzata prevalentemente da dolore addominale e disturbi della defecazione. Questo disturbo è molto frequente e può essere associato con alterazioni della sfera psichica, riduzione della qualità della vita, disabilita sociale ed elevati costi socio-sanitari. In Italia ne soffre circa il 30% della popolazione, ad essere colpite sono soprattutto le donne, tra i 30 ed i 50 anni.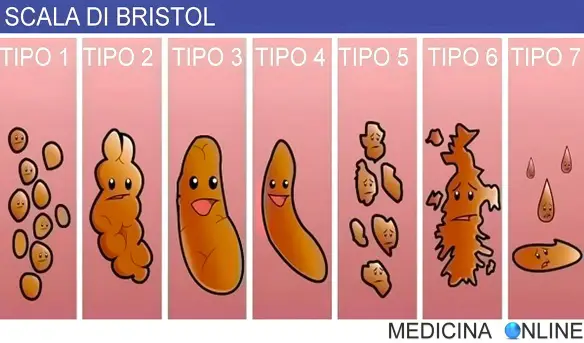
 Il PSA (acronimo di Prostatic Specific Antigen, in italiano Antigene Prostatico Specifico, anche chiamato semenogelasi), è un enzima, appartenente alla classe delle idrolasi, che viene prodotto dalla prostata, la ghiandola posta lungo l’uretra che produce la parte liquida dello sperma. L’esame del PSA è un esame che viene utilizzato per individuare precocemente gli uomini che possono sviluppare il carcinoma della prostata, uno dei più diffusi tumori maligni del sesso maschile, essendo il PSA un formidabile marker tumorale. I marker tumorali o marcatori tumorali sono quelle sostanze riscontrabili nel sangue o nel liquido ascitico che presentano un aumento significativo della loro concentrazione in presenza di alcuni tipi di tumore. Un aumento di uno specifico marker, può far scattare nel medico un “campanello d’allarme” ed indurlo ad effettuare ulteriori analisi per individuare il tumore correlato all’aumento di quel determinato marker. L’aumento di un dato marker, non basta comunque da solo per poter fare diagnosi di tumore.
Il PSA (acronimo di Prostatic Specific Antigen, in italiano Antigene Prostatico Specifico, anche chiamato semenogelasi), è un enzima, appartenente alla classe delle idrolasi, che viene prodotto dalla prostata, la ghiandola posta lungo l’uretra che produce la parte liquida dello sperma. L’esame del PSA è un esame che viene utilizzato per individuare precocemente gli uomini che possono sviluppare il carcinoma della prostata, uno dei più diffusi tumori maligni del sesso maschile, essendo il PSA un formidabile marker tumorale. I marker tumorali o marcatori tumorali sono quelle sostanze riscontrabili nel sangue o nel liquido ascitico che presentano un aumento significativo della loro concentrazione in presenza di alcuni tipi di tumore. Un aumento di uno specifico marker, può far scattare nel medico un “campanello d’allarme” ed indurlo ad effettuare ulteriori analisi per individuare il tumore correlato all’aumento di quel determinato marker. L’aumento di un dato marker, non basta comunque da solo per poter fare diagnosi di tumore. Il coenzima Q10 (chiamato anche ubidecarenone o ubichinone) è una molecola del gruppo degli ubichinoni, benzochinoni liposolubili implicati nel trasporto degli elettroni nei mitocondri e nella fosforilazione ossidativa cellulare. L’ubidecarenone è particolarmente abbondante nei mitocondri del miocardio. Gli ubichinoni fungono da tramite nella catena respiratoria, fra le flavoproteine e i citocromi, quindi il coenzima Q10 è un elemento importantissimo per il corretto funzionamento del mitocondrio, un organello che funge da centrale energetica per la cellula del nostro organismo: da ciò si intuisce come sia essenziale per mantenere una buona efficienza fisica.
Il coenzima Q10 (chiamato anche ubidecarenone o ubichinone) è una molecola del gruppo degli ubichinoni, benzochinoni liposolubili implicati nel trasporto degli elettroni nei mitocondri e nella fosforilazione ossidativa cellulare. L’ubidecarenone è particolarmente abbondante nei mitocondri del miocardio. Gli ubichinoni fungono da tramite nella catena respiratoria, fra le flavoproteine e i citocromi, quindi il coenzima Q10 è un elemento importantissimo per il corretto funzionamento del mitocondrio, un organello che funge da centrale energetica per la cellula del nostro organismo: da ciò si intuisce come sia essenziale per mantenere una buona efficienza fisica. Uno dei motivi che di più blocca i miei pazienti dallo smettere di fumare, è la paura di ingrassare. Non vi dirò bugie. Purtroppo è
Uno dei motivi che di più blocca i miei pazienti dallo smettere di fumare, è la paura di ingrassare. Non vi dirò bugie. Purtroppo è