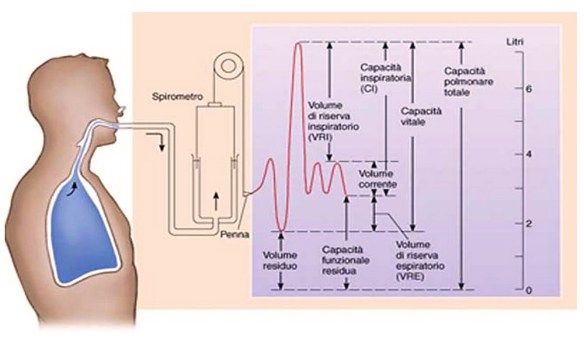
 La spirometria è un esame molto diffuso, rapido, indolore ed economico che indaga la funzione respiratoria. Il test si esegue con l’ausilio di uno strumento chiamato spirometro. Grazie a questo esame si può misurare la funzione dei polmoni, in particolare il volume e/o la velocità con cui l’aria può essere inspirata o espirata da un soggetto. La spirometria può anche essere parte di un test di provocazione bronchiale, utilizzato per determinare l’eventuale presenza di iperreattività bronchiale, ad esempio per verificare la presenza di asma occupazionale. Il risultato della spirometria è normalmente corredato da un commento verbale aggiunto dal medico in cui si esprime un giudizio inerente ai valori ottenuti.
La spirometria è un esame molto diffuso, rapido, indolore ed economico che indaga la funzione respiratoria. Il test si esegue con l’ausilio di uno strumento chiamato spirometro. Grazie a questo esame si può misurare la funzione dei polmoni, in particolare il volume e/o la velocità con cui l’aria può essere inspirata o espirata da un soggetto. La spirometria può anche essere parte di un test di provocazione bronchiale, utilizzato per determinare l’eventuale presenza di iperreattività bronchiale, ad esempio per verificare la presenza di asma occupazionale. Il risultato della spirometria è normalmente corredato da un commento verbale aggiunto dal medico in cui si esprime un giudizio inerente ai valori ottenuti.
Leggi anche: Asma bronchiale in bambini e adulti: cause, sintomi e cura
Come si esegue una spirometria?
L’indagine è molto semplice, non è dolorosa e richiede solo una modesta collaborazione da parte del paziente che deve eseguire delle manovre respiratorie mentre è collegato con la bocca allo spirometro. Generalmente al paziente viene chiesto di inspirare quanto più profondamente possibile, quindi di espirare nel sensore il più forte possibile e per un tempo il più a lungo possibile, preferibilmente per almeno 6 secondi. Durante l’esecuzione della prova viene utilizzato uno stringinaso morbido per evitare che l’aria possa sfuggire attraverso le narici. Si può anche ricorrere ad un filtro monouso per impedire la diffusione di microorganismi.
I risultati dell’esame
Il risultato dell’indagine è costituito da una serie di valori che indicano capacità e volumi polmonari, oltre che il grado di pervietà (apertura) dei bronchi. Questi valori non vanno ovviamente giudicati isolatamente, ma contestualizzati e valutati dal medico unitamente ad anamnesi ed esame obiettivo (cioè ai dati ottenuti dalla visita e dal racconto del paziente) e da altre eventuali indagini, come ad esempio un RX torace.
Leggi anche: Differenza tra ventilazione polmonare e alveolare: spazio morto anatomico e fisiologico
A che serve la spirometria?
La spirometria è un importante strumento utilizzato per generare grafici respiratori utili nella valutazione di determinate condizioni cliniche, come l’asma bronchiale, la fibrosi polmonare, la fibrosi cistica e la broncopneumopatia cronica ostruttiva.
I quattro quadri patologici
Il risultato della spirometria è generalmente sintetizzato in una fra quattro possibili diagnosi principali:
- quadro normale;
- ostruttivo;
- restrittivo;
- misto (ostruttivo e restrittivo).
Ciascun quadro patologico viene abitualmente classificato come:
- lieve;
- moderato;
- grave;
- molto grave.
Leggi anche: Differenza tra inspirazione e espirazione: l’atto respiratorio
Spirometria diretta ed indiretta
Il tracciato spirometrico è ottenibile attraverso la spirometria diretta. Questa si basa sulla misurazione dei volumi che escono direttamente dalla bocca del paziente. Ovviamente misurando i volumi eietti lo spettro misurabile andrà dalla massima espirazione alla massima inspirazione, coprirà cioè la capacità vitale. Il volume residuo non potrà in alcun modo essere misurato attraverso la spirometria diretta poiché non esce dalle vie aeree per definizione. Uno spirometro normalmente può essere ottenuto immergendo in un fluido un cilindro cavo e pieno d’aria. Facendo respirare il soggetto nel cilindro il questo si innalzerà e abbasserà a seconda dell’aumento o diminuzione del volume di gas contenuto. Collegando al cilindro un ago in grado di scrivere su carta che scorre a velocità costante avremmo ottenuto il tracciato spirometrico. Rimane da misurare la capacità polmonare residua: per fare ciò sono stati sviluppati vari metodi di spirometria indiretta: questi misurano il volume totale del polmone basandosi sulle proprietà dei gas e sulla legge di Boyle.
Leggi anche: Tumore al polmone in chi non fuma: da cosa viene causato?
Limiti della spirometria
La manovra è fortemente dipendente dalla collaborazione e dallo sforzo del paziente. Per questo motivo, generalmente, viene fatta ripetere almeno tre volte, al fine di assicurare una buona riproducibilità. Poiché i risultati dipendono dalla collaborazione del paziente, la capacità vitale forzata (FVC) può essere sottovalutata, ma mai sopravvalutata. Dal momento che la spirometria richiede la collaborazione del paziente, l’esame può essere utilizzato solo su adulti o su bambini abbastanza grandi per comprendere e seguire le istruzioni fornite (di norma a partire dai 6 anni di età o più), e solo su pazienti che sono in grado di capire e seguire le istruzioni. Questo è anche il motivo per cui questo tipo di esame non è adatto per essere eseguito su soggetti privi di conoscenza, letargici o pesantemente sedati, oppure che presentino qualsiasi tipo di problema o limitazione che in qualche modo possa interferire con lo sforzo respiratorio vigoroso richiesto dall’esame. Per i bambini molto piccoli e le persone incoscienti sono disponibili altri tipi di test di funzionalità respiratoria.
Un’altra importante limitazione del test è legata al fatto che molti pazienti asmatici presentano disturbi intermittenti o lievi ed hanno pertanto una spirometria normale tra le diverse fasi di riacutizzazione. Ciò limita l’utilità dell’esame come test diagnostico. La spirometria, tuttavia, è molto utile come strumento di monitoraggio: un improvviso calo del Volume espiratorio massimo al secondo (VEMS o FEV1) o di un altro indice spirometrico nello stesso paziente (ad esempio il PEF, picco di flusso espiratorio), può segnalare un peggioramento del controllo del disturbo, anche se il valore assoluto dell’indice permane ancora nel range di normalità. Anche per questo motivo è opportuno che i pazienti ed i loro medici tengano nota e registrino le migliori misure personali.
Leggi anche:
- Parametri della spirometria: capacità, volumi, rapporti e flussi
- Differenza tra BPCO ed asma: terapia e sintomi comuni e diversi
- Broncopneumopatia cronica ostruttiva (BPCO): sintomi, diagnosi e cura
- Broncoscopia polmonare con biopsia: a cosa serve, fa male, è pericolosa?
- Apparato respiratorio: anatomia in sintesi, struttura e funzioni
- Bronchi polmonari: anatomia, posizione e funzioni in sintesi
- Bronchioli e ramificazioni dell’albero bronchiale: anatomia e funzioni
- Bronchioli terminali: anatomia, posizione e funzioni in sintesi
- Polmoni: differenza tra funzioni respiratorie e non respiratorie
- Surfattante, compliance polmonare, alveoli, composizione e funzioni
- Differenza tra vie aeree superiori ed inferiori
- Differenza tra pneumociti di tipo I e di tipo II
- Diramazioni delle vie aeree inferiori: spiegazione e schema
- Bronchiolite in neonati e bambini: sintomi, cause, è pericolosa?
- Bronchiolite nei bimbi: mortalità, pericoli, complicazioni e durata
- Bronchiolite nei bambini: quando chiamare il medico?
- Bronchiolite nei bambini: qual è la migliore terapia?
- Drenaggio toracico (toracostomia): a che serve, quando si rimuove
- Valvola di Heimlich: com’è fatta, a che serve e come funziona
- Versamento pleurico, scompenso cardiaco, neoplastico, conseguenze
- Chilotorace: cause, sintomi e trattamento
- Empiema pleurico, subdurale, della colecisti: cause e cure
- Differenza tra empiema ed ascesso
- Emotorace (sangue nella cavità pleurica): sintomi, cause e cura
- Idrotorace: cause, patologie, sintomi, diagnosi e cure
- Embolia polmonare: massiva, diagnosi, da tumore, terapia
- Polmoniti nosocomiali: cause, terapie e linee guida ATS
- Polmonite interstiziale, atipica, senza febbre: sintomi e cure in bimbi ed adulti
- Polmonite in bimbi ed adulti: quando chiamare subito il medico
- Polmonite in bimbi ed adulti: quando diventa davvero pericolosa
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram o su Pinterest, grazie!

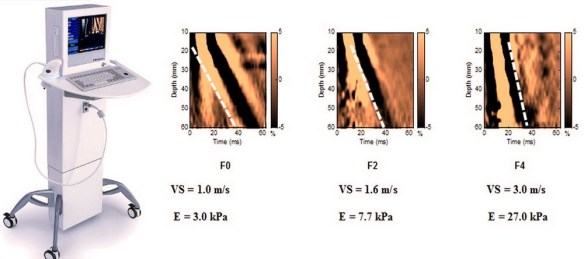 La prognosi e la gestione clinica dei pazienti affetti da malattia cronica di fegato è largamente influenzata dall’accumulo di fibrosi e dalla sua progressione nel tempo e le stesse scelte terapeutiche sono condizionate da questo parametro. Ciò enfatizza la necessità di una diagnosi precoce allo scopo di prevenire le complicanze. Sino a pochi anni fa la biopsia epatica rappresentava l’unico strumento di valutazione della fibrosi. Tuttavia la biopsia è procedura invasiva che talora può essere dolorosa ed indurre complicanze e ciò può scoraggiare alcuni a sottoporsi a questa valutazione. In conseguenza di ciò molti pazienti, soprattutto negli ultimi anni, sono stati trattati con farmaci antivirali senza che si conoscesse la reale gravità di malattia ed altri, invece, non hanno mai potuto giovarsi di una terapia, perché timorosi di sottoporsi a questa procedura. Peraltro l’accuratezza della biopsia epatica è influenzata dall’errore di campionamento e dalla variabilità di interpretazione. Queste limitazioni possono portare alla sottostima della cirrosi, specialmente se il campione bioptico è piccolo o frammentato. Ciò ha portato ad una nuova tecnica che ovviasse a questi problemi: l’elastografia epatica.
La prognosi e la gestione clinica dei pazienti affetti da malattia cronica di fegato è largamente influenzata dall’accumulo di fibrosi e dalla sua progressione nel tempo e le stesse scelte terapeutiche sono condizionate da questo parametro. Ciò enfatizza la necessità di una diagnosi precoce allo scopo di prevenire le complicanze. Sino a pochi anni fa la biopsia epatica rappresentava l’unico strumento di valutazione della fibrosi. Tuttavia la biopsia è procedura invasiva che talora può essere dolorosa ed indurre complicanze e ciò può scoraggiare alcuni a sottoporsi a questa valutazione. In conseguenza di ciò molti pazienti, soprattutto negli ultimi anni, sono stati trattati con farmaci antivirali senza che si conoscesse la reale gravità di malattia ed altri, invece, non hanno mai potuto giovarsi di una terapia, perché timorosi di sottoporsi a questa procedura. Peraltro l’accuratezza della biopsia epatica è influenzata dall’errore di campionamento e dalla variabilità di interpretazione. Queste limitazioni possono portare alla sottostima della cirrosi, specialmente se il campione bioptico è piccolo o frammentato. Ciò ha portato ad una nuova tecnica che ovviasse a questi problemi: l’elastografia epatica.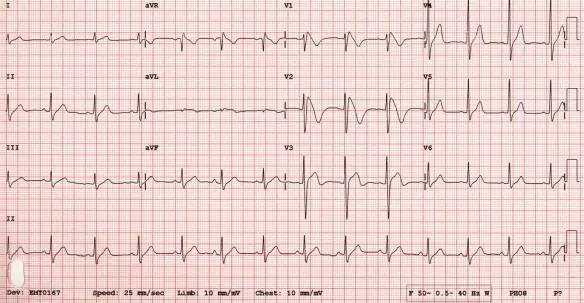 L’elettrocardiogramma è un esame diagnostico che consente la riproduzione grafica, su monitor o su carta, dell’attività elettrica del cuore durante il suo funzionamento, registrata dalla superficie del corpo. Mediante il monitoraggio dell’attività di pompaggio del sangue che il cuore esegue mediante contrazioni e rilasciamenti è possibile individuare l’eventuale presenza di una malattia cardiaca o di un disturbo del ritmo (aritmia). Questo esame può essere eseguito a riposo, mentre il paziente è supino sul lettino, o sotto sforzo, mentre il paziente cammina su un tapis roulant o pedala su una cyclette.
L’elettrocardiogramma è un esame diagnostico che consente la riproduzione grafica, su monitor o su carta, dell’attività elettrica del cuore durante il suo funzionamento, registrata dalla superficie del corpo. Mediante il monitoraggio dell’attività di pompaggio del sangue che il cuore esegue mediante contrazioni e rilasciamenti è possibile individuare l’eventuale presenza di una malattia cardiaca o di un disturbo del ritmo (aritmia). Questo esame può essere eseguito a riposo, mentre il paziente è supino sul lettino, o sotto sforzo, mentre il paziente cammina su un tapis roulant o pedala su una cyclette.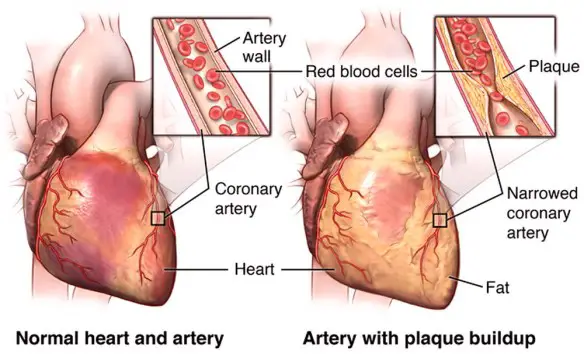 Con “angina pectoris” si intende un dolore al torace retrosternale (posteriore allo sterno, l’osso piatto e centrale del torace). L’angina pectoris non è quindi una vera e propria patologia, bensì un sintomo.
Con “angina pectoris” si intende un dolore al torace retrosternale (posteriore allo sterno, l’osso piatto e centrale del torace). L’angina pectoris non è quindi una vera e propria patologia, bensì un sintomo.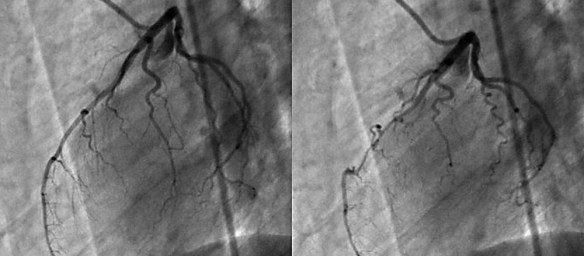 La coronografia è un esame radiologico invasivo che consente di visualizzare immagini dei vasi arteriosi che avvolgono il cuore e che portano il sangue al muscolo cardiaco, chiamati appunto coronarie. E’ una tecnica procedura diagnostica che viene condotta attraverso l’introduzione di un mezzo di contrasto nel circolo sanguigno, utile a rendere visibili le coronarie al macchinario. La coronografia prevede l’introduzione di un catetere, un tubicino sottile e flessibile che viene fatto avanzare nei vasi sanguigni fino al punto in cui deve rilasciare il liquido di contrasto. Grazie all’avvento delle tecnologie digitali, oggi è possibile ottenere immagini della funzionalità circolatoria minimizzando l’uso del mezzo di contrasto.
La coronografia è un esame radiologico invasivo che consente di visualizzare immagini dei vasi arteriosi che avvolgono il cuore e che portano il sangue al muscolo cardiaco, chiamati appunto coronarie. E’ una tecnica procedura diagnostica che viene condotta attraverso l’introduzione di un mezzo di contrasto nel circolo sanguigno, utile a rendere visibili le coronarie al macchinario. La coronografia prevede l’introduzione di un catetere, un tubicino sottile e flessibile che viene fatto avanzare nei vasi sanguigni fino al punto in cui deve rilasciare il liquido di contrasto. Grazie all’avvento delle tecnologie digitali, oggi è possibile ottenere immagini della funzionalità circolatoria minimizzando l’uso del mezzo di contrasto.
 La misurazione dell’azotemia (urea) e della creatinina sono entrambi esami di laboratorio usati dal medico per poter valutare il corretto funzionamento dei reni. L’azotemia è un esame più datato rispetto alla creatinina, che è molto più preciso nel diagnosticare un malessere del rene perché non è influenzato da condizioni esterne come l’alimentazione.
La misurazione dell’azotemia (urea) e della creatinina sono entrambi esami di laboratorio usati dal medico per poter valutare il corretto funzionamento dei reni. L’azotemia è un esame più datato rispetto alla creatinina, che è molto più preciso nel diagnosticare un malessere del rene perché non è influenzato da condizioni esterne come l’alimentazione. Gli esami di laboratorio disponibili per la diagnosi di carenza di ferro validi sia quando è associata ad anemia, sia quando si verifica in modo isolato, sono molteplici e possono essere catalogati distinguendoli in esami biochimici ed esami ematologici:
Gli esami di laboratorio disponibili per la diagnosi di carenza di ferro validi sia quando è associata ad anemia, sia quando si verifica in modo isolato, sono molteplici e possono essere catalogati distinguendoli in esami biochimici ed esami ematologici: