 Tutto quello che mangiamo contribuisce, nel bene e nel male alla nostra salute, non è una cosa nuova. Ippocrate di Cos lo disse già 2400 anni fa:
Tutto quello che mangiamo contribuisce, nel bene e nel male alla nostra salute, non è una cosa nuova. Ippocrate di Cos lo disse già 2400 anni fa:
Fa’ che il cibo sia la tua medicina e che la medicina sia il tuo cibo
Ci sono alcuni alimenti in particolare che possono aumentare o diminuire il rischio di ipertensione arteriosa, patologia che è a sua volta fattore di rischio per infarto del miocardio ed ictus cerebrale. Modificando alcune semplici abitudini alimentari, tra cui il conteggio delle calorie e prestando particolare attenzione alle porzioni (per favorire la perdita di peso), è possibile ridurre la pressione arteriosa, specie se si abbina una adeguata attività fisica e si evitano alcol e sigarette. Di seguito vi forniremo tutte le informazioni riguardo un corretto regime alimentare da seguire in caso di ipertensione.
Peso e pressione arteriosa sono correlati?
L’ipertensione è più comune nelle persone in sovrappeso od obese. Gli studi dimostrano che la perdita di peso comporta notevoli benefici, tra cui l’abbassamento della pressione arteriosa elevata. Perdere peso, inoltre, contribuisce a ridurre la quantità di farmaci necessaria per tenere sotto controllo l’ipertensione. Se siete in sovrappeso, rivolgetevi ad una figura professionale che possa aiutarvi ad elaborare un programma di dimagrimento salutare. Il modo migliore per perdere peso è quello di praticare più attività fisica, ovvero bruciare una quantità maggiore di calorie con l’esercizio fisico rispetto a quella assunta. Praticare attività fisica regolarmente (almeno 30 minuti quasi tutti i giorni), contribuisce anche ad abbassare la pressione sanguigna e a rafforzare il cuore. Alcune persone non sono consapevoli della quantità totale di calorie che introducono quotidianamente nell’organismo. Alcuni sottostimano la quantità e la tipologia di alimenti consumati per poi interrogarsi sul motivo per cui faticano a perdere peso. Tenere un diario alimentare è il modo migliore per sapere con certezza cosa si mangia ogni giorno. Annotare gli alimenti che vengono consumati, incluse le porzioni, contribuisce a delineare un quadro realistico delle abitudini alimentari. Questo sarà quindi il punto di partenza da cui iniziare per ridurre le calorie e le porzioni, allo scopo di perdere i chili necessari e tenere sotto controllo peso e pressione arteriosa.
Leggi anche:
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione arteriosa e venosa
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
In che modo la dieta influisce sulla pressione arteriosa?
Sono molti i cibi e i fattori alimentari che influiscono sulla pressione arteriosa. Gli studi mostrano che in alcune persone una dieta ricca di sodio aumenta la pressione sanguigna. In effetti, alcuni studi dimostrano che meno sodio si mangia, maggiore è la possibilità di tenere la pressione arteriosa sotto controllo, anche nel caso in cui si stiano assumendo farmaci atti a trattare l’ipertensione. Le scoperte scientifiche dimostrano che anche il potassio, il magnesio e le fibre alimentari possono influenzare la pressione arteriosa. Frutta e verdura sono ricche di potassio, magnesio, fibre e sono povere di sodio. Inoltre, frutta secca, semi, legumi, carni magre e pollame sono buone fonti di magnesio.
La dieta DASH è efficace per contrastare l’ipertensione?
Il termine DASH (letteralmente “approcci dietetici per contrastare l’ipertensione” dall’inglese “Dietary Approaches to Stop Hypertension) fa riferimento ad uno studio condotto sui diversi modelli alimentari atti a ridurre l’ipertensione. I ricercatori hanno scoperto che i volontari che avevano seguito la dieta DASH, presentavano un significativo abbassamento della pressione arteriosa solo dopo poche settimane. Hanno inoltre scoperto che la dieta iposodica DASH (che prevede una riduzione della quantità giornaliera di sodio a 1.500 milligrammi) ha comportato notevoli ed ulteriori benefici correlati alla riduzione della pressione arteriosa. Il Department of Health and Human Services e il Department of Agriculture raccomandano agli adulti un consumo massimo di sodio pari a 2.300 milligrammi di sodio. Gli ipertesi e le persone di età pari o superiore ai 50 anni, invece, non dovrebbero consumare più di 1.500 milligrammi di sodio al giorno. La ricerca ha infine dimostrato una riduzione del rischio di malattie coronariche e ictus nelle donne che avevano seguito la dieta DASH per diversi anni.
Leggi anche:
- Pressione arteriosa: i momenti della giornata in cui è più alta
- A che ora del giorno misurare la pressione arteriosa?
- Come si misura la pressione arteriosa? Guida facile
- Ipertensione: quali farmaci usare per abbassare la pressione arteriosa?
In cosa consiste il piano alimentare della dieta DASH?
Il piano alimentare della dieta DASH è ricco di frutta, verdura, cereali integrali, pesce, pollame, frutta secca, legumi e latticini poveri di grassi. Questi alimenti sono ricchi di nutrienti chiave come potassio, magnesio, calcio, fibre e proteine. A differenza della tipica dieta di stampo occidentale, la dieta DASH prevede quantità inferiori di sodio (sale), zuccheri, dolci, bevande zuccherate, grassi e carni rosse e/o lavorate. Per iniziare la dieta DASH, è sufficiente attenersi ai gruppi di alimenti e alle porzioni indicati qui di seguito (la dieta è basata su un apporto calorico totale giornaliero pari a 2.000 calorie):
- Cereali: 7-8 porzioni al giorno (porzioni: 1 fetta di pane, 1/2 tazza di riso/pasta cotti, 28 g di cereali secchi)
- Verdura: 4-5 porzioni al giorno (porzioni: 1 tazza di verdure crude a foglia verde, 1/2 tazza di verdure cotte)
- Frutta: 4-5 porzioni al giorno (porzioni: 1 frutto di media grandezza, 1/2 tazza di frutta fresca o surgelata, 1/4 di tazza di frutta secca, 177 ml di succo di frutta)
- Latticini poveri o privi di grassi: 2-3 porzioni al giorno (porzioni: 237 ml di latte, 1 tazza di yogurt, 42 g di formaggio)
- Carne magra, pollame e pesce: 1 o 2 porzioni al giorno (porzioni: 85 g di carne, pollame o pesce cotti)
- Frutta secca, semi e legumi: 4-5 porzioni alla settimana (porzioni: 1/3 di tazza di frutta secca, 2 cucchiai di semi, 1/2 tazza di fagioli o piselli secchi cotti)
- Grassi e oli: 2-3 porzioni al giorno (porzioni: 1 cucchiaio di olio vegetale o di margarina leggera, 1 cucchiaio di maionese povera di grassi)
- Dolci: limitarne il consumo a meno di 5 porzioni alla settimana (porzioni: 1 cucchiaio di zucchero o di marmellata)
L’obiettivo è quello di ridurre il consumo giornaliero di sodio a 2.300 milligrammi (1 cucchiaino di sale da tavola). Una volta che l’organismo si sarà abituato a questa dieta iposodica, sarà possibile ridurre ulteriormente il consumo giornaliero di sale a 1.500 milligrammi (circa due terzi di cucchiaino di sale da tavola). Ovviamente, prima di iniziare la dieta DASH è bene rivolgersi al medico o ad un dietologo. Queste figure professionali possono fornire maggiori informazioni circa la scelta ottimale dei cibi e le relative porzioni. Inoltre, anche nel caso della dieta DASH le calorie ricoprono un ruolo importante se si vuole perdere peso. Il medico o il dietologo potranno spiegare in modo esaustivo come contare le calorie e quali porzioni consumare.
Quali frutti e quali verdure sono fonti naturali di potassio, magnesio e fibre?
Per aumentare l’assunzione di potassio, magnesio e fibre in modo naturale, potete scegliere tra:
- mele
- albicocche
- banane
- barbabietola
- broccoli
- carote
- cavolo
- fagiolini
- pompelmo
- succo di pompelmo
- uva
- piselli
- mango
- meloni
- arance
- pesche
- ananas
- patate
- uva passa
- spinaci
- fragole
- patate dolci
- mandarini
- pomodori
- tonno
- yogurt (senza grassi)
Come posso ridurre il consumo di sodio all’interno del mio regime alimentare?
- Annotate la quantità di sodio presente negli alimenti che mangiate. Tenete un diario alimentare dove segnare cibo, porzioni e quantità di sodio.
- Fissate come obiettivo principale un consumo di sodio giornaliero inferiore a 2.300 milligrammi (1 cucchiaino di sale circa al giorno). Chiedete al medico se è il caso di ridurre ulteriormente a 1.500 milligrammi.
- Leggete le informazioni nutrizionali riportate sull’etichetta degli alimenti. La quantità di sodio è sempre indicata.
- Evitate cibi in scatola, lavorati e da fast food.
- Durante la preparazione dei pasti utilizzate condimenti privi di sale.
Leggi anche:
- Insufficienza della valvola mitralica lieve, moderata, severa: sintomi, diagnosi e terapia
- Elettrocardiogramma (ECG) a riposo e sotto sforzo: cos’è ed a che serve?
I CIBI CONSIGLIATI E QUELLI DA EVITARE PER PREVENIRE LA PRESSIONE ALTA:
Tra gli alimenti più consigliati in caso di ipertensione vi è la barbabietola rossa, grazie alla sua naturale ricchezza di nitrato. Quest’ultimo viene convertito durante il processo digestivo in monossido di azoto inducendo la vasodilatazione delle arterie e una conseguente riduzione della pressione sanguigna. A supporto di questa tesi i tre nutrizionisti hanno indicato come in un recente studio, che ha visto coinvolti 68 individui adulti. Coloro che avevano ricevuto 250 ml di succo di barbabietola al giorno per quattro settimane (rispetto al gruppo di controllo, che ha consumato un placebo) avevano visto ridursi la pressione “massima” (sistolica) di 7,7 mmHg e la “minima” (diastolica) di 5,2 mmHg. Ottimo anche il supporto fornito dalla vitamina C, presente in alcuni tipi di frutta e verdura. Assumerne 500 mg al giorno per 8 settimane consentirebbe, secondo precedenti studi, la riduzione della pressione sanguigna di 3,84 mmHg (sistolica) e 1,48 mmHg (diastolica). Via libera anche per i fiocchi d’avena, che favorirebbero una riduzione della “minima” di 0,11 mmHg ogni grammo di prodotto consumato (quantitativo consigliato 30 grammi per gli uomini e 25 per le donne). Il sale è ai primi posti per quanto riguarda alimenti e condimenti da evitare secondo i nutrizionisti australiani, seppure si trovi in una posizione tutt’altro che isolata. Da valutare con molta attenzione anche il consumo di caffè, il cui contenuto di caffeina porterebbe all’aumento (con appena una tazza di caffè forte) della sistolica di 8.1 mmHg e della diastolica di 5.7 mmHg (per una durata dell’effetto fino a 3 ore dopo l’assunzione). Negative anche le ripercussioni in caso di ipertensione anche in seguito al consumo di alcol o di liquirizia.
Leggi anche:
- Sistole e diastole nel ciclo cardiaco: fasi durata e spiegazione
- Sarò iperteso per tutta la vita? Dovrò continuare ad assumere il farmaco per sempre?
- Non riesco a controllare la pressione arteriosa alta
- Cosa fare in caso di picco di pressione arteriosa elevato?
- Pressione alta (ipertensione arteriosa): sintomi, cause, valori e cure
- Perché la pressione arteriosa alta (ipertensione) è pericolosa?
- Fattori di rischio cardiovascolare modificabili e non modificabili
- Che differenza c’è tra sistole e diastole?
- Qual è la differenza tra arteria e vena?
- Differenza tra prosciutto di Parma e San Daniele
- Differenza tra prosciutto e culatello
- Differenza tra prosciutto crudo e speck
- Differenza tra prosciutto cotto, crudo ed affumicato
- Differenza tra culatello e coppa
- Differenza tra prosciutto crudo e prosciutto crudo magro
- Differenze tra merluzzo, nasello, baccalà o stoccafisso
- Differenza tra vino rosso, bianco e rosato
- Differenze tra noci ed arachidi: calorie ed idee in cucina
- Differenza tra pepe nero e peperoncino: proprietà, calorie ed idee in cucina
- Differenza tra pizza e piadina: calorie ed idee in cucina
- Differenza tre Parmigiano Reggiano e Pecorino Romano: calorie ed idee in cucina
- Differenze tra parmigiano e grana: colesterolo, valori nutrizionali e dieta
- La mortadella fa ingrassare o dimagrire? Quante calorie e colesterolo ha?
- Aceto balsamico su carne, pesce, verdura, frutta, formaggio e dolci
- Differenze fra cotechino e zampone
- Differenze tra i vari tipi di parmigiano
- Prosciutto di Parma: come riconoscere l’originale dalle imitazioni
- Parmigiano Reggiano: si può mangiare in gravidanza?
- Il mio bambino può mangiare il parmigiano? A che età iniziare?
Lo Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 L’apparato respiratorio è costituito da un gruppo di organi altamente specializzati che ha il principale – ma non esclusivo – compito di rifornire di ossigeno le cellule e di eliminare l’anidride carbonica prodotta dall’ossidazione delle sostanze organiche. Nell’uomo esso è costituito dalle vie aeree, dai due polmoni e dalla pleura interna ed esterna. Le vie aeree sono formate dal naso esterno (fosse nasali e cavità nasali), dalla faringe, dalla laringe, dalla trachea, dai bronchi e dai bronchioli. Il polmone destro, più voluminoso, è suddiviso in tre lobi, mentre il sinistro è suddiviso solo in due lobi per far spazio all’apice (punta) del cuore. L’inspirazione, l’espirazione e la breve pausa che si verifica fra i due movimenti costituiscono un atto respiratorio. Ogni atto respiratorio comporta una serie di cambiamenti nella gabbia toracica dove sono alloggiati i polmoni e nella posizione del diaframma, un muscolo piatto che separa il torace e l’addome.
L’apparato respiratorio è costituito da un gruppo di organi altamente specializzati che ha il principale – ma non esclusivo – compito di rifornire di ossigeno le cellule e di eliminare l’anidride carbonica prodotta dall’ossidazione delle sostanze organiche. Nell’uomo esso è costituito dalle vie aeree, dai due polmoni e dalla pleura interna ed esterna. Le vie aeree sono formate dal naso esterno (fosse nasali e cavità nasali), dalla faringe, dalla laringe, dalla trachea, dai bronchi e dai bronchioli. Il polmone destro, più voluminoso, è suddiviso in tre lobi, mentre il sinistro è suddiviso solo in due lobi per far spazio all’apice (punta) del cuore. L’inspirazione, l’espirazione e la breve pausa che si verifica fra i due movimenti costituiscono un atto respiratorio. Ogni atto respiratorio comporta una serie di cambiamenti nella gabbia toracica dove sono alloggiati i polmoni e nella posizione del diaframma, un muscolo piatto che separa il torace e l’addome. Prima di iniziare la lettura, ti consiglio di leggere:
Prima di iniziare la lettura, ti consiglio di leggere:  L’ipertensione arteriosa, comunemente chiamata pressione alta, è una condizione clinica in cui la pressione del sangue nelle arterie della circolazione sistemica risulta elevata. Colpisce oltre 10 milioni di persone in Italia, delle quali solo ¼ è in grado di tenerla sotto controllo.
L’ipertensione arteriosa, comunemente chiamata pressione alta, è una condizione clinica in cui la pressione del sangue nelle arterie della circolazione sistemica risulta elevata. Colpisce oltre 10 milioni di persone in Italia, delle quali solo ¼ è in grado di tenerla sotto controllo.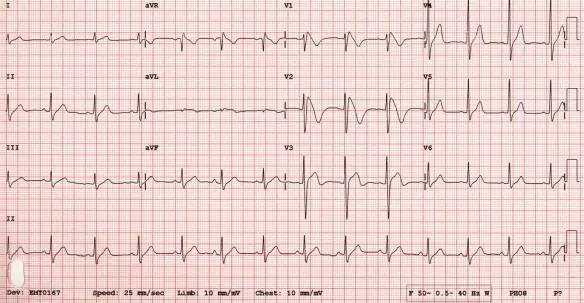 L’elettrocardiogramma è un esame diagnostico che consente la riproduzione grafica, su monitor o su carta, dell’attività elettrica del cuore durante il suo funzionamento, registrata dalla superficie del corpo. Mediante il monitoraggio dell’attività di pompaggio del sangue che il cuore esegue mediante contrazioni e rilasciamenti è possibile individuare l’eventuale presenza di una malattia cardiaca o di un disturbo del ritmo (aritmia). Questo esame può essere eseguito a riposo, mentre il paziente è supino sul lettino, o sotto sforzo, mentre il paziente cammina su un tapis roulant o pedala su una cyclette.
L’elettrocardiogramma è un esame diagnostico che consente la riproduzione grafica, su monitor o su carta, dell’attività elettrica del cuore durante il suo funzionamento, registrata dalla superficie del corpo. Mediante il monitoraggio dell’attività di pompaggio del sangue che il cuore esegue mediante contrazioni e rilasciamenti è possibile individuare l’eventuale presenza di una malattia cardiaca o di un disturbo del ritmo (aritmia). Questo esame può essere eseguito a riposo, mentre il paziente è supino sul lettino, o sotto sforzo, mentre il paziente cammina su un tapis roulant o pedala su una cyclette.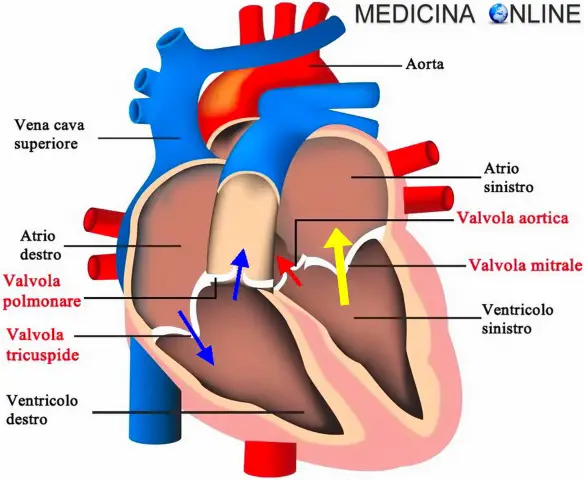
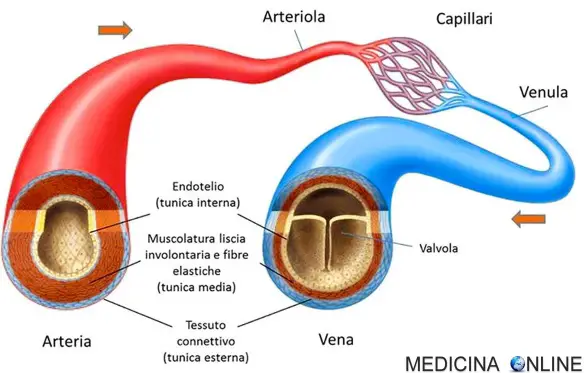 I vasi sanguigni non sono tutti uguali. Molti sanno che esistono arterie e vene, e che sono diverse tra loro, ma non tutti esattamente quali siano queste differenze. Cominciamo illustrando cosa siano le arterie.
I vasi sanguigni non sono tutti uguali. Molti sanno che esistono arterie e vene, e che sono diverse tra loro, ma non tutti esattamente quali siano queste differenze. Cominciamo illustrando cosa siano le arterie.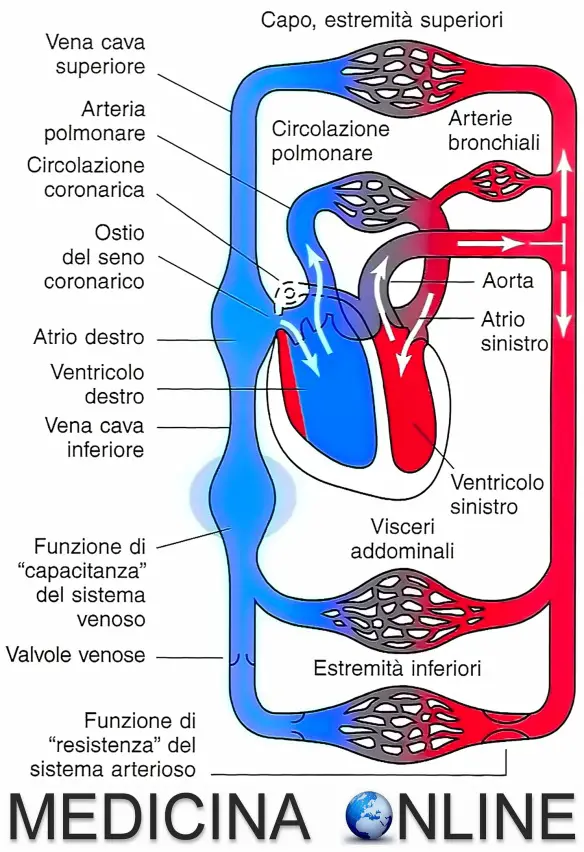
 I benefici del cioccolato per la nostra salute sono numerosi grazie alle sostanze che contiene, specie quello fondente. E’ importante non
I benefici del cioccolato per la nostra salute sono numerosi grazie alle sostanze che contiene, specie quello fondente. E’ importante non