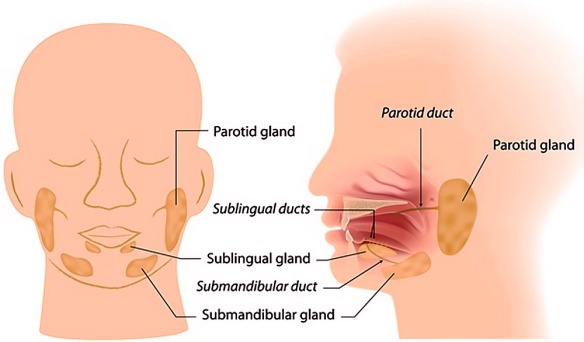
Il tumore delle ghiandole salivari è piuttosto raro e rappresenta meno dell’1% di tutti i tumori umani, il 2% circa dei tumori testa-collo. Secondo le stime più recenti, in Italia è diagnosticato ogni anno un nuovo caso di tumore delle ghiandole salivari negli uomini ogni 100.000 abitanti e meno di uno (0,7) ogni 100.000 abitanti nelle donne. Può comparire a qualsiasi età, ma in genere è raro prima dei 40 anni e nella maggior parte dei casi si sviluppa dopo i 60 anni. Colpisce uomini e donne senza differenze sostanziali (si apprezza solo un lieve aumento di incidenza negli uomini in età più avanzata).
Chi è a rischio
Studiare i fattori di rischio per tumori così rari non è semplice, ma nel caso delle ghiandole salivari si pensa che l’esposizione a radiazioni della zona di testa e collo soprattutto in giovane età (magari per un precedente trattamento medico) possa aumentare il rischio di sviluppare il tumore. Anche alcune esposizioni professionali – che si verificano cioè sul luogo di lavoro – potrebbero aumentare il rischio: maggiormente indiziate le polveri di metalli (leghe di nichel) o di minerali (silicio) e le sostanze radioattive. Tra gli altri probabili fattori di rischio ci sono anche un precedente tumore benigno sempre nella stessa area e il tipo di alimentazione, dal momento che seguire una dieta particolarmente povera di vitamine A e C (presenti soprattutto in frutta e verdura fresche) è associato a un’incidenza elevata della malattia.
Leggi anche:
- Alitosi: il tipo di odore del tuo alito cattivo rivela la patologia che hai
- Le tue unghie dicono molto sulla tua salute: ecco come leggerle
- Le tue feci dicono se sei in salute: con la Scala di Bristol impara ad interpretarle
- Parassiti e vermi nelle feci: sintomi e come eliminarli con farmaci e rimedi naturali
- Coprocoltura e antibiogramma: procedura e perché si eseguono
- Esame e raccolta delle feci: come si fa nel modo corretto ed a che serve
- Feci con sangue, muco, cibo: quando preoccuparsi?
Tipologie
Molti tumori delle ghiandole salivari sono benigni, non daranno mai origine a un tumore maligno e nella maggior parte dei casi vengono rimossi grazie alla chirurgia.
Per quanto riguarda i tumori maligni, invece, più del 70% colpisce la ghiandola parotide e il 10-20% la ghiandola sottomandibolare, mentre sono rarissimi quelli che originano nelle ghiandole sottolinguali e nelle salivari minori. Tutti i tipi di cellule presenti nelle ghiandole salivari possono dare origine a un tumore e proprio in base al tipo di cellula dalla quale si sviluppano, i tumori assumono nomi differenti: carcinoma mucoepidermoide, che è il più comune e interessa spesso la parotide; carcinoma adenoide cistico, che è tipico delle ghiandole salivari minori e molti tipi differenti di adenocarcinoma (polimorfo di basso grado, a cellule basali, non specificato, mucinoso eccetera). Inoltre, nelle ghiandole salivari si possono generare altri tumori come, per esempio, carcinomi a cellule squamose, carcinomi indifferenziati, carcinoma anaplastico a piccole cellule, sarcomi e linfomi (molto rari).
Sintomi
I sintomi dei tumori delle ghiandole salivari si manifestano soprattutto nella regione della testa e del collo e possono presentarsi come presenza di una massa o dolore al volto, al collo o alla bocca, come difficoltà a inghiottire o come differenze visibili e mai notate in precedenza in forma, dimensioni e forza muscolare tra i due lati di volto, collo, bocca.
Da tenere sotto controllo anche le ostruzioni o i sanguinamenti del naso e il senso di intorpidimento a livello del volto. Sono segni e sintomi che non necessariamente indicano la presenza di un tumore, ma che meritano comunque attenzione e un parere medico.
Leggi anche:
- Lingua bianca, impastata, spaccata: cause e quando è pericolosa
- Afte, nevralgia, herpes ed altre cause di dolore alla lingua (glossodinia)
- Dolore alla lingua ed alla bocca: cause, complicanze, dieta e terapia
- Alito cattivo: tutti i rimedi migliori per combattere l’alitosi
- Quanto peso perdiamo ogni volta che andiamo in bagno?
Prevenzione
In base ai dati oggi disponibili non è possibile stabilire una strategia di prevenzione efficace contro i tumori delle ghiandole salivari. Evitare l’esposizione a radiazioni, a sostanze pericolose come polveri di silicio, gomma o leghe di nichel e seguire un’alimentazione ricca di frutta e verdura può comunque contribuire a ridurre il rischio.
Diagnosi
L’esame di controllo delle ghiandole salivari da parte del medico permette di scoprire noduli o eventuali masse di nuova formazione, che, in alcuni casi, possono far sospettare un problema di tipo oncologico. La presenza di un nodulo non è però sufficiente per formulare una diagnosi certa: dopo aver valutato la storia clinica e familiare e i risultati della visita ambulatoriale, in caso di situazioni sospette, il medico di base può richiedere una visita specialistica da un otorinolaringoiatra. Tra gli esami più utilizzati per diagnosticare un tumore alle ghiandole salivari sono particolarmente importanti radiografie, TC (tomografia computerizzata) e risonanza magnetica. Infine, per determinare la tipologia del tumore, si procede con la biopsia, cioè il prelievo di un frammento del tumore e la sua analisi al microscopio.
Evoluzione
Come per molti altri tumori, anche per quelli delle ghiandole salivari viene utilizzato il sistema di stadiazione TNM, che consente di stabilire quanto la malattia sia estesa, prendendo in considerazione il tumore (T) e la presenza di cellule tumorali ai linfonodi (N) e in organi lontani (metastasi, M).
Come si cura
Una volta diagnosticata la presenza di un tumore delle ghiandole salivari, la scelta del trattamento più adatto ed efficace deve tenere conto di molteplici fattori, tra i quali il tipo di malattia, la posizione e dimensione della massa, lo stato di salute del paziente e il possibile impatto del trattamento sulla vita di tutti i giorni: intervenire su questi tumori potrebbe infatti influenzare funzioni importanti come parlare, masticare o inghiottire.
Rivolgersi a un centro specializzato è il primo fondamentale passo verso la cura di questi tumori piuttosto rari. Tenuto conto di queste premesse, la scelta del trattamento dei tumori delle ghiandole salivari ricade spesso sulla chirurgia, con la quale è possibile in molti casi rimuovere tutta la massa tumorale, oltre ad alcuni tessuti circostanti per essere certi di non lasciare cellule malate nella zona trattata. Gli interventi per la rimozione di questi tumori sono delicati, ma stanno diventando sempre più precisi e meno invasivi grazie ai continui progressi nelle tecniche chirurgiche e di ricostruzione facciale. Dopo l’operazione è possibile utilizzare la radioterapia che assume così un ruolo adiuvante: aiuta a distruggere le cellule tumorali rimaste in sede che, date le microscopiche dimensioni, non possono essere asportate con il bisturi. Ma la radioterapia rappresenta una valida opzione anche quando il paziente è troppo debole per affrontare l’operazione o quando il tumore, per dimensione o posizione, non può essere asportato chirurgicamente; appare inoltre efficace nell’alleviare i sintomi nel caso di malattia in stadio avanzato (ruolo palliativo della radioterapia). Tra le diverse tipologie di radioterapia, quella a base di neutroni (particelle subatomiche) sembra essere particolarmente efficace per trattare alcuni tumori delle ghiandole salivari, ma questa opzione di trattamento non è disponibile in tutti i centri oncologici. A differenza della chirurgia e della radioterapia, la chemioterapia non è molto utilizzata per i tumori delle ghiandole salivari e viene scelta come trattamento solo nel caso di tumori già diffusi in organi lontani e in pazienti che non possono essere trattati con chirurgia e radioterapia. Infine, in alcuni casi, la chemioterapia può essere associata alla radioterapia per aumentarne l’efficacia.
Leggi anche:
- La lingua dice molto sulla tua salute: ecco come “leggerla”
- In quali casi la lingua viene amputata?
- Lingua gialla con alito cattivo o mal gola: cause e rimedi
- Lingua bianca e afte nei neonati: cause e cure
- Patina bianca sulla lingua: da cosa può essere causata?
- Lingua verde: cause e terapie
- Lingua nera villosa: cause, diagnosi e terapie
- La lingua che parli influenza la tua personalità ed il tuo cervello
- Cos’è la lingua: anatomia e funzioni in sintesi
- Differenze tra allergia alimentare ed intolleranza alimentare
- Bocca secca ed asciutta da ansia, diabete, malattie del fegato: diagnosi e cure
- Salivazione eccessiva dopo i pasti, in gravidanza, nei bambini: quali rimedi?
- Ghiandole salivari ingrossate: sintomi, cause, come si curano
- Ghiandole salivari: anatomia e funzioni in sintesi
- Dolore alla mandibola: cause e sintomi
- Articolazione temporo mandibolare (ATM): anatomia e funzioni
- Sindrome temporo mandibolare: sintomi, diagnosi e cure
- Differenza tra mascella e mandibola: sono sinonimi?
- Di cosa è fatta la saliva, quanta ne produciamo, a che serve?
- Labbra blu: da cosa sono causate e come si curano in bimbi ed adulti
- Labbra screpolate e gonfie: cause e rimedi in bambini ed adulti
- Herpes labiale: cause, sintomi, rimedi e trattamento farmacologico
- Labbra gonfie (gonfiore labiale): possibili cause, sintomi e rimedi
- Cattivo sapore in bocca acido o amaro: rimedi e quando è pericoloso
- Denti sensibili: sbiancamento, caldo, freddo, collutorio ed altre cause
- Cibi che macchiano i denti: quali evitare ed i consigli per mantenerli bianchi
- I tuoi capelli rivelano la tua salute: ecco come leggere i segnali che ti inviano
- Come porti capelli rivela molto della tua personalità
- Smegma femminile, vulviti e cattivi odori vaginali: cura e prevenzione
- Scura o chiara, liquida o schiumosa: la tua urina rivela la tua salute
- Mi dicevano “sei grassa” così decisi che non avrei mangiato più. Mai più. La testimonianza di una paziente anoressica
- Reflusso gastroesofageo: sintomi, diagnosi e cura;
- Anoressia: le immagini drammatiche di un corpo che non esiste più
- Si mette a dieta e perde 60 kg. La ragione per cui lo fa vi lascerà senza parole
- Valeria Levitina pesa 25 kg: è la ragazza più anoressica del mondo [VIDEO]
- Una vostra amica è troppo magra? Vi insegno a capire se soffre di anoressia
- Qual è la differenza tra anoressia e bulimia?
- Com’è fatto il cuore, a che serve e come funziona?
- Differenza tra pressione massima (sistolica), minima (diastolica) e differenziale
- Pressione arteriosa: valori normali e patologici
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

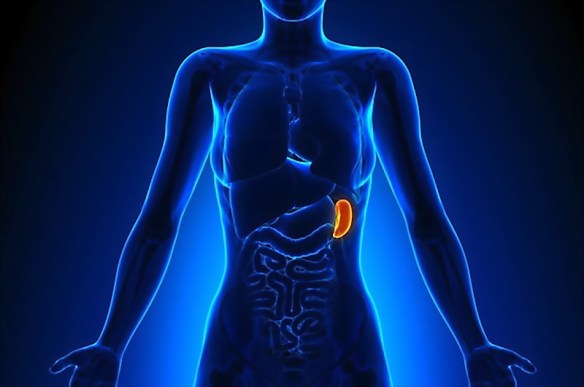 In un
In un  I sintomi del tumore del colon sono comuni a molte altre patologie intestinali e possono comprendere:
I sintomi del tumore del colon sono comuni a molte altre patologie intestinali e possono comprendere: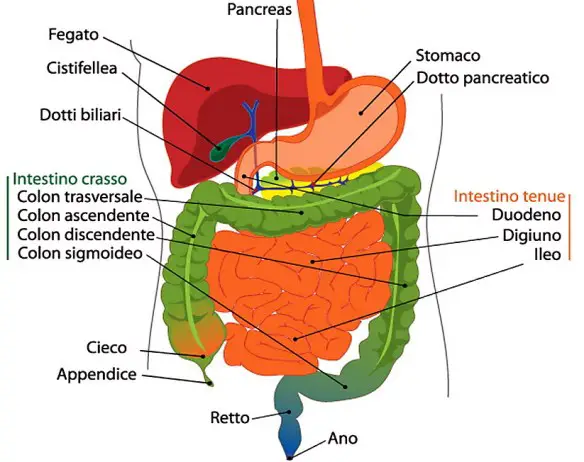
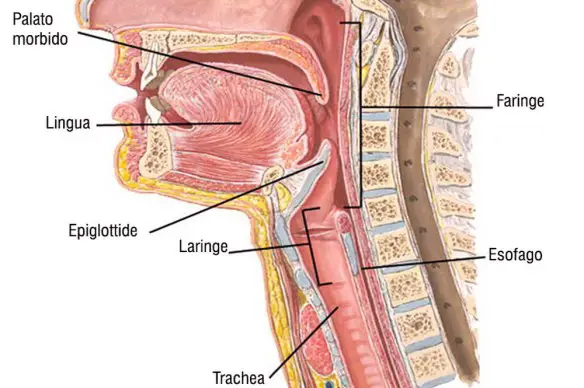 Prima di leggere questo articolo, per meglio comprendere l’argomento, ti consiglio di leggere:
Prima di leggere questo articolo, per meglio comprendere l’argomento, ti consiglio di leggere:  Prima di continuare la lettura di questo articolo, ti consiglio di leggere:
Prima di continuare la lettura di questo articolo, ti consiglio di leggere:  Spesso usati come sinonimi nell’uso comune, in realtà debolezza e stanchezza sono termini che descrivono due sensazioni diverse. E’ importante conoscerne con esattezza il significato, poiché una corretta accezione del termine può essere di aiuto al medico al fine di restringere la cerchia delle possibili cause dei sintomi.
Spesso usati come sinonimi nell’uso comune, in realtà debolezza e stanchezza sono termini che descrivono due sensazioni diverse. E’ importante conoscerne con esattezza il significato, poiché una corretta accezione del termine può essere di aiuto al medico al fine di restringere la cerchia delle possibili cause dei sintomi.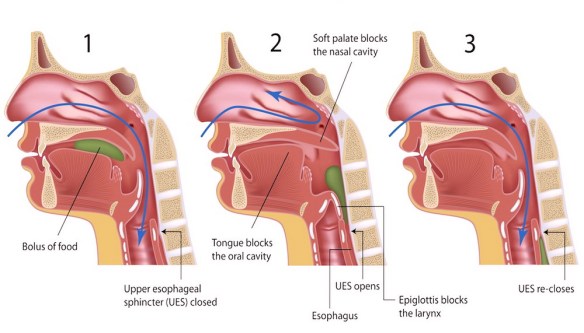 La deglutizione è un atto apparentemente semplice ma che in realtà coinvolge in modo complesso diversi organi dell’apparato digerente, tra cui bocca, gola, faringe ed esofago. La deglutizione ha inizio durante la masticazione, che è parte della digestione meccanica. La saliva contiene enzimi che degradano o emulsionano il cibo in una massa morbida che transita verso il basso nell’esofago, il tratto del tubo digerente che collega la bocca allo stomaco. La deglutizione è parzialmente volontaria (controllata dalla volontà) e in parte involontaria (controllata da muscoli e nervi). L’insorgere di problemi durante una qualsiasi delle fasi di questo processo può causare dolore o difficoltà di deglutizione. Il dolore può interessare gola, torace o collo. Il soggetto può percepire un senso di oppressione, pesantezza o una senso di soffocamento oppure può avere rigurgiti o vomito. La deglutizione dolorosa, che in medicina viene chiamata “odinofagia” (mentre il termine “disfagia” indica al contrario difficoltà a deglutire), può indicare la presenza di un problema grave. Si consiglia di ricercare cure mediche immediate in caso di deglutizione dolorosa accompagnata da difficoltà di respirazione, senso di soffocamento, vomito con emissione di sangue o feci sanguinolente, nere o catramose.
La deglutizione è un atto apparentemente semplice ma che in realtà coinvolge in modo complesso diversi organi dell’apparato digerente, tra cui bocca, gola, faringe ed esofago. La deglutizione ha inizio durante la masticazione, che è parte della digestione meccanica. La saliva contiene enzimi che degradano o emulsionano il cibo in una massa morbida che transita verso il basso nell’esofago, il tratto del tubo digerente che collega la bocca allo stomaco. La deglutizione è parzialmente volontaria (controllata dalla volontà) e in parte involontaria (controllata da muscoli e nervi). L’insorgere di problemi durante una qualsiasi delle fasi di questo processo può causare dolore o difficoltà di deglutizione. Il dolore può interessare gola, torace o collo. Il soggetto può percepire un senso di oppressione, pesantezza o una senso di soffocamento oppure può avere rigurgiti o vomito. La deglutizione dolorosa, che in medicina viene chiamata “odinofagia” (mentre il termine “disfagia” indica al contrario difficoltà a deglutire), può indicare la presenza di un problema grave. Si consiglia di ricercare cure mediche immediate in caso di deglutizione dolorosa accompagnata da difficoltà di respirazione, senso di soffocamento, vomito con emissione di sangue o feci sanguinolente, nere o catramose. Un uomo è deceduto dopo essere stato colpito da un malore improvviso mentre era a bordo di un Intercity 669 che da Milano lo avrebbe portato a La Spezia. La vittima però, invece di chiamare aiuto, avrebbe cercato di decifrare i sintomi facendo una ricerca su Google tramite il suo smartphone. Nessuno dunque ha potuto aiutare l’uomo, che è stato trovato già privo di vita sul convoglio. All’arrivo dei soccorso, gli operatori del 118 non hanno potuto fare altro che constatare il decesso, inutili infatti sono stati i tentativi di rianimarlo.
Un uomo è deceduto dopo essere stato colpito da un malore improvviso mentre era a bordo di un Intercity 669 che da Milano lo avrebbe portato a La Spezia. La vittima però, invece di chiamare aiuto, avrebbe cercato di decifrare i sintomi facendo una ricerca su Google tramite il suo smartphone. Nessuno dunque ha potuto aiutare l’uomo, che è stato trovato già privo di vita sul convoglio. All’arrivo dei soccorso, gli operatori del 118 non hanno potuto fare altro che constatare il decesso, inutili infatti sono stati i tentativi di rianimarlo.