 L’anestesia epidurale rappresenta il metodo migliore per alleviare il dolore durante il parto e, in effetti, la maggior parte delle donne richiede l’epidurale più di ogni altro metodo analgesico. Il travaglio può essere molto doloroso, quindi è importante sapere come alleviare il dolore; nel momento in cui ci si prepara al parto è necessario conoscere i diversi metodi di sollievo dal dolore disponibili nell’ospedale scelto, in modo da essere pronti a prendere delle decisioni al momento dell’intervento: conoscere i diversi tipi di epidurale, come essa viene somministrata ed i benefici e i rischi correlati, vi consentirà di prendere una decisione più consapevole per voi stesse e il vostro bambino, il giorno del parto.
L’anestesia epidurale rappresenta il metodo migliore per alleviare il dolore durante il parto e, in effetti, la maggior parte delle donne richiede l’epidurale più di ogni altro metodo analgesico. Il travaglio può essere molto doloroso, quindi è importante sapere come alleviare il dolore; nel momento in cui ci si prepara al parto è necessario conoscere i diversi metodi di sollievo dal dolore disponibili nell’ospedale scelto, in modo da essere pronti a prendere delle decisioni al momento dell’intervento: conoscere i diversi tipi di epidurale, come essa viene somministrata ed i benefici e i rischi correlati, vi consentirà di prendere una decisione più consapevole per voi stesse e il vostro bambino, il giorno del parto.
Queste conoscenze sono importanti anche per chi assiste al parto, che dovrà anche sapere come essere di sostegno alla partoriente. L’ostetrica o il medico possono illustrare le diverse opzioni esistenti, così da scegliere il metodo più consono. L’epidurale è un tipo particolare di anestesia locale. Addormenta i nervi che conducono gli impulsi del dolore dal canale del parto al cervello. Nella maggior parte delle donne, l’epidurale elimina completamente il dolore. Può essere utile in donne con travaglio prolungato o molto doloroso, o particolarmente angosciate.
Può essere somministrata solo da un anestesista e non è quindi praticabile se si sceglie di partorire a casa. Se si ritiene di poterne avere bisogno, verificare che l’ospedale scelto per il parto assicuri la presenza costante di un anestesista. Dopo l’epidurale le possibilità di muovere le gambe dipenderanno dall’anestetico locale adoperato. È possibile eseguire epidurali “mobili”, che consentono cioè di camminare. In questi casi, però, dovrà essere monitorato il battito cardiaco fetale tramite telemetria e non tutti i reparti dispongono di tali dispositivi. Consultare l’ostetrica per sapere se il proprio reparto eroga l’epidurale mobile. L’epidurale può notevolmente alleviare il dolore, ma non è efficace nel 100% dei travagli. Per esempio la società degli anestesisti ostetrici inglese stima che, in una donna su otto, sia necessario un altro metodo di eliminazione del dolore oltre all’epidurale. I farmaci usati per l’epidurale rientrano nella classe dei cosiddetti anestetici locali, come la bupivacaina, la clorprocaina o la lidocaina. Essi vengono spesso somministrati in combinazione con oppioidi o stupefacenti come il fentanil e il sufentanil, così da diminuire la dose richiesta di anestetico locale. In questo modo il sollievo dal dolore si ottiene con degli effetti minimi.
Altri consigli per ridurre il dolore
Durante il travaglio, sarà più facile rilassarsi e gestire il dolore se:
-
- Si sa cosa aspettarsi. Sapere in cosa consiste il travaglio può aiutare a mantenere il controllo e ad avere meno paura. Parlarne con l’ostetrica o il medico, chiarirsi i dubbi e partecipare alle classi prenatali.
- Imparare a rilassarsi, mantenere la calma e respirare profondamente.
- Tenersi in movimento. La posizione può essere importante, quindi provare a inginocchiarsi, camminare o dondolare avanti e indietro.
- Avere con sé durante il travaglio il compagno, una persona cara o di famiglia sostegno; comunque, anche in assenza di un proprio caro, non preoccuparsi perché l’ostetrica darà tutto il supporto necessario.
- Farsi massaggiare dal proprio partner (a meno che essere manipolate non risulti fastidioso).
- Fare un bagno.
Controindicazioni
Occasionalmente, l’epidurale non è raccomandata. Per esempio, potrebbe non essere adatta in pazienti con:
-
-
- Uso di anticoagulanti (ad esempio warfarin).
- Allergie agli anestetici locali.
- Anomalie della coagulazione del sangue che aumentino il rischio di sanguinamento o comunque livelli ematici insufficienti delle piastrine.
- Emorragie o stato di shock.
- Un’infezione alla schiena.
- Deformità o artrite grave della colonna vertebrale.
- Un’infezione del sangue.
- Affezioni neurologiche come la spina bifida
- Dilatazione inferiore a 4 cm.
- Il medico non individua lo spazio epidurale.
- Un parto troppo veloce che non garantisce abbastanza tempo per somministrare il farmaco.
L’anestesista può fornire tutte le informazioni del caso e discutere i rischi potenziali in queste situazioni.
Procedura
Durante l’epidurale vengono somministrati liquidi tramite una fleboclisi in una vena del braccio. Con la paziente su un fianco o seduta con il dorso incurvato, l’anestesista disinfetta la schiena, inietta una minima quantità di anestetico locale e quindi introduce un ago nella schiena. Questa posizione è fondamentale per prevenire i problemi e aumentare l’efficacia dell’epidurale. Attraverso l’ago viene quindi inserito un tubicino molto sottile in corrispondenza dei nervi che convogliano gli impulsi del dolore originati dall’utero. L’ago viene attentamente rimosso lasciando il catetere in quell’area in modo che il farmaco possa essere somministrato tramite iniezioni periodiche o continue infusioni. Il catetere verrà fissato alla schiena, evitando che possa uscir fuori.
I farmaci, in genere una combinazione di anestetici locali e oppioidi, vengono somministrati attraverso questo tubicino (con oppioide, si intende una sostanza che interagisce con speciali recettori del corpo, riducendo il dolore). Per allestire l’epidurale, occorrono circa 10 minuti, e altri 10 – 15 perché sia efficace. Non sempre lavora al meglio fin da subito e può richiedere aggiustamenti. Una volta allestita, può essere potenziata dall’ostetrica o anche dalla partoriente tramite un apposito dispositivo. Sarà necessario monitorare costantemente le contrazioni materne e il battito cardiaco fetale. Ciò comporta di indossare una cintura intorno all’addome e, se possibile, una pinzetta sulla testa del neonato.
Leggi anche:
Epidurale mobile
L’epidurale mobile consiste in un’epidurale con dosi basse che possono venire somministrate durante il travaglio. Vengono usate quantità inferiori di anestetici locali insieme ad altri medicinali con azione analgesica. Poiché i nervi non sono completamente bloccati, l’epidurale mobile allevia il dolore senza l’intorpidimento o la sensazione di pesantezza alle gambe che caratterizzano l’epidurale completa. Un altro vantaggio dell’epidurale mobile è che rimangono percepibili le contrazioni e la necessità di spingere durante gli stadi finali del parto. Poiché le gambe mantengono un minimo di sensibilità, si potrà anche camminare se necessario, anche se non è consigliato.
Indicazioni e vantaggi
L’epidurale è un tipo di anestesia locale. Può essere utilizzata per bloccare completamente il dolore a paziente vigile, questo permette di evitare le complicanze e gli effetti collaterali tipici dell’anestesia generale, come malessere e stordimento.
L’anestesia epidurale può essere usata per attenuare la sensibilità e alleviare il dolore in situazioni quali:
-
-
- il parto naturale,
- il parto cesareo (il neonato viene estratto attraverso un’incisione praticata nell’addome)
dopo un intervento chirurgico eseguito in anestesia generale,
- durante altri tipi di chirurgia, come interventi al ginocchio, le protesi d’anca, fratture di costole o torace e l’amputazione di un arto inferiore.
L’ostetrica e l’anestesista possono dare consigli sull’epidurale durante il travaglio e il parto, e un parere sull’effettiva necessità nel caso specifico, ma la decisione finale è sempre della paziente.
L’epidurale potrebbe essere raccomandata nei casi di:
-
-
- travaglio particolarmente doloroso, complicato o protratto,
- parto gemellare o trigemino,
- parto cesareo, se l’epidurale era stata somministrata durante il travaglio,
- parto assistito, quando un forcipe o una ventosa vengono attaccati alla testa fetale per aiutare l’estrazione.
Perlopiù, l’epidurale viene associata alla soppressione del dolore durante il travaglio e il parto, che permette di:
-
-
- Ottenere un maggiore sollievo se il parto è prolungato.
- Alleviare il dolore del parto può aiutare la donna a ricordare il parto come un’esperienza più positiva.
- Nella maggior parte dei casi l’epidurale vi consentirà di rimanere vigili e di partecipare attivamente al momento del parto.
- Se si subisce un parto cesareo l’ anestesia epidurale vi permetterà di rimanere svegli e anche di ottenere un più rapido sollievo dal dolore durante il recupero.
Quando le altre procedure non funzionano, un’epidurale può essere ciò di cui si ha bisogno contro stanchezza e irritabilità. L’epidurale può aiutare a rilassarvi e a darvi la forza di sostenere il parto e di esserne un partecipante attivo.
Effetti collaterali
È necessario essere consapevoli di alcuni possibili effetti collaterali:
-
-
- L’epidurale può rendere le gambe pesanti, secondo il tipo di anestetico locale usato.
- Non dovrebbe provocare malesseri o sonnolenza.
- La pressione arteriosa può abbassarsi bruscamente (ipotensione); questo è comunque un evento raro, perché i liquidi somministrati tramite la fleboclisi nel braccio aiutano a mantenere la pressione a buoni livelli.
- L’epidurale può prolungare il secondo stadio del travaglio. Non essendo più percepibili le contrazioni, sarà l’ostetrica a dire quando spingere. Possono quindi essere necessari forcipi o ventose per aiutare il passaggio della testa neonatale (estrazione strumentale). In caso di epidurale il personale sanitario aspetterà più a lungo la discesa della testa del neonato (prima dell’inizio delle spinte), ciò consente di ridurre le probabilità di dover ricorrere a estrazione strumentale. Talvolta verso la fine si somministra meno anestetico, in modo che l’effetto si attenui e la partoriente possa espellere il neonato in modo naturale.
- A seguito di un’epidurale, può risultare difficile la minzione. In questi casi, verrà inserito un piccolo catetere in vescica come ausilio.
- In circa un caso su 100, all’epidurale fa seguito una cefalea. Quando succede, può essere trattata.
- La schiena può essere leggermente dolente per un paio di giorni, ma l’epidurale non provoca dolori di lunga durata.
- In circa una donna su 2.000, il parto è seguito da sensazioni di formicolio o punture di spillo lungo una gamba. Questo è più probabilmente dovuto al parto di per sé che non all’epidurale. Saranno il medico o la levatrice a dire quando ci si può alzare dal letto.
Rischi
Talvolta, l’anestesia può non fare effetto. Ciò può avvenire se:
-
-
- è difficoltoso trovare lo spazio epidurale,
- l’anestetico locale non si distribuisce uniformemente nello spazio epidurale,
- il catetere fuoriesce.
Quando non funziona, l’anestesista può proporre modi alternativi di alleviare il dolore o ripetere la procedura.
Questa anestesia in genere è sicura tuttavia, come la maggior parte delle procedure mediche, può avere effetti collaterali e complicanze.
-
-
- Bassa pressione arteriosa. L’abbassamento della pressione arteriosa (ipotensione) è l’effetto collaterale più frequente dell’epidurale. Ciò avviene perché l’anestetico locale usato ha effetti sui nervi dei vasi sanguigni, determinando una caduta della pressione arteriosa. Ciò può provocare uno stato di confusione o nausea. Durante l’epidurale, la pressione arteriosa viene strettamente monitorata. Se necessario, possono essere somministrati farmaci per trattare l’ipotensione.
- Perdita del controllo vescicale. Dopo l’anestesia, non si avverte il segnale di vescica piena perché l’epidurale blocca i nervi circostanti. L’urina verrà drenata tramite un catetere inserito nella vescica. Il controllo della vescica si ripristina non appena l’anestesia scompare.
- Prurito cutaneo. Talvolta, la combinazione degli analgesici con gli anestetici adottata per l’epidurale può causare prurito. In genere, questo è facilmente trattabile.
- Malessere: Dopo l’epidurale, ci potrà essere una sensazione di nausea (o vomito). Se la pressione arteriosa è normale, potranno essere di aiuto farmaci anti-nausea.
- Mal di schiena: Uno studio condotto nel 2010 non ha riscontrato rischi specifici di mal di schiena a lungo termine legati all’uso dell’epidurale. Il personale sanitario farà di tutto per permettere una posizione comoda durante e dopo la procedura, ma il fatto di rimanere ferme a lungo può peggiorare un mal di schiena preesistente. Un eventuale forte mal di schiena dopo epidurale dovrà essere riferito al medico quanto prima, in modo da individuarne la causa.
- Cefalee intense: Occasionalmente, un forte mal di testa può seguire un’epidurale; è la cosiddetta cefalea post-puntura durale. Succede quando il rivestimento del midollo spinale (dura) viene accidentalmente punto. Questa cefalea in genere passa con il tempo, ma è possibile ricorrere a una procedura (il tappo ematico o “blood patch”) per sigillare il foro. Consiste nel prelevare un piccolo campione di sangue e iniettarlo nello spazio epidurale. Quando il sangue coagula, il foro viene tappato e la cefalea sparisce. Si tratta di una rara complicanza dell’epidurale. Le probabilità che avvengano vanno da 1 a 100 a 1 a 500.
- Infezione: Nelle settimane dopo un’epidurale nel sito dell’iniezione si potrebbe sviluppare un’infezione. L’infezione può portare allo sviluppo di un ascesso. Molto raramente, l’ascesso si può formare nello spazio epidurale. Ciò può danneggiare i nervi, portando anche a perdita completa dei movimenti della metà inferiore del corpo (paraplegia).
- Ematoma epidurale: L’ematoma è una rarissima complicanza dell’epidurale. Consiste in una raccolta di sangue che si sviluppa dopo la rottura della parete di un vaso sanguigno. Se vengono punte le vene all’interno dello spazio epidurale, ci possono essere una raccolta di sangue e lo sviluppo di un ematoma, che può comprimere il midollo spinale. Del tutto occasionalmente, ciò può indurre danni neurologici, come la paraplegia.
Altre complicanze, per quanto rare, dell’epidurale sono:
-
-
- convulsioni
- difficoltà respiratorie
- danni ai nervi
- morte
La letteratura conferma il fatto che le complicanze gravi a seguito di epidurale sono rare. La stima più attendibile del rischio complessivo di danno permanente da epidurale durante il travaglio è tra 1 a 80.000 e 1 a 320.000.
Leggi anche:
- Le cose che non devi MAI dire ad una donna incinta, soprattutto se sei una donna
- Parto cesareo: dopo quanto si possono avere rapporti sessuali?
- Dopo il parto: come recuperare l’intimità di coppia?
- Perché riprendere l’attività sessuale dopo il parto è così difficile?
- Parto naturale: dopo quanto si possono avere rapporti sessuali?
- Come fare gli esercizi di Kegel: la ginnastica pelvica per migliorare il piacere sessuale femminile e aiutare il parto
- A che serve la vitamina B12? L’importanza in gravidanza e allattamento
- Diabete gestazionale: cos’è e quali sono i rischi per il feto e la madre
- Ragazza è sterile per un tumore: sua madre partorisce un figlio per lei
- Depressione post parto: come riconoscere i primi sintomi e superarla
- Aumentare il ferro in modo naturale, specie in gravidanza
- Perdite bianche, gialle marroni in gravidanza: quando preoccuparsi e cosa fare?
- Acido folico (vitamina B9): a cosa serve, in quali alimenti trovarlo e perché è importante prima e durante la gravidanza
- Pubalgia in gravidanza: cause e rimedi del dolore all’osso pubico
- Pubalgia acuta e cronica: sintomi, esercizi e rimedi
- Differenza tra pube ed osso iliaco: anatomia e funzioni
- Differenza tra pube e inguine
- Masturbarsi in gravidanza fa male al bambino?
- Fare sesso in gravidanza fa male bambino?
- Rapporti sessuali in gravidanza: la guida trimestre dopo trimestre
- Gravidanza: cosa percepisce il bambino durante un rapporto sessuale?
- Gravidanza: è vero che il desiderio sessuale aumenta?
- Quali sono le posizioni sessuali consigliate in gravidanza?
- Feci nere e melena: cause e cure in adulti e neonati
- Sindrome dell’intestino irritabile: sintomi, dieta e cibi da evitare
- Mal di pancia e di stomaco: da cosa può dipendere e quali sono le cure
- Mal di pancia forte: quando chiamare il medico?
- Feci del neonato verdi, gialle, con muco, schiumose: cosa fare?
- Meconio, transizione e svezzamento: feci diverse nel neonato
- Differenza tra feci del neonato allattato al seno o con latte artificiale
- È normale che il mio bambino non emetta feci ogni giorno?
- Quante volte al giorno va cambiato il pannolino in neonati e bimbi?
Domande frequenti
La collocazione del catetere epidurale provoca dolore?
Ciò dipende dalla sensibilità al dolore di ogni donna, alcune sostengono che provochi un po’ di fastidio nella zona che è stata intorpidita per poi sentire un po’ di pressione nel momento in cui il catetere viene inserito.
Quando viene eseguita l’anestesia epidurale?
Tipicamente quando la cervice si dilata fino a 4-5 centimetri durante il parto.
In che modo l’epidurale può influenzare il parto?
L’epidurale può rallentare il parto e rendere le contrazioni più deboli. In tal caso, può essere può essere somministrato un farmaco per accelerare il parto.
In che modo l’epidurale può incidere sul bambino?
All’attuale stato di conoscenza si ritiene che gli unici effetti collaterali o rischi legati al bambino siano legati a un possibile allungamento dei tempi del parto, che potrebbe infine necessitare dell’uso del forcipe o della ventosa (con i relativi rischi). L’aumento è peraltro ridotto, 14 donne su 100 tra chi richiede l’anestesia, 10 su 100 nel resto della popolazione. A differenza di quanto si pensava in passato non aumenta il rischio di dover ricorrere al parto cesareo.
Quanto dura l’effetto?
Fintanto che il tubicino (o catetere) dell’epidurale rimane nella schiena, può essere impiegato per alleviare il dolore. Può essere mantenuto per diverse ore (durante il travaglio) o per qualche giorno (dopo una chirurgia addominale maggiore). Il catetere può essere collegato a una pompa automatica per consentire l’erogazione dei medicinali. Possono essere adottate anche pompe che consentono al paziente di controllare la dose. Quando i farmaci dell’epidurale vengono interrotti, in genere l’intorpidimento dura per qualche ore prima che gli effetti scompaiano e la sensibilità cominci a ripristinarsi. Al termine dell’anestesia viene in genere raccomandato il riposo in posizione supina o seduta finché la sensibilità non si è ripristinata. Ciò può richiedere un paio di ore; è possibile percepire una sensazione di formicolio sulla pelle quando svanisce l’effetto dell’anestetico. Informare il medico o il personale infermieristico in caso di dolore. Possono essere somministrati farmaci in grado di controllarlo.
Come mi sentirò dopo l’epidurale?
Poco dopo un’epidurale, si percepirà una sensazione di calore e intorpidimento della parte bassa della schiena e delle gambe. Queste possono sembrare pesanti e più difficili da muovere. In genere ci vogliono circa 20 – 30 minuti perché l’epidurale raggiunga il suo effetto massimo. Verosimilmente, anche i nervi della vescia verranno interessati dalla vescica. In altre parole, la paziente non sarà in grado di capire quando la vescica è piena ed è quindi necessario urinare. Per evitare conseguenze, viene inserito un catetere per drenare l’urina fuori dalla vescica. La sensibilità della vescica si ripristina non appena l’epidurale cessa. Appena la dose di anestetico comincia ad attenuarsi verrà aumentata la dose, di solito ogni una o due ore. A seconda del tipo e del dosaggio di epidurale si può essere limitati a letto senza avere il permesso di alzarsi e di spostarsi. Dopo la nascita del bimbo il catetere viene rimosso e gli effetti dell’anestesia di solito scompaiono in una o due ore. Alcune donne avvertono una sensazione spiacevole, sentendo un bruciore lungo tutto il canale del parto appena gli effetti del farmaco svaniscono.
Sarò in grado di spingere?
A causa dell’anestesia epidurale le contrazioni non verranno avvertite, quindi è difficile capire quando spingere e in questo sarà di assoluta importanza l’affiancamento dell’ostetrica, che guiderà al meglio la gestante.
Potrò allattare il mio bambino?
Dopo un’epidurale si può allattare al seno il neonato.
L’epidurale funziona sempre?
Per la maggior parte dei casi l’epidurale è efficace nell’alleviare il dolore durante il travaglio, ci sono tuttavia alcune donne che si lamentano di continuare a provare dolore e/o che hanno la sensazione che il farmaco abbia funzionato meglio su un lato del corpo rispetto ad un altro.
Leggi anche:
- Perché sogniamo? Perché ricordiamo alcuni sogni e altri no? Cos’è un sogno lucido e la fase REM?
- Narcolessia: cause, sintomi, cure e terapia farmacologica
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Perché abbiamo gli incubi?
- Dormire dopo pranzo: la pennichella fa bene o male alla salute?
- Quali sono i benefici del sonno?
- Come interpretare correttamente i sogni
- Come imparare a controllare i sogni
- Come imparare a ricordare i sogni
- Differenze tra fase REM e NON REM del sonno
- Cosa sente chi è in coma?
- Che significa malattia terminale?
- Differenza tra prevenzione primaria, secondaria e terziaria con esempi
- Sistema nervoso: com’è fatto, a che serve e come funziona
- Sistema nervoso autonomo simpatico e parasimpatico: anatomia e funzioni
- Quanto tempo mi rimane da vivere?
- Che significa malattia autoimmune? Spiegazione ed esempi
- Cosa si prova a morire annegati, dissanguati, decapitati… Morti diverse, sensazioni diverse
- Com’è fatto il cervello, a che serve e come funziona la memoria?
- Cosa si prova a vivere il proprio funerale?
- Differenza tra morte assistita (suicidio assistito), eutanasia e testamento biologico
- Differenza tra morte clinica, biologica, legale, apparente, improvvisa ed istantanea
- Differenza tra morte cerebrale, stato vegetativo e coma
- Capire se si ha un tumore: come viene diagnosticato un cancro
- Mark Sloan e il recupero fittizio: il mistero del cervello pochi attimi prima di morire
- Stadiazione e classificazione TNM: cancro curabile o terminale?
- Differenza tra tumore benigno, maligno, neoplasia, cancro e metastasi
- Differenza tra adenocarcinoma e carcinoma con esempi
- Esperienze di pre-morte: uno scherzo del cervello o la prova che esiste il paradiso? Finalmente sappiamo la risposta
- Quando il paziente deceduto “resuscita”: la Sindrome di Lazzaro
- Differenza tra cancro e carcinoma con esempi
- Stomie: cosa sono, a che servono, quanti tipi esistono?
- Differenza tra ipertrofia muscolare sarcolplasmatica e miofibrillare
- Ipertrofia muscolare: cosa significa e come si raggiunge
- Cosa sono le metastasi? Tutti i tumori danno metastasi?
- Come nasce un cancro? Cosa sono i cancerogeni e come avviene la cancerogenesi?
- Come prevenire i tumori ed il cancro? I 10 cambiamenti consigliati
- Differenza tra ipertrofia ed iperplasia con esempi
- Differenza tra iperplasia e neoplasia
- Differenze tra ileostomia, colostomia e urostomia
- Differenza tra atrofia, distrofia ed aplasia con esempi
- Paralisi del sonno e allucinazioni ipnagogiche: cause, pericoli, rimedi
- Morbo di Parkinson: cause, sintomi, decorso, terapie
- Morbo di Alzheimer: cause, sintomi, decorso, terapie
- Differenza tra morbo di Alzheimer e morbo di Parkinson: sintomi comuni e diversi
- Tumore del colon retto: diagnosi, metastasi, prognosi e stadiazione
- Tumore del colon retto: sintomi iniziali, tardivi e ritardo nella diagnosi
- Tumore del colon retto: trattamento chirurgico, radioterapia e chemioterapia
- Tumore del colon retto con metastasi: chirurgia, chemioterapia e terapie biologiche
- Tumore del colon retto: terapia personalizzata col test RAS
- Rigor mortis (rigidità cadaverica): perché avviene e dopo quanto tempo dalla morte?
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!
Condividi questo articolo:
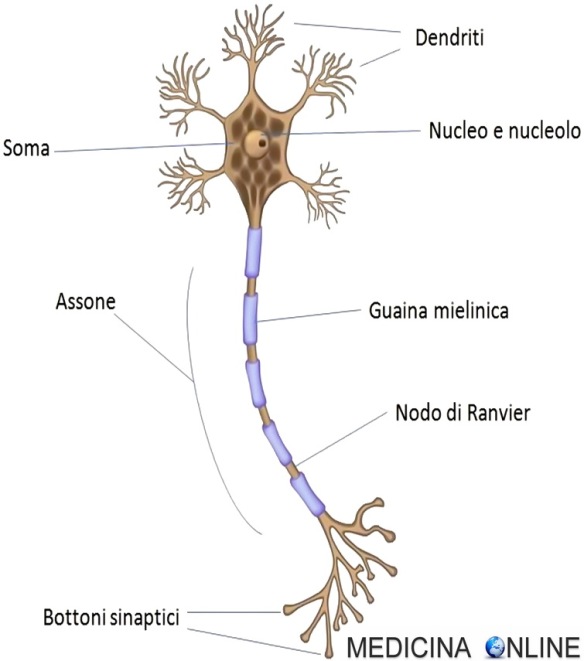 Con il termine “neurone” (in inglese “neuron”) si identifica un tipo particolare di cellula che costituisce il tessuto nervoso, il quale concorre alla formazione del sistema nervoso, insieme con le cellule gliali. Grazie alle sue peculiari proprietà fisiologiche e chimiche è in grado di ricevere e trasmettere impulsi nervosi. La parte centrale del neurone è chiamata soma, ed è costituita dal pirenoforo, in cui risiede il nucleo, e dagli altri organelli. Dal corpo cellulare hanno origine prolungamenti citoplasmatici, detti neuriti, che sono i dendriti e l’assone.
Con il termine “neurone” (in inglese “neuron”) si identifica un tipo particolare di cellula che costituisce il tessuto nervoso, il quale concorre alla formazione del sistema nervoso, insieme con le cellule gliali. Grazie alle sue peculiari proprietà fisiologiche e chimiche è in grado di ricevere e trasmettere impulsi nervosi. La parte centrale del neurone è chiamata soma, ed è costituita dal pirenoforo, in cui risiede il nucleo, e dagli altri organelli. Dal corpo cellulare hanno origine prolungamenti citoplasmatici, detti neuriti, che sono i dendriti e l’assone.
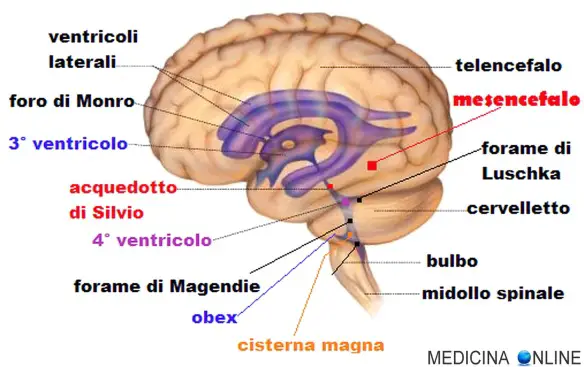 Il sistema dei ventricoli cerebrali è costituito da canali interconnessi a spazi che si susseguono l’un l’altro contenuti all’interno dell’encefalo. Due voluminosi ventricoli laterali, uno in ciascun emisfero, sono connessi al terzo ventricolo mediante i due forami interventricolari di Monro. Il terzo ventricolo, collocato in posizione mediana tra i due emisferi, comunica tramite un lungo canale, detto Acquedotto cerebrale, con il quarto ventricolo, in comunicazione con la cisterna magna per mezzo dei fori di Luschka e di Magendie, prosegue infine inferiormente nel canale ependimale del midollo spinale, un residuo del lume centrale del tubo neurale. All’interno del sistema ventricolare cerebrale e degli spazi subaracnoidei scorre il liquido cefalorachidiano (o liquor), prodotto dai plessi corioidei.
Il sistema dei ventricoli cerebrali è costituito da canali interconnessi a spazi che si susseguono l’un l’altro contenuti all’interno dell’encefalo. Due voluminosi ventricoli laterali, uno in ciascun emisfero, sono connessi al terzo ventricolo mediante i due forami interventricolari di Monro. Il terzo ventricolo, collocato in posizione mediana tra i due emisferi, comunica tramite un lungo canale, detto Acquedotto cerebrale, con il quarto ventricolo, in comunicazione con la cisterna magna per mezzo dei fori di Luschka e di Magendie, prosegue infine inferiormente nel canale ependimale del midollo spinale, un residuo del lume centrale del tubo neurale. All’interno del sistema ventricolare cerebrale e degli spazi subaracnoidei scorre il liquido cefalorachidiano (o liquor), prodotto dai plessi corioidei.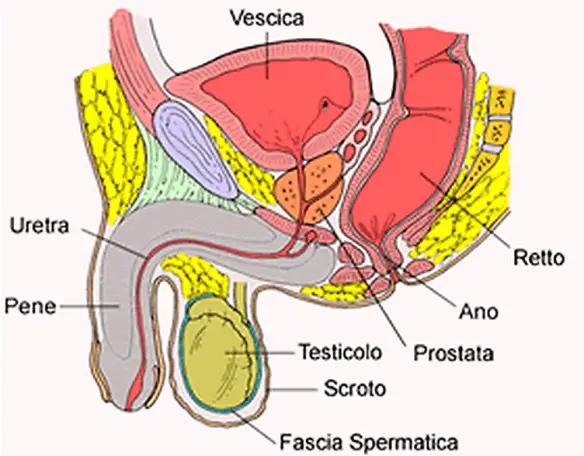 La prostata (in inglese “prostate“) o ghiandola prostatica è una ghiandola che fa parte esclusivamente dell’apparato genitale maschile. Posta al di sotto della vescica ed alla base del pene, la sua funzione principale è quella di produrre ed emettere il liquido prostatico, uno dei costituenti dello sperma, che contiene gli elementi necessari a nutrire e veicolare gli spermatozoi. La prostata differisce considerevolmente tra le varie specie di mammiferi, per le caratteristiche anatomiche, chimiche e fisiologiche. La prostata dell’uomo può essere palpata mediante esame rettale, essendo collocata circa 5 cm anteriormente al retto e all’ano.
La prostata (in inglese “prostate“) o ghiandola prostatica è una ghiandola che fa parte esclusivamente dell’apparato genitale maschile. Posta al di sotto della vescica ed alla base del pene, la sua funzione principale è quella di produrre ed emettere il liquido prostatico, uno dei costituenti dello sperma, che contiene gli elementi necessari a nutrire e veicolare gli spermatozoi. La prostata differisce considerevolmente tra le varie specie di mammiferi, per le caratteristiche anatomiche, chimiche e fisiologiche. La prostata dell’uomo può essere palpata mediante esame rettale, essendo collocata circa 5 cm anteriormente al retto e all’ano.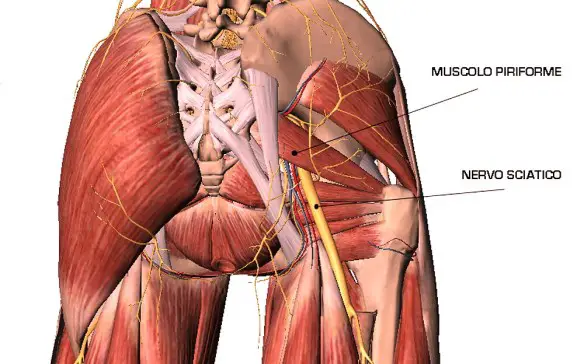 Il nervo sciatico (o ischiatico, in inglese “sciatic nerve“) è un nervo misto che origina dal plesso sacrale. Appartenente alla categoria dei nervi misti, è una derivazione degli ultimi due nervi spinali lombari (L4 ed L5) e dei primi tre nervi spinali sacrali (S1, S2 e S3). Queste strutture nervose si uniscono, a formare il nervo sciatico, circa a livello del muscolo piriforme del gluteo. È il nervo più voluminoso del plesso ed è considerato il suo ramo terminale, nonché è il più lungo di tutti i nervi umani. È formato da due contingenti di fibre che decorrono separate all’interno di esso e alla fine si dividono nei due rami terminali.
Il nervo sciatico (o ischiatico, in inglese “sciatic nerve“) è un nervo misto che origina dal plesso sacrale. Appartenente alla categoria dei nervi misti, è una derivazione degli ultimi due nervi spinali lombari (L4 ed L5) e dei primi tre nervi spinali sacrali (S1, S2 e S3). Queste strutture nervose si uniscono, a formare il nervo sciatico, circa a livello del muscolo piriforme del gluteo. È il nervo più voluminoso del plesso ed è considerato il suo ramo terminale, nonché è il più lungo di tutti i nervi umani. È formato da due contingenti di fibre che decorrono separate all’interno di esso e alla fine si dividono nei due rami terminali. In questo articolo si parla della differenza tra lavoro aerobico e anaerobico, con particolare riferimento all’attività sportiva. Se sei invece interessato alla differenza tra organismo aerobio (o aerobico) ed organismo anaerobio (o anaerobico), ti consiglio di passare subito a questo articolo:
In questo articolo si parla della differenza tra lavoro aerobico e anaerobico, con particolare riferimento all’attività sportiva. Se sei invece interessato alla differenza tra organismo aerobio (o aerobico) ed organismo anaerobio (o anaerobico), ti consiglio di passare subito a questo articolo:  Introduzione
Introduzione
 L’anestesia epidurale rappresenta il metodo migliore per alleviare il dolore durante il parto e, in effetti, la maggior parte delle donne richiede l’epidurale più di ogni altro metodo analgesico. Il travaglio può essere molto doloroso, quindi è importante sapere come alleviare il dolore; nel momento in cui ci si prepara al parto è necessario conoscere i diversi metodi di sollievo dal dolore disponibili nell’ospedale scelto, in modo da essere pronti a prendere delle decisioni al momento dell’intervento: conoscere i diversi tipi di epidurale, come essa viene somministrata ed i benefici e i rischi correlati, vi consentirà di prendere una decisione più consapevole per voi stesse e il vostro bambino, il giorno del parto.
L’anestesia epidurale rappresenta il metodo migliore per alleviare il dolore durante il parto e, in effetti, la maggior parte delle donne richiede l’epidurale più di ogni altro metodo analgesico. Il travaglio può essere molto doloroso, quindi è importante sapere come alleviare il dolore; nel momento in cui ci si prepara al parto è necessario conoscere i diversi metodi di sollievo dal dolore disponibili nell’ospedale scelto, in modo da essere pronti a prendere delle decisioni al momento dell’intervento: conoscere i diversi tipi di epidurale, come essa viene somministrata ed i benefici e i rischi correlati, vi consentirà di prendere una decisione più consapevole per voi stesse e il vostro bambino, il giorno del parto. La differenziazione sessuale negli esseri umani segue le tappe di sviluppo e di maturazione dell’organismo.
La differenziazione sessuale negli esseri umani segue le tappe di sviluppo e di maturazione dell’organismo.