
23 febbraio 2008, durante un incontro di Premier League,
Martin Taylor, difensore del Birmingham determina la frattura scomposta di tibia e perone della gamba sinistra di Eduardo Da Silva, all’epoca attaccante dell’Arsenal.
Distorsioni, lussazioni, sublussazioni e strappi muscolari possono verificarsi frequentemente in seguito a cadute o movimenti sbagliati – lo sa bene chi pratica assiduamente attività sportiva – tuttavia sono patologie diverse tra loro. Cerchiamo di capire cosa sono e quali fattori li differenziano, con parole semplici ed in maniera sintetica.
Cos’è una distorsione?
La distorsione è una lesione della capsula e dei legamenti, a volte con lacerazione, ma senza rottura; provoca una fuoriuscita di sangue nella sede articolare per cui si verifica gonfiore e tumefazione. Ci può essere anche dolore intenso e il movimento è bloccato. Interessa di solito la caviglia, il ginocchio e il polso, è favorita da un tono muscolare insufficiente ed è provocata da un movimento brusco che sposta l’articolazione portando temporaneamente i capi articolari al di là dei limiti fisiologici. E’ più frequente negli adulti che nei bambini e la sua gravità è estremamente variabile in quanto può comportare danni di varia entità alle componenti dell’articolazione: capsula, legamenti, tendini e menisco. La distorsione a carico della caviglia può portare a distorsioni recidivanti anche per tutta la vita, a causa di disfunzioni permanenti e mancanza di risposta muscolo-tendinea. In caso di distorsione è necessario mettere l’arto in posizione sollevata, applicare una borsa del ghiaccio e rivolgersi al medico, anche per escludere la presenza di fratture.
Leggi anche: Differenza tra stiramento, strappo, contrattura, distorsione e distrazione
Terapia delle distorsioni
Nella maggior parte dei casi, per risolvere una distorsione, basta riposo e fasciatura seguite a riabilitazione con esercizi e mezzi fisici (magnetoterapia, ultrasuoni…); per alcune distorsioni più gravi si ricorre ad immobilizzare con un’ingessatura come per le fratture, ma raramente si ricorre all’intervento chirurgico per ricostruire i legamenti lesionati, per evitare esiti permanenti o complicazioni come l’artrosi.
Cos’è una lussazione?
Quando la perdita di contatto dei due capi è permanente si parla di lussazione; questa è frequente a livello della spalla e comporta la fuoriuscita della testa dell’omero dalla cavità in cui è alloggiato (cavità glenoide). Comporta lacerazioni più o meno gravi della capsula articolare e dei legamenti. Il dolore può essere più o meno intenso e aumenta tentando il movimento. Può essere causata da un trauma a livello di uno dei due capi articolari o a distanza, con un meccanismo in cui l’arto agisce da leva. La lussazione può essere associata a frattura. Può interessare il gomito, il collo del piede o il ginocchio. Si deve intervenire sollevando l’arto e applicando un impacco freddo. Ci si deve sempre rivolgere a un medico tempestivamente per evitare complicazioni.
Leggi anche: Sindrome del piriforme: sintomi, esercizi, cura e recupero
Differenza tra lussazione e sublussazione
La lussazione è detta completa quando la perdita dei rapporti fra le due superfici articolari è totale; si parla invece di sublussazione (o lussazione incompleta) quando invece resta un contatto parziale tra le due superfici.
Differenza principale tra distorsione e lussazione
Mentre la distorsione consiste in una temporanea modificazione dell’articolazione che non comporta una perdita di contatto permanente tra le superfici articolari; nella lussazione invece si verifica perdita permanente completa o incompleta dei rapporti tra le due superfici articolari.
Leggi anche: Lussazione della spalla: cause, tipi, sintomi e cosa fare per guarire
Cos’è uno strappo muscolare?
Lo strappo muscolare è la rottura di fibre del muscolo per eccessiva sollecitazione: torsione violenta, sforzo eccessivo, stiramento. Il dolore tende ad aumentare con il passare delle ore e limita il movimento; si possono anche verificare gonfiore ed ematoma. Se ad essere colpito è un arto, questo va sollevato e mantenuto fermo, si deve applicare una borsa del ghiaccio. Il medico darà le indicazioni necessarie su eventuali terapie. Per prevenire gli strappi muscolari è bene effettuare sempre un buon riscaldamento prima dell’attività fisica.
Leggi anche:
- Differenza tra distorsione e frattura
- Differenza tra distorsione, distrazione, strappo e contusione
- Come viene effettuata una ecografia articolare (muscolo tendinea) ed a cosa serve?
- Rottura della cuffia dei rotatori: dolore alla spalla, deficit di forza, diagnosi e cura
- Quante ossa ci sono nella mano e come si chiamano?
- Quante ossa ha il piede e come si chiamano
- Sindrome del tunnel carpale: prevenzione, diagnosi e cura di una dolorosa patologia
- Tendine e muscolo semitendinoso: anatomia, funzioni ed uso chirurgico
- Differenza tra tendine rotuleo e semitendinoso
- Tendine rotuleo: anatomia, funzioni e patologie in sintesi
- Lesione del legamento crociato anteriore: ricostruzione in artroscopia
- Differenza delle lesioni dei legamenti crociato anteriore e posteriore
- Tendinite del rotuleo: cause, sintomi e rimedi dell’infiammazione
- Valgismo di arti inferiori e ginocchio: cause, sintomi e rimedi
- Pubalgia del podista: cause, diagnosi e rimedi
- Pubalgia in gravidanza: cause e rimedi del dolore all’osso pubico
- Pubalgia acuta e cronica: sintomi, esercizi e rimedi
- Differenza tra pube ed osso iliaco: anatomia e funzioni
- Differenza tra pube e inguine
- Differenza tra ginocchio valgo e varo
- Strabismo rotuleo: cause, sintomi e rimedi
- Formicolio alla gamba ed al piede: cause, diagnosi, sintomi e rimedi
- Strappo muscolare a braccio, coscia, schiena: cosa fare?
- Contrattura muscolare a schiena, coscia, polpaccio, collo: cosa fare?
- Stiramento muscolare: cause, sintomi e rimedi
- Differenza tra stiramento, strappo, contrattura, distorsione e distrazione
- Postura sbagliata: come correggerla, specie seduti alla scrivania
- Colpo della strega: cause, sintomi, rimedi e prevenzione
- Muscolo piriforme: anatomia, funzioni e cosa fare se è infiammato
- Encefalopatia traumatica cronica: cos’è e quali sport sono a rischio?
- Differenza tra sciatalgia e finta sciatalgia
- Nervo sciatico (ischiatico): anatomia, funzioni e patologie
- Si rompe il femore a 109 anni: “Ora voglio andare a bere il caffè al bar”
- Differenza tra costola incrinata e rotta
- Frattura costale multipla, volet costale e pneumotorace
- Cos’è una costa? Differenza tra costole e coste
- Gabbia toracica: dove si trova, a che serve e da cosa è composta
- Costola incrinata: sintomi, terapia e tempi di recupero
- Differenza tra costole e vertebre
- Muscoli respiratori volontari ed involontari
- Caviglia slogata (distorsione) e gonfia: cosa fare? Fasciatura ed altri rimedi
- Ernia del disco e mal di schiena: sintomi, diagnosi e cura
- Torcicollo e dolore al collo: sintomi, rimedi e prevenzione
- Torcicollo miogeno congenito: sintomi, diagnosi e trattamenti
- Glucosamina e condroitina: dose, efficacia e controindicazioni
- Differenza tra osso compatto e spugnoso
- Differenza tra osso fibroso e lamellare
- I tipi di tessuto osseo: cellule, matrice, formazione e struttura
- Differenza tra osso e cartilagine: funzioni, composizione e durezza
- Differenza tra osso sacro e coccige
- Osso sacro e coccige: dove si trovano ed a che servono?
- Differenza ossa umane e animali
- Differenza tra ossa pari, impari e mediane con esempi
- Differenza tra midollo osseo e spinale
- A cosa serve il midollo osseo?
- Differenza tra midollo giallo e rosso
- Differenza tra midollo osseo e cellule staminali
- Differenza tra epifisi, diafisi, metafisi ed ipofisi
- Differenza tra osso ed avorio: come distinguerli
- Differenza tra artrite ed artrosi: come riconoscerle
- Articolazioni: cosa sono, come sono fatte e come funzionano
- Dolori alle articolazioni: cosa fare? Cause e rimedi
- Dolori alle articolazioni: consigli per la prevenzione e cura
- Gotta: sintomi, cause, dieta e rimedi per la malattia
- Differenza tra gotta ed artrite reumatoide
- Differenza tra gotta ed alluce valgo
- Dolore che interessa una singola articolazione: cause e terapia
- Dolore che interessa varie articolazioni (poliarticolare): cause e rimedi
Dott. Emilio Alessio Loiacono
Medico Chirurgo
Direttore dello Staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o unisciti al nostro gruppo Facebook o ancora seguici su Twitter, su Instagram, su YouTube, su LinkedIn e su Pinterest, grazie!

 Il cuore è una vera e propria “pompa” che – grazie all’azione del miocardio – spinge il sangue in tutto il corpo, imprimendogli una certa pressione. Quest’ultima dipende quindi dalla forza di eiezione del sangue in uscita dai ventricoli, ma anche dal diametro del vaso attraversato dal sangue e dalla natura della parete che costituisce il vaso.
Il cuore è una vera e propria “pompa” che – grazie all’azione del miocardio – spinge il sangue in tutto il corpo, imprimendogli una certa pressione. Quest’ultima dipende quindi dalla forza di eiezione del sangue in uscita dai ventricoli, ma anche dal diametro del vaso attraversato dal sangue e dalla natura della parete che costituisce il vaso. Prima di iniziare la lettura di questo articolo, è importante sapere le caratteristiche (colore, forma, odore…) delle feci normali, a tal proposito vi consiglio di leggere prima:
Prima di iniziare la lettura di questo articolo, è importante sapere le caratteristiche (colore, forma, odore…) delle feci normali, a tal proposito vi consiglio di leggere prima:  La sindrome dell’intestino irritabile (da cui l’acronimo “IBS”) rappresenta una parte di un più vasto gruppo di malattie funzionali gastroenteriche, caratterizzata prevalentemente da dolore addominale e disturbi della defecazione. Questo disturbo è molto frequente e può essere associato con alterazioni della sfera psichica, riduzione della qualità della vita, disabilita sociale ed elevati costi socio-sanitari. In Italia ne soffre circa il 30% della popolazione, ad essere colpite sono soprattutto le donne, tra i 30 ed i 50 anni.
La sindrome dell’intestino irritabile (da cui l’acronimo “IBS”) rappresenta una parte di un più vasto gruppo di malattie funzionali gastroenteriche, caratterizzata prevalentemente da dolore addominale e disturbi della defecazione. Questo disturbo è molto frequente e può essere associato con alterazioni della sfera psichica, riduzione della qualità della vita, disabilita sociale ed elevati costi socio-sanitari. In Italia ne soffre circa il 30% della popolazione, ad essere colpite sono soprattutto le donne, tra i 30 ed i 50 anni. L’emoglobina glicata (emoglobina A1c, HbA1c, A1C, o Hb1c; a volte anche HbA1c) è una forma di emoglobina usata principalmente per identificare la concentrazione plasmatica media del glucosio per un lungo periodo di tempo. Viene prodotta in una reazione non-enzimatica a seguito dell’esposizione dell’emoglobina normale al glucosio plasmatico. La glicazione alta dell’emoglobina è stata associata con le malattie cardiovascolari, le nefropatie e la retinopatia del diabete mellito. Il monitoraggio dell’HbA1c nei pazienti con diabete di tipo 1 può migliorare il trattamento. L’emoglobina A1c fu separata dalle altre forme di emoglobina da Huisman e Meyering nel 1958 mediante una colonna cromatografica. Venne caratterizzata per la prima volta come glicoproteina da Bookchin e Gallop nel 1968. Il suo aumento nel diabete fu descritto per la prima volta nel 1969 da Samuel Rahbar e collaboratori La reazione che porta alla sua formazione fu caratterizzata da Bunn e i suoi collaboratori nel 1975. L’uso dell’emoglobina A1c per il monitoraggio del grado di controllo del metabolismo glucidico in pazienti diabetici fu proposto nel 1976 da Anthony Cerami, Ronald Koenig e collaboratori.
L’emoglobina glicata (emoglobina A1c, HbA1c, A1C, o Hb1c; a volte anche HbA1c) è una forma di emoglobina usata principalmente per identificare la concentrazione plasmatica media del glucosio per un lungo periodo di tempo. Viene prodotta in una reazione non-enzimatica a seguito dell’esposizione dell’emoglobina normale al glucosio plasmatico. La glicazione alta dell’emoglobina è stata associata con le malattie cardiovascolari, le nefropatie e la retinopatia del diabete mellito. Il monitoraggio dell’HbA1c nei pazienti con diabete di tipo 1 può migliorare il trattamento. L’emoglobina A1c fu separata dalle altre forme di emoglobina da Huisman e Meyering nel 1958 mediante una colonna cromatografica. Venne caratterizzata per la prima volta come glicoproteina da Bookchin e Gallop nel 1968. Il suo aumento nel diabete fu descritto per la prima volta nel 1969 da Samuel Rahbar e collaboratori La reazione che porta alla sua formazione fu caratterizzata da Bunn e i suoi collaboratori nel 1975. L’uso dell’emoglobina A1c per il monitoraggio del grado di controllo del metabolismo glucidico in pazienti diabetici fu proposto nel 1976 da Anthony Cerami, Ronald Koenig e collaboratori.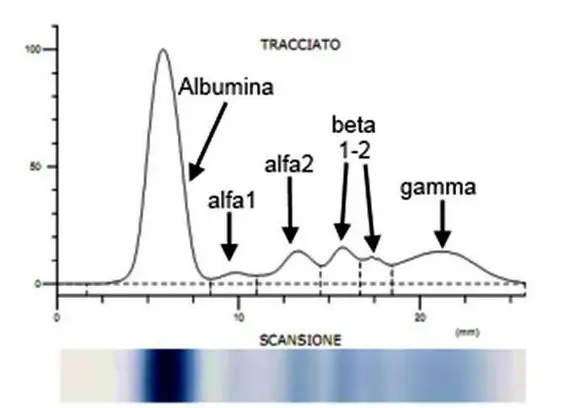 L’elettroforesi delle proteine del siero (o siero proteine) viene anche chiamata protidogramma ed è una analisi di laboratorio in uso da diversi anni e ancora sempre attuale, che permette di separare, identificare e valutare le proteine del siero.
L’elettroforesi delle proteine del siero (o siero proteine) viene anche chiamata protidogramma ed è una analisi di laboratorio in uso da diversi anni e ancora sempre attuale, che permette di separare, identificare e valutare le proteine del siero. L’emocromo, anche chiamato esame emocromocitometrico, è un esame del sangue che può fornire al medico indicazioni importanti relativamente agli elementi presenti nel sangue: globuli rossi, globuli bianchi e piastrine.
L’emocromo, anche chiamato esame emocromocitometrico, è un esame del sangue che può fornire al medico indicazioni importanti relativamente agli elementi presenti nel sangue: globuli rossi, globuli bianchi e piastrine. Il PSA (acronimo di Prostatic Specific Antigen, in italiano Antigene Prostatico Specifico, anche chiamato semenogelasi), è un enzima, appartenente alla classe delle idrolasi, che viene prodotto dalla prostata, la ghiandola posta lungo l’uretra che produce la parte liquida dello sperma. L’esame del PSA è un esame che viene utilizzato per individuare precocemente gli uomini che possono sviluppare il carcinoma della prostata, uno dei più diffusi tumori maligni del sesso maschile, essendo il PSA un formidabile marker tumorale. I marker tumorali o marcatori tumorali sono quelle sostanze riscontrabili nel sangue o nel liquido ascitico che presentano un aumento significativo della loro concentrazione in presenza di alcuni tipi di tumore. Un aumento di uno specifico marker, può far scattare nel medico un “campanello d’allarme” ed indurlo ad effettuare ulteriori analisi per individuare il tumore correlato all’aumento di quel determinato marker. L’aumento di un dato marker, non basta comunque da solo per poter fare diagnosi di tumore.
Il PSA (acronimo di Prostatic Specific Antigen, in italiano Antigene Prostatico Specifico, anche chiamato semenogelasi), è un enzima, appartenente alla classe delle idrolasi, che viene prodotto dalla prostata, la ghiandola posta lungo l’uretra che produce la parte liquida dello sperma. L’esame del PSA è un esame che viene utilizzato per individuare precocemente gli uomini che possono sviluppare il carcinoma della prostata, uno dei più diffusi tumori maligni del sesso maschile, essendo il PSA un formidabile marker tumorale. I marker tumorali o marcatori tumorali sono quelle sostanze riscontrabili nel sangue o nel liquido ascitico che presentano un aumento significativo della loro concentrazione in presenza di alcuni tipi di tumore. Un aumento di uno specifico marker, può far scattare nel medico un “campanello d’allarme” ed indurlo ad effettuare ulteriori analisi per individuare il tumore correlato all’aumento di quel determinato marker. L’aumento di un dato marker, non basta comunque da solo per poter fare diagnosi di tumore.