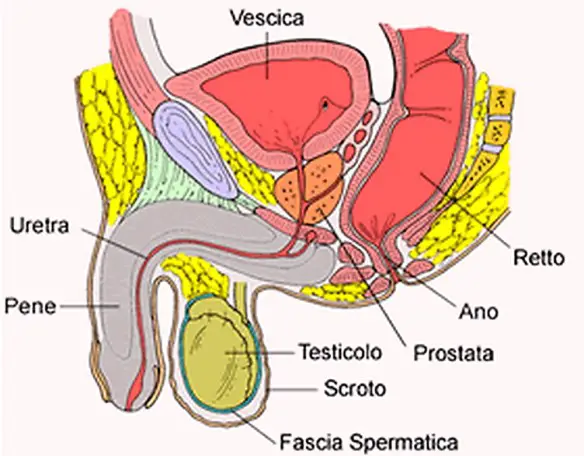
 La prostata (in inglese “prostate“) o ghiandola prostatica è una ghiandola che fa parte esclusivamente dell’apparato genitale maschile. Posta al di sotto della vescica ed alla base del pene, la sua funzione principale è quella di produrre ed emettere il liquido prostatico, uno dei costituenti dello sperma, che contiene gli elementi necessari a nutrire e veicolare gli spermatozoi. La prostata differisce considerevolmente tra le varie specie di mammiferi, per le caratteristiche anatomiche, chimiche e fisiologiche. La prostata dell’uomo può essere palpata mediante esame rettale, essendo collocata circa 5 cm anteriormente al retto e all’ano.
La prostata (in inglese “prostate“) o ghiandola prostatica è una ghiandola che fa parte esclusivamente dell’apparato genitale maschile. Posta al di sotto della vescica ed alla base del pene, la sua funzione principale è quella di produrre ed emettere il liquido prostatico, uno dei costituenti dello sperma, che contiene gli elementi necessari a nutrire e veicolare gli spermatozoi. La prostata differisce considerevolmente tra le varie specie di mammiferi, per le caratteristiche anatomiche, chimiche e fisiologiche. La prostata dell’uomo può essere palpata mediante esame rettale, essendo collocata circa 5 cm anteriormente al retto e all’ano.
Pronuncia corretta
La parola prostata va pronunciata con l’accento sulla “o”: pròstata. E’ quindi sbagliata la pronuncia “prostàta”.
Dimensioni della ghiandola prostatica
La prostata ha un diametro trasversale medio di 4 cm alla base, verticalmente è lunga 3 cm e antero-posteriormente circa 2 cm per un peso di 10-20 g nei soggetti normali, che tuttavia può aumentare di svariate volte in caso di IPB (ipertrofia prostatica benigna).
Uomo e donna
Il sesso femminile è sprovvisto di tale ghiandola, tuttavia le donne possiedono delle microscopiche ghiandole periuretrali, definite ghiandole di Skene, site nell’area prevaginale in prossimità dell’uretra, ghiandole che sono considerate l’omologo della prostata e, se infiammate, possono causare una sintomatologia simile alla prostatite (infiammazione della prostata). A tale proposito leggi anche: Prostatite batterica ed abatterica: cause e cure dell’infiammazione della prostata
Leggi anche:
- PSA totale e free alto: capire i risultati dell’esame e rischio di tumore alla prostata
- Peperoncino, sesso, testosterone e prostata: qual è il legame?
- Erezione debole o assente da cause psicologiche: cura e rimedi
- Anorgasmia: quando manca l’orgasmo, cause e rimedi
- Prostata ingrossata ed infiammata: ecco cosa fare per mantenerla in salute
- Micropene: quanto misura, complicazioni, c’è una cura?
- Eiaculazione retrograda: quando lo sperma non esce o è troppo poco
- Fino a che età un uomo può avere figli?
- Testicoli piccoli: quali sono le cause e le dimensioni normali?
- Testicolo gonfio e dolorante: cause, diagnosi e terapie
Anatomia della prostata
La prostata dell’uomo è una ghiandola fibromuscolare di forma variabile, nel soggetto normale è piramidale, simile ad una castagna, ma talvolta assume una forma a mezzaluna o in caso di ipertrofia a ciambella. Possiede una base, un apice, una faccia anteriore, una faccia posteriore e due facce infero-laterali. La base è appiattita e superiormente in rapporto con il collo della vescica, mentre l’apice è la porzione inferiore della ghiandola e segna il passaggio dalla porzione prostatica a quella membranosa dell’uretra. La faccia anteriore è convessa e collegata con la sinfisi pubica (che gli è anteriore) dai legamenti puboprostatici, ma la ghiandola ne è separata dal plesso venoso del Santorini, posto all’interno della fascia endopelvica, e da uno strato di tessuto connettivo fibroadiposo lassamente adeso alla ghiandola. Dalla faccia anteriore, antero-superiormente rispetto all’apice, e tra il terzo anteriore e quello intermedio della ghiandola, emerge l’uretra. Nella prostata la porzione anteriore è generalmente povera di tessuto ghiandolare e costituita perlopiù da tessuto fibromuscolare.
La faccia anteriore e le facce infero-laterali sono ricoperte rispettivamente dalla fascia endopelvica e dalla fascia prostatica laterale su entrambi i lati, che ne rappresenta la continuazione laterale e si continua poi posteriormente andando a costituire la fascia rettale laterale che ricopre le porzioni laterali del retto. Le facce infero-laterali sono in rapporto con il muscolo elevatore dell’ano e i muscoli laterali della pelvi, da cui sono separati da un sottile strato di tessuto connettivo.
La faccia posteriore della prostata è trasversalmente piatta o concava e convessa verticalmente ed è separata dal retto dalla fascia del Denonvilliers, anch’essa continua con le fasce prostatiche laterali, che vi aderisce nella porzione centrale mentre racchiude due fasci neurovascolari postero-lateralmente alla ghiandola. Posteriormente alla fascia del Denonvilliers la prostata è comunque separata dal retto dal tessuto adiposo prerettale contenuto nell’omonimo spazio fasciale.
Lo spazio delimitato dalla fascia del Denonvilliers ha come “soffitto” il peritoneo che ricopre la base della vescica. I due condotti eiaculatori entrano postero-medialmente alla faccia posteriore presso due depressioni e poco al di sotto di queste vi è un lieve solco mediano che originariamente divideva la prostata nei lobi laterali destro e sinistro. La prostata è composta anche da tessuto muscolare. Lo sfintere uretrale interno è costituito da fasci circolari di muscolatura liscia posti all’interno della ghiandola, presso la sua base, che si fondono con la muscolatura del collo della vescica. Davanti a questo strato del muscolo scheletrico discende e si fonde con lo sfintere uretrale esterno, posto attorno all’apice della prostata nella loggia perineale profonda.
Questa muscolatura è ancorata tramite fibre collagene agli strati fasciali attorno alla prostata che ne costituiscono la sua “capsula” e allo stesso tessuto fibromuscolare della prostata. Posteriormente alla prostata decorre il muscolo rettouretrale, che origina dalla parete del retto (strato longitudinale esterno) tramite due fasci muscolari che si uniscono per poi andarsi ad inserire nel centro tendineo del perineo. Il tessuto ghiandolare prostatico può essere diviso in tre zone cui si aggiunge, a completare l’organo, lo stroma fibromuscolare anteriore.
- La zona transizionale è una zona rotondeggiante, costituisce appena il 5% del volume della ghiandola ed avvolge l’uretra preprostatica. È completamente interna alla ghiandola, anteriormente è ricoperta dallo stroma fibromuscolare anteriore, posteriormente è in rapporto con la zona centrale, lateralmente ed inferiormente con la zona periferica ed è appena anteriore ai condotti eiaculatori che si immettono nell’uretra prostatica.
- La zona centrale è pensabile come un tronco di cono interno alla ghiandola, ne costituisce il 25% del volume. Anteriormente è in rapporto con la zona transizionale, posteriormente e lateralmente con la zona periferica. È attraversata per tutta la sua lunghezza dai condotti eiaculatori (che decorrono solo in questa porzione del tessuto ghiandolare della prostata) e il suo apice determina la sporgenza del verumontanum. In questa zona, appena sopra la zona transizionale e attorno all’uretra preprostatica vi sono ghiandole mucose semplici non assimilabili a quelle prostatiche volte alla produzione di liquido seminale.
- La zona periferica è la porzione più grande del tessuto ghiandolare, anch’essa a tronco di cono o a coppa, ne costituisce il 70% del volume. Racchiude in parte l’uretra preprostatica e l’uretra prostatica, contiene la zona transizionale, è in rapporto anteriormente e medialmente con la zona centrale e anteriormente con lo stroma fibromuscolare anteriore.
Lo stroma fibromuscolare anteriore costituisce gran parte della porzione anteriore (e della faccia anteriore) della prostata, racchiude la parete antero-superiore dell’uretra preprostatica (la posteriore è compresa nella zona centrale e transizionale, l’antero-inferiore nella transizionale). La sua forma è assimilabile ad un cuneo o ad un cono rovesciato.
Leggi anche:
- Visita andrologica completa di pene e testicoli [VIDEO]
- Esplorazione rettale digitale della prostata [VIDEO]
- Ipertrofia o iperplasia prostatica benigna: cause, sintomi e cure
- Uroflussometria: indicazioni, preparazione, come si esegue
- Tumore maligno della prostata (carcinoma prostatico): cause, sintomi e terapie
- Esplorazione rettale digitale della prostata: fa male? A che serve?
Arterie
La prostata è irrorata da rami delle arterie pudenda interna, vescicale inferiore e dall’arteria rettale mediale che sono rami dell’arteria iliaca interna. I rami delle arterie principali della prostata decorrono nel fascio neuromuscolare postero-laterale alla ghiandola e da lì vi si distribuiscono sulla faccia posteriore. L’arteria vescicale inferiore irrora generalmente con due rami il collo della vescica e la base della prostata, inviando anche rami anteriormente alla ghiandola. I vasi posteriori decorrono dietro la prostata emettendo rami che vi entrano perpendicolarmente.
Vene
Le vene si distribuiscono alla prostata mediante un plesso venoso anteriore (plesso del Santorini) e tramite vene che decorrono nel fascio neurovascolare postero-laterale alla ghiandola. Il plesso del Santorini è situato subito all’interno della fascia endopelvica, dietro la sinfisi pubica, e contiene le vene di maggior calibro in cui drena il sangue della prostata, mentre le vene dei fasci posteriori sono più piccole. Le vene prostatiche e vescicali anteriori drenano nel plesso vescicale che ha nella vena pudenda interna, e queste a loro volta nella vena iliaca interna.
Linfa
I vasi linfatici della prostata drenano nei linfonodi iliaci interni (vasi linfatici della faccia anteriore) ed esterni (vasi linfatici della faccia posteriore), sacrali ed otturatori.
Innervazione
La prostata è innervata dal plesso ipogastrico inferiore ed i suoi rami creano un ulteriore plesso arcuato sulla ghiandola. Buona parte dei nervi decorrono lungo i fasci neurovascolari postero-laterali accollati alla ghiandola. Lo sfintere uretrale esterno è molto innervato, così come la capsula, scarse invece le fibre nervose sulla faccia anteriore e ancora di più nella zona periferica. I nervi perforano la capsula e si distribuiscono nella tonaca muscolare, nello stroma e lungo le arterie. Lo sfintere vescicale esterno è innervato dal nervo pudendo che emette due rami che si dirigono postero-medialmente per innervare la giunzione prostatovescicale.
Funzioni della prostata
La prostata ha la principale funzione di produrre e secernere un liquido particolare, detto liquido prostatico, che al momento dell’eiaculazione si riversa nell’uretra, combinandosi ad altri secreti. L’insieme di tutte queste componenti dà origine al liquido seminale (anche chiamato sperma), che fuoriesce dal pene al culmine dell’atto sessuale (eiaculazione). La prostata produce il 70% della parte liquida dello sperma.
Gli spermatozoi, prodotti nei tubuli seminiferi dei testicoli, beneficiano del liquido prostatico, il quale serve per aumentarne sopravivenza e motilità. Lo sperma, o liquido seminale, contiene infatti numerosi componenti con funzione tampone (per neutralizzare l’ambiente acido della vagina), lubrificante e nutriente. Oltre alla prostata, partecipano alla formazione del liquido seminale altre ghiandole accessorie: le bulbo uretrali e le vescicole seminali, che producono il 30% della parte liquida dello sperma. Nel loro insieme le secrezioni prostatiche costituiscono circa il 99% del volume spermatico.
Oltre ad assicurare una maggiore vitalità ai circa 50-200 milioni di spermatozoi immessi nella vagina all’atto dell’eiaculazione, le secrezioni spermatiche proteggono l’apparato riproduttivo maschile dai patogeni. Esse contengono infatti immunoglobuline, lisozima ed altri composti con attività antibatterica.
Un particolare componente dello sperma è lo zinco; dal momento che questo minerale raggiunge concentrazioni importanti nel liquido prostatico, anche se mancano dati certi sul suo ruolo nella riproduzione, viene spesso aggiunto agli integratori dedicati alla salute dell’apparato riproduttivo maschile.
Integratori alimentari efficaci nel migliorare il benessere della prostata
Qui di seguito trovate una lista di integratori alimentari acquistabili senza ricetta, potenzialmente in grado di diminuire infiammazioni e bruciori e migliorare la salute della prostata. Ogni prodotto viene periodicamente aggiornato ed è caratterizzato dal miglior rapporto qualità prezzo e dalla maggior efficacia possibile, oltre ad essere stato selezionato e testato ripetutamente dal nostro Staff di esperti:
- Serenoa Repens: http://amzn.to/2ykWFRs
- Saw Palmetto: http://amzn.to/2AxY7FT
- Arginina: http://amzn.to/2yc70Pv
- Citrullina: http://amzn.to/2ybVQtR
- Ortica a foglie: http://amzn.to/2iYLcBu
- Equilibra Top Prostata: http://amzn.to/2j0qNfJ
- Carnitina: http://amzn.to/2islmFV
- Zinco: http://amzn.to/2iupUvz
- Taurina: http://amzn.to/2AU6lrp
- Vitamine e sali minerali: http://amzn.to/2iXrBW4
- Acido folico: http://amzn.to/2ycaCRA
La valutazione del PSA può essere effettuata anche a casa, usando un test pratico ed affidabile come quello consigliato dal nostro Staff medico: http://amzn.to/2nV1m4h
Leggi anche:
- Due eiaculazioni consecutive sono possibili? Come funziona una eiaculazione?
- Prostata: ogni quanto tempo fare il controllo del PSA?
- Come aumentare il testosterone per migliorare muscoli e rapporti sessuali
- Ecografia prostatica transrettale: come si svolge, è dolorosa, a che serve?
- Cos’è il perineo maschile e femminile, dove si trova ed a cosa serve? Perché è così importante per la donna, specie in gravidanza?
- Testicoli e scroto: dimensioni, anatomia e funzioni in sintesi Punto G maschile: trovare e stimolare il punto L per provare orgasmi più intensi ed aumentare la forza dell’eiaculazione
- Vescica: dove si trova, anatomia, funzioni e patologie frequenti in sintesi
- Urodinamica: cos’è, a che serve e come funziona
- Minzione: come funziona l’emissione di urina e come si controlla
- Uretra maschile e femminile: anatomia, funzioni e patologie in sintesi
- Uretere: dove si trova, anatomia, funzioni e patologie in sintesi
- Quanto deve durare un rapporto sessuale prima che si parli di eiaculazione precoce?
- Masturbazione compulsiva e dipendenza dalla pornografia online causano impotenza anche nei giovani: colpa dell’effetto Coolidge
- Cosa accade e cosa si prova quando si frattura il pene?
- Priapismo: quando l’erezione dura più di quattro ore
- Presenza di sangue nello sperma: cause e terapie dell’ematospermia
- Cancro del testicolo: prevenzione, diagnosi, stadiazione, cure
Lo staff di Medicina OnLine
Se ti è piaciuto questo articolo e vuoi essere aggiornato sui nostri nuovi post, metti like alla nostra pagina Facebook o seguici su Twitter, su Instagram o su Pinterest, grazie!

 Il surfattante polmonare è un complesso tensioattivo fosfolipoproteico (cioè composto da lipidi e, in minor misura, da proteine), secreto dalle cellule alveolari (pneumociti) di classe II. Le proteine ed i lipidi che compongono il surfactante presentano sia una regione idrofila che una regione idrofoba. La componente lipidica principale del surfactante è la dipalmitoilfosfatidilcolina(DPPC), una molecola in grado di ridurre la tensione superficiale ponendosi all’interfaccia aria-acqua a livello alveolare, con la componente idrofilica di testa rivolta verso l’acqua e la parte idrofoba della coda rivolta verso l’aria.
Il surfattante polmonare è un complesso tensioattivo fosfolipoproteico (cioè composto da lipidi e, in minor misura, da proteine), secreto dalle cellule alveolari (pneumociti) di classe II. Le proteine ed i lipidi che compongono il surfactante presentano sia una regione idrofila che una regione idrofoba. La componente lipidica principale del surfactante è la dipalmitoilfosfatidilcolina(DPPC), una molecola in grado di ridurre la tensione superficiale ponendosi all’interfaccia aria-acqua a livello alveolare, con la componente idrofilica di testa rivolta verso l’acqua e la parte idrofoba della coda rivolta verso l’aria.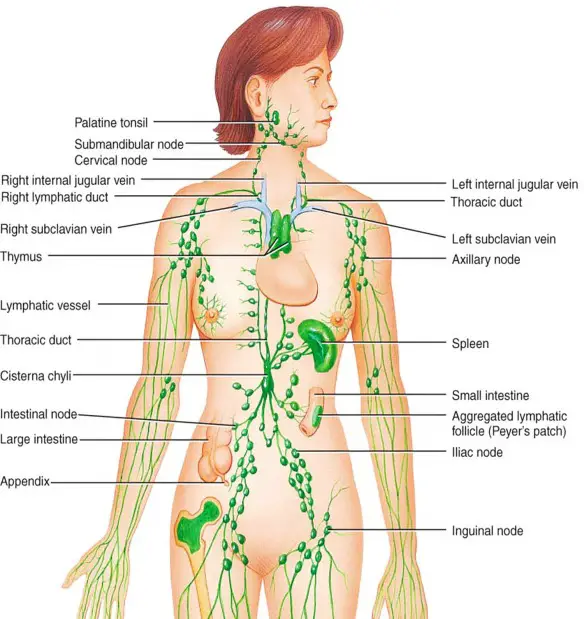 Il sistema linfatico è un complesso sistema di drenaggio a una via che trasporta i fluidi dallo spazio interstiziale dei tessuti al torrente circolatorio presente in tutti i mammiferi. La sua principale funzione è il trasporto di proteine, liquidi e lipidi (specialmente per i vasi drenanti l’intestino) dall’interstizio al sistema circolatorio sanguigno, ma presenta anche ruoli di filtraggio e nella risposta immunitaria favorendo l’arrivo di antigeni agli organi linfoidi periferici per innescare i meccanismi immunitari. Non tutti gli organi sono drenati dal sistema linfatico. Il sistema nervoso centrale, ossa, midollo osseo, parte materna della placenta ed endomisio dei muscoli mancano di vasi linfatici, anche se sono provvisti di condotti prelinfatici in grado di drenare il liquido interstiziale ai linfonodi zonali. Cristallino, cornea, epidermide, cartilagine e tonaca intima delle arterie di grosso calibro mancano oltre che della vascolarizzazione linfatica anche di quella sanguigna.
Il sistema linfatico è un complesso sistema di drenaggio a una via che trasporta i fluidi dallo spazio interstiziale dei tessuti al torrente circolatorio presente in tutti i mammiferi. La sua principale funzione è il trasporto di proteine, liquidi e lipidi (specialmente per i vasi drenanti l’intestino) dall’interstizio al sistema circolatorio sanguigno, ma presenta anche ruoli di filtraggio e nella risposta immunitaria favorendo l’arrivo di antigeni agli organi linfoidi periferici per innescare i meccanismi immunitari. Non tutti gli organi sono drenati dal sistema linfatico. Il sistema nervoso centrale, ossa, midollo osseo, parte materna della placenta ed endomisio dei muscoli mancano di vasi linfatici, anche se sono provvisti di condotti prelinfatici in grado di drenare il liquido interstiziale ai linfonodi zonali. Cristallino, cornea, epidermide, cartilagine e tonaca intima delle arterie di grosso calibro mancano oltre che della vascolarizzazione linfatica anche di quella sanguigna. L’acqua, insieme al cibo ed all’aria, è il bene più prezioso per l’uomo: il suo corpo, infatti, è composto per gran parte di acqua, che viene assunta durante la giornata tramite l’introduzione di liquidi con bevande e cibi; a tal proposito leggi anche:
L’acqua, insieme al cibo ed all’aria, è il bene più prezioso per l’uomo: il suo corpo, infatti, è composto per gran parte di acqua, che viene assunta durante la giornata tramite l’introduzione di liquidi con bevande e cibi; a tal proposito leggi anche:  Un osso (in inglese “bone”) è una componente anatomica del corpo umano ed insieme alle altre ossa costituisce lo scheletro umano.
Un osso (in inglese “bone”) è una componente anatomica del corpo umano ed insieme alle altre ossa costituisce lo scheletro umano.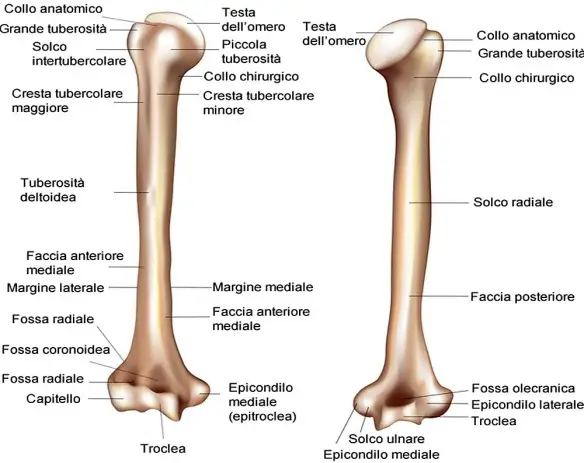
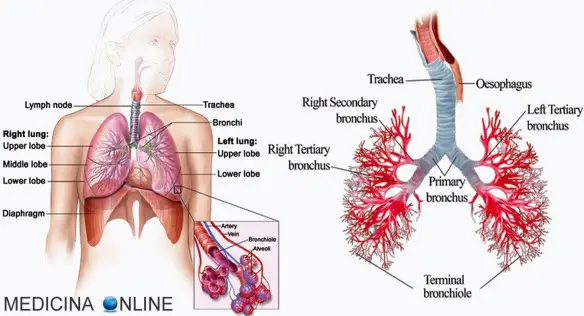
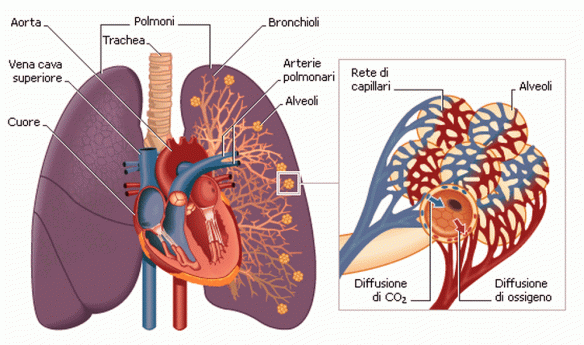 I polmoni destro e sinistro si trovano nella cavità toracica ai lati del mediastino. Ciascuno di essi è avvolto da una membrana sierosa a doppia parete, la pleura, che costituisce i sacchi pleurici, completamente chiusi. Nel sottile spazio tra i due foglietti pleurici di ciascun sacco vi è una pressione negativa che permette al polmone di espandersi nell’inspirazione e ricevere l’aria atmosferica. Il polmone destro è più voluminoso del sinistro La superficie esterna dei polmoni è percorsa da profonde scissure interlobari, che dividono il polmone destro in tre lobi e quello sinistro in due. L’ambiente del polmone è molto umido e quindi facilmente attaccabile da batteri. Molte malattie respiratorie sono proprio dovute ad un’infezione virale o batterica.
I polmoni destro e sinistro si trovano nella cavità toracica ai lati del mediastino. Ciascuno di essi è avvolto da una membrana sierosa a doppia parete, la pleura, che costituisce i sacchi pleurici, completamente chiusi. Nel sottile spazio tra i due foglietti pleurici di ciascun sacco vi è una pressione negativa che permette al polmone di espandersi nell’inspirazione e ricevere l’aria atmosferica. Il polmone destro è più voluminoso del sinistro La superficie esterna dei polmoni è percorsa da profonde scissure interlobari, che dividono il polmone destro in tre lobi e quello sinistro in due. L’ambiente del polmone è molto umido e quindi facilmente attaccabile da batteri. Molte malattie respiratorie sono proprio dovute ad un’infezione virale o batterica. Lo stomaco può essere considerato come una dilatazione del tubo digerente, della cui porzione sottodiaframmatica rappresenta la prima parte. Situato nella parte alta dell’addome, ha forma a pera o a cornamusa. L’estremità più grossa è rivolta in alto a sinistra, quella più piccola in basso a destra. Possiede due margini, detti curvature, e due orifizi, il cardias e il piloro. Il cardias mette in comunicazione lo stomaco con l’esofago, mentre il piloro collega lo stomaco con la prima parte dell’intestino, il duodeno.
Lo stomaco può essere considerato come una dilatazione del tubo digerente, della cui porzione sottodiaframmatica rappresenta la prima parte. Situato nella parte alta dell’addome, ha forma a pera o a cornamusa. L’estremità più grossa è rivolta in alto a sinistra, quella più piccola in basso a destra. Possiede due margini, detti curvature, e due orifizi, il cardias e il piloro. Il cardias mette in comunicazione lo stomaco con l’esofago, mentre il piloro collega lo stomaco con la prima parte dell’intestino, il duodeno.